Sempre più spesso, nelle diverse Unità Operative, ci troviamo difronte pazienti che presentano lesioni da pressione (LDP)
Per questo motivo è auspicabile investire sulla prevenzione, ma per farlo bisogna conoscere la patologia.
Investire sulla prevenzione, significa ridurre i costi per il sistema sanitario nazionale, ma sopratutto significa migliorare la qualità di vita del paziente.
Al momento della presa in carico del paziente, è importante fare un’accurata valutazione clinica.
Questa valutazione deve orientarsi nell’identificazione dei soggetti a rischio di sviluppare lesioni da pressione.
I paziente a rischio, sono quei soggetti che presentano ipomobilità o ridotta capacità motoria.
I principali fattori di rischio sono: frizione, scivolamento, umidità, ipoperfusione sanguigna, edema.
Le patologie associate che possono favorirne l’insorgenza e/o rallentarne/ostacolare la guarigione sono:
- malattie cardiovascolari;
- diabete;
- patologie oncologiche;
- malnutrizione;
- immunodeficienze;
- vasculopatie periferiche;
- patologie neurologiche;
- febbre;
- infezioni concomitanti.
Tutti i pazienti con pregressa anamnesi positiva per lesioni da pressione sono considerarsi a rischio indipendentemente dal valore di cut off della scala di valutazione.
L’anamnesi clinica deve inoltre comprendere la valutazione dello stato nutrizionale: è stata evidenziata una correlazione tra insorgenza di lesioni da pressione e presenza di deficit nutrizionali soprattutto se comprensivi di un basso apporto proteico e di ipoalbumine.
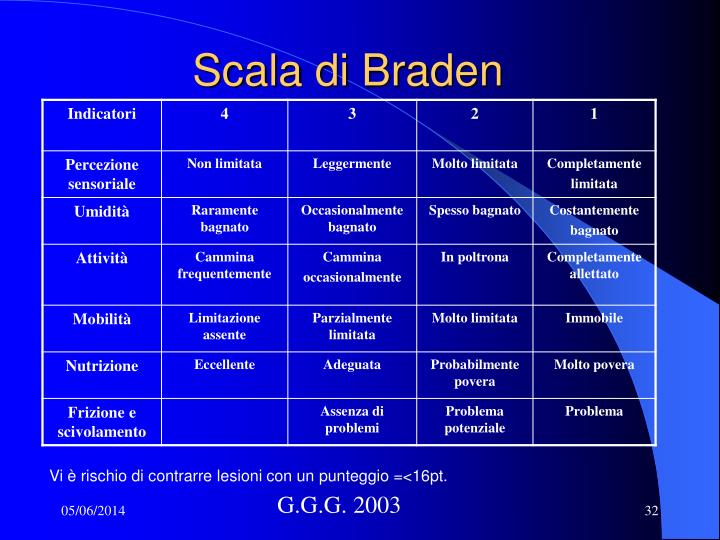
Le principali Linee Guida internazionali sono concordi nel raccomandare la scala di Braden che essendo stata testata e validata in diversi setting di cura (es. reparti di chirurgia, terapia intensiva e case di riposo), ha un più ampio ventaglio di applicazione validata.Benché in letteratura non siano reperibili evidenze solide che suggeriscono la frequenza ottimale per la rivalutazione del rischio, gli standard clinici largamente accettati e pubblicati suggeriscono di eseguire rivalutazioni successive con cadenza settimanale.
Braden nel 2001 descrive un protocollo di cura strutturato per livelli di rischio, basato sui risultati della Braden Scale for Predicting Pressure Sore Risk (Scala Braden predittiva del rischio di lesione da pressione.
- Per individui a rischio basso (15-18), il piano di prevenzione prevede un programma di mobilizzazione, un’adeguata protezione dei talloni, la gestione dell’umidità, della nutrizione, delle forze di frizione e di taglio come pure l’uso di superfici di supporto atte a ridurre la pressione qualora il paziente sia costretto a letto o sulla sedia. Braden suggerisce inoltre che, qualora siano presenti altri fattori di rischio maggiori,è necessario attuare il piano preventivo previsto per i soggetti con rischio elevato.
- Per individui a rischio moderato (13-14), gli interventi adottati in caso di rischio lieve debbono essere continui, con l’aggiunta di un programma di rotazione laterale di 30°.Il Panel ritiene che in caso di rischio moderato in alcune situazioni cliniche si debba prevedere l’utilizzo di una superficie antidecubito
- Per individui a rischio elevato (10-12), la frequenza della rotazione e l’uso di cunei/cuscini di schiuma viscoelastica per facilitare le rotazioni laterali di 30° dovrebbero essere integrati con piccoli trasferimenti del peso. Tutti gli interventi in pazienti a rischio elevato debbono essere continui. Il Panel evidenzia che i supporti di schiuma viscoelastica non sono fruibili nelle degenze extraospedaliere. Tale supporto è sostituibile con superfici in schiuma di poliuretano.
- Per individui a rischio molto elevato (<9), il piano prevede la continuazione dei precedenti interventi di profilassi più l’utilizzo di un sovra-materasso ad aria statica, qualora sia possibile un adeguato monitoraggio del paziente e della cute. Considerare l’uso di un letto a bassa cessione d’aria se il soggetto a rischio molto elevato presenta ulteriori fattori di rischio, risolvibili parzialmente con tale presidio, o dolore incontrollabile, o dolore intenso esacerbato dalla mobilizzazione. Braden(2001) avverte che l’uso di un letto a bassa cessione d’aria non è sostitutivo di un appropriato programma di mobilizzazione, e che il posizionamento del paziente dovrebbe essere una componente del piano di trattamento.
L’ispezione cutanea giornaliera dovrebbe essere parte integrante del programma di prevenzione ed oltre a costituire il prerequisito basilare per la formulazione di un piano generale di cura della cute, permette le verifiche dei risultati ottenuti dall’applicazione dello stesso.
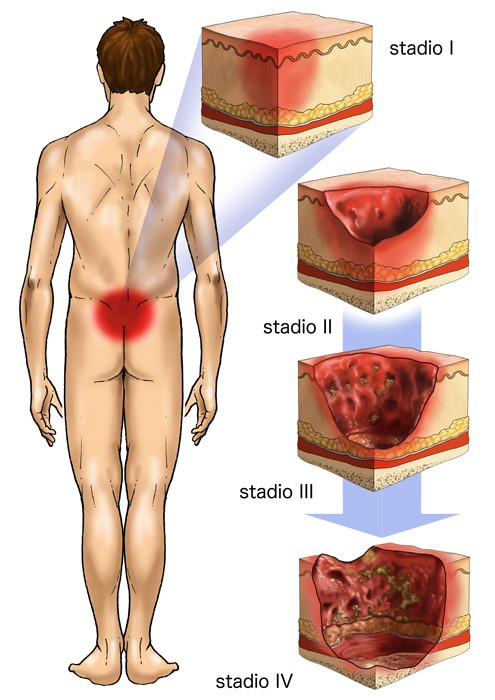
L’osservazione dovrebbe verificare la presenza di macerazione, secchezza, screpolature, eritemi e arrossamenti che potrebbero corrispondere a lesioni di I stadio: eritema irreversibile che non scompare alla digitopressione(“non-blanchable”).
Infatti, il primo segno dello sviluppo di una lesione è costituito da un’alterazione di colore, consistenza e sensazione tattile della superficie cutanea,tuttavia è possibile che nei soggetti con pigmentazione scura della pelle il riscontro di eritema sia difficoltoso.
In questo caso l’iniziale formazione di una lesione da pressione può essere rilevata tramite il reperimento di alcuni segni che in caso di danno tissutale differenziano il tessuto danneggiato dal tessuto circostante presentando calore/freddo localizzato, edema, indurimento e modificazione del colore cutaneo.
Le ulcere da pressione si sviluppano solitamente in corrispondenza delle prominenze ossee per cui si raccomanda di concentrare la propria attenzione su queste aree durante l’esame del paziente: l’ispezione cutanea infatti, dovrebbe essere basata su un esame da cima a fondo delle aree note per essere più vulnerabili.
Per mantenere la massima vitalità della cute, le sostanze irritanti che quotidianamente vengono prodotte come scarti metabolici, dovrebbero essere rimosse frequentemente, soprattutto in situazioni particolari quali l’incontinenza urinaria e/o fecale l’ipersudorazione, l’esposizione ai fluidi di drenaggio della ferita chirurgica e l’ipersalivazione.
È indicato che durante la detersione routinaria della cute e/o in caso di contaminazione vengano utilizzati agenti detergenti non aggressivi a pH bilanciato, non sensibilizzanti e acqua tiepida.
La frizione si sviluppa quando due superfici scivolano una sull’altra, e spesso si origina in seguito alla rimozione di strati superficiali della cute.
Il danno da frizione si verifica spesso come risultato di tecniche di sollevamento del paziente inadeguate. In aggiunta, movimenti volontari e involontari dell’assistito possono causare lesioni da frizione, in particolare su gomiti e talloni/malleoli.
Ogni dispositivo che elimini questo contatto o riduca la frizione che si origina tra la cute e la superficie del letto (lenzuola comprese) ridurrà la comparsa di lesioni. A questo scopo può essere indicato l’utilizzo di pellicole, cuscini od idrocolloidi extrasottili posizionati sulla cute sana.
La cute umida è fragile e maggiormente predisposta alla formazione di lesioni da frizione e stiramento soprattutto in concomitanza con le operazioni di detersione.
La cute umida tende inoltre ad aderire alle lenzuola, potenziando la possibilità di lacerarsi durante gli spostamenti del paziente, inoltre, è più suscettibile alle irritazioni, alle eruzioni cutanee ed alle infezioni micotiche.
Quando la sorgente di umidità non può essere tenuta sotto controllo, si raccomanda l’uso di barriere protettive e prodotti assorbenti l’umidità.
Cuscini assorbenti, indumenti e slip dovrebbero essere cambiati una volta impregnati di umidità invece di aspettare che la loro capacità assorbente sia satura.
La cute umida è fragile e maggiormente predisposta alla formazione di lesioni da frizione e stiramento, soprattutto in concomitanza con le operazioni di igiene personale.
Quando la sorgente di umidità non può essere tenuta sotto controllo, si raccomanda l’uso di barriere protettive e prodotti assorbenti è però importante che questi prodotti non dovono ostacolare/interferire con la superficie antidecubito eventualmente in uso.
La gestione efficace della continenza del paziente costituisce una componente essenziale della cura della cute. Per trattare l’incontinenza, considerare l’uso di un dispositivo di raccolta dei fluidi (es.condom) per la raccolta di urina/feci.
Qualora l’incontinenza urinaria abbia contribuito o possa contribuire allo sviluppo di lesioni da pressione, può essere necessario considerare l’opportunità di posizionare un catetere urinario a breve termine.
A tutt’oggi non ci sono evidenze in grado di suggerire forti indicazioni relative ad un programma di mobilizzazione ideale, tuttavia, le raccomandazioni di pratica clinica corrente supportano l’utilizzo di programmi di riposizionamento per gli assistiti a rischio noto di sviluppare lesioni da pressione.
In assenza di evidenze forti, le Linee Guida di riferimento raccomandano un programma scritto di riposizionamento stabilito sulla base dei risultati della valutazione della cute e delle necessità individuali e non sulla base di un programma prestabilito a priori.
A causa della loro piccola area di superficie, è difficile ridistribuire la pressione sui talloni. I ricercatori che hanno misurato la pressione dell’interfaccia tra i talloni e la superficie di supporto riportano tutti, in maniera coerente, alte pressioni in corrispondenza di quest’area.
La difficoltà nel ridistribuire la pressione sotto i talloni e la comparsa di nuove lesioni, anche nei pazienti trattati con specifici ausili antidecubito, suggeriscono che questa zona richiede estrema protezione, il miglior rimedio per evitare il problema può essere posizionare un cuscino che sollevi l’arto inferiore tenendo così i talloni sospesi.
Per questo scopo non sono indicati gli ausili a ciambella che localmente provocano congestione venosa ed edema poiché concentrano la pressione di interfaccia esclusivamente sull’area di appoggio e riducono la distribuzione della pressione anziché aumentarla: lo stesso effetto negativo è prodotto da sacchetti riempiti di liquido.
Il dolore può contribuire alla riduzione della mobilità dell’assistito affetto da patologie croniche quali ad esempio sclerosi multipla,neoplasie maligne e patologie muscolo -scheletriche.
Ogni riduzione della mobilità causata dalla presenza di dolore può quindi incrementare il rischio di sviluppare ulcere da pressione.
Allo stesso tempo, tuttavia, l’analgesia e i sedativi possono deprimere il sistema nervoso centrale e ciò può determinare una riduzione dello stato di allerta e la capacità individuale di rispondere efficacemente ad un dolore ischemico.
La valutazione del dolore, dovrebbe documentarne la presenza, l’entità e la sede. Per i pazienti che lamentano dolore, dovrebbe essere pianificato un idoneo piano di trattamento dello stesso.
Angelo De Angelis
Bibliografia
- Registered Nurses’ Association of Ontario. (2007). Assessment and Management of StageI to IV PressureUlcers (Revised). Toronto, Canada: Registered Nurses’ Association of Ontario
- Royal College of Nursing The management of pressure ulcers in primary and secondary care: a clinical practice guideline. 22 September 2005
- Hutchinson, B., & Orsted. H. (2003). Pressure management: Assessment, prevention,intervention & evaluation, Skills Lab #1. Skin and Wound Assessment and Treatment,Calgary Health Region, Calgary,AB
- National Institute for Clinical Excellence (2001). Pressure ulcer risk assessment andprevention.[Online]. Available:www.nice.org.uk
- European Pressure Ulcer Advisory Panel–EPUAP Pressure ulcer prevalence pilot project.Data collected in 260 hospitals across:Belgium, Italy, Portugal, Sweden,UK.Datacollected November 2001-February 2002
- The process of developing best practice guidelines for nurses in Ontario: risk assessment and prevention of pressure ulcers.MacLeod FE, Harrison MBGraham ID.Ostomy WoundManage. 2002 Oct;48(10):30-2, 34-8
- Risk assessment for prevention of morbidity and mortality: lessons for pressure ulcer prevention.Reynolds TM. J Tissue Viability. 2008 Nov;17(4):115-20. Epub 2008 Feb 20.Review. PMID: 19061825 [PubMed-indexed for MEDLINE
- Barbara Braden, 2001. Reproduced with permission in “The process of developing bestpractice guidelines for nurses in Ontario: risk ass ulcers. MacLeod FE, Harrison MB, Graham ID.Ostomy Wound Manage. 2002-Oct;48(10):30-2, 34-8”













Lascia un commento