La documentazione infermieristica in wound care: accertamento, gestione e consulenza nella cura delle lesioni e delle ferite complesse
a cura del dott. Del Mastro Antonio e dott. Del Mastro Francesco
Introduzione
Il fenomeno ulcerativo è notevolmente aumentato nel corso degli ultimi anni soprattutto a causa dei trend demografici in atto: se consideriamo che le ulcere croniche sono strettamene correlate all’età e nel mondo occidentale l’aspettativa di vita ha raggiunto quasi gli ottanta anni (The World Bank, 2011) e che il 25-50% dei letti ospedalieri sono occupati da pazienti con lesioni cutanee, di cui il 55-60% sono ferite complesse (Posnett et al., 2009), ci si rende conto come tale fenomeno stia diventando una vera e propria epidemia silente che colpisce un’ampia frazione della popolazione mondiale e che pone una grave minaccia per la sanità pubblica ed economica (Sen et al, 2007).
Il progressivo invecchiamento della popolazione, la riduzione della mortalità precoce, il continuo incremento della vita media hanno determinato una cronicizzazione dei processi patologici e negli ultimi anni sempre più si è evidenziato il problema delle lesioni cutanee, le quali rappresentano una sfida stimolante per i professionisti della salute (Caula, 2010). Il tema delle lesioni cutanee, a cominciare dalle lesioni da pressione (LdP), è da sempre stato di interesse per la professione infermieristica che se ne è fatto carico, al punto che oggi ci sono competenze infermieristiche avanzate in merito e contemporaneamente vi è un’esigenza forte di rivedere i modelli organizzativi per rispondere in modo efficace ed efficiente ai bisogni sanitari (Dell’acqua & Jose Rocco, 2011).
L’entità del fenomeno è importante, sia per il numero di pazienti coinvolti sia per i tempi e le risorse necessarie per il trattamento del problema.
Le ulcere croniche sono debilitanti, dolorose e hanno un impatto notevole sulla qualità della vita percepita dai pazienti (Di Giulio, 2001). Il dolore è un problema di grande rilevanza che affligge i pazienti affetti da lesioni croniche riducendone notevolmente la qualità della vita. La presenza del dolore si configura come un’esperienza psicofisiologica influenzata da fattori emotivi, comportamentali e sensoriali: la qualità della cura e dell’assistenza fornite ai pazienti affetti da lesioni croniche dipende quindi in grande misura dalla capacità di valutazione da parte del personale infermieristico dell’impatto di ognuno di questi fattori (Romanelli, 2002).
Le valutazioni infermieristiche di pazienti con lesioni croniche necessitano di una corretta e completa documentazione sia in fase di accertamento che di gestione – trattamento, affinché venga erogata un’assistenza appropriata alle necessità cliniche dell’utente, di qualità e con continuità, fondamentale per tali pazienti visti i lunghi tempi di guarigione che le lesioni croniche richiedono. Una buona gestione delle lesioni è basata su un accurato accertamento (Young, 2015).
Tuttavia, nonostante le raccomandazioni, manca un approccio standardizzato per l’accertamento e la documentazione delle ferite (Dowsett, 2009). Si è deciso quindi di affrontare la tematica del wound care con particolare attenzione all’accertamento e alla gestione infermieristica di pazienti con ulcere croniche e al ruolo di consulente in wound care che l’infermiere potrebbe ricoprire nella realtà ospedaliera e territoriale.
Lo studio condotto ha l’obiettivo di individuare, sia attraverso l’analisi della letteratura sia attraverso l’elaborazione e l’utilizzazione di una scheda di accertamento e gestione delle ferite, gli elementi fondamentali per un buon assessment e management delle ulcere e verificare come l’utilizzo appropriato di una documentazione dedicata influisca positivamente sui processi decisionali, garantendo il raggiungimento di outcomes assistenziali, riducendo il fenomeno del nursing malpractice e migliorando la qualità di vita dei pazienti.
Caratteristiche del problema
In ambito sanitario, il termine documentazione è utilizzato in riferimento a qualsiasi informazione scritta o digitale riguardante la cura o i servizi ricevuti dal paziente (College of Registered Nurse of British Colombia, 2007). Un studio di ricerca condotto da Cheevakasemsook et al (2006) ha evidenziato che la documentazione infermieristica è caratterizzata spesso da discontinuità, incompletezza, dall’utilizzo di grafici inadeguati. La causa è attribuibile alla limitata competenza, motivazione e fiducia degli infermieri, all’utilizzo di procedure infermieristiche inefficaci, audit clinici inadeguati e alla mancata supervisione e crescita del personale.
Nell’infermieristica moderna, garantire un’assistenza di qualità, basata su prove di efficacia, è una prerogativa essenziale per la professione infermieristica. Lo sviluppo dell’Evidence – Based Nursing (EBN), definito da Ingersoll (2000) come l’utilizzo coscienzioso e giudizioso delle informazioni basate sulla ricerca o derivate dalla teoria per prendere decisioni sull’assistenza, ha ridimensionato la tradizione, le opinioni infondate, le esperienze cliniche isolate, quale base per la pratica e ha dato risalto all’utilizzo dei risultati della ricerca (Thompson, 2003).
Tra i diversi ambiti di interesse della disciplina infermieristica, il wound care si configura come un campo di studio e di ricerca in cui non c’è spazio all’interpretazione soggettiva, alla pratica clinica fondata su azioni abitudinali prive di fondamento scientifico; è necessario che l’infermiere agisca con competenza e professionalità, adoperando decisioni cliniche-assistenziali basate su evidenze scientifiche convalidate a livello internazionale e documentando il suo operato.
La documentazione infermieristica
In ambito vulnologico la documentazione infermieristica, sia in fase di accertamento che di gestione – trattamento, si delinea come uno strumento essenziale per garantire la continuità delle cure. Da molti anni, le prove di efficacia raccomandano l’utilizzo sistematico di una documentazione clinica appropriata, affinché possa essere monitorata ogni fase del percorso di cura dei pazienti con ulcera. Tuttavia, nonostante le raccomandazioni, manca un approccio standardizzato. L’accertamento infermieristico di pazienti portatori di una lesione cronica, in molte realtà ospedaliere, non sempre viene documentato o addirittura effettuato, mentre la gestione ed il trattamento vengono riportati in maniera discontinua e non standardizzata all’interno della cartella infermieristica. Una povera documentazione, può condurre ad una scarsa qualità delle cure per i pazienti (Dowsett, 2009).
Al contrario, una documentazione accurata facilita la comunicazione produttiva tra il personale curante per promuovere un’assistenza ottimale, permettendo cosi il progresso della guarigione e la monitorizzazione dei trattamenti (Gethin, 2006). Durante il tirocinio clinico svolto dal dott. Antonio Del Mastro nell’Azienda Ospedaliera Regionale “San Carlo” (PZ) è stato possibile constatare, in molte unità operative, l’assenza di una documentazione apposita per un accurato assessment e management delle ferite.
La prassi infermieristica maggiormente riscontrata è stata un accertamento dell’ulcera effettuato al momento dell’ingresso in reparto del paziente, con una descrizione sommaria delle caratteristiche della ferita e una rivalutazione periodica non sempre costante della stessa, documentata in maniera non standardizzata all’interno della cartella infermieristica. Decisamente migliore è risultata la gestione ed il trattamento, in termini sia di conoscenze teoriche che di competenze pratiche da parte degli infermieri in ambito vulnologico; tuttavia, anche in questa fase, la documentazione delle scelte terapeutiche intraprese non avviene in maniera uniforme ed è affidata alla volontà e alla capacità individuale del personale curante.
Pertanto egli ha deciso di elaborare una scheda di accertamento e gestione delle lesioni e delle ferite complesse (in allegato), con lo scopo di fornire uno strumento in grado di poter documentare accuratamente l’attività clinica-assistenziale degli infermieri nelle cura delle lesioni.
Attraverso l’utilizzo di tale scheda ha quindi condotto uno studio osservazionale nell’U.O. di Geriatria dell’ A.O.R. San Carlo (PZ), per un totale di 200 ore. Lo scopo è stato verificare i benefici derivanti dall’utilizzo di un’apposita documentazione e dall’applicazione dei risultati della ricerca relativi all’accertamento e alla gestione delle ulcere croniche, utilizzando una metodologia terapeutica – assistenziale ben precisa, basata sui principi del TIME e del Wound Bed Preparation.
Scheda di accertamento e gestione delle lesioni e delle ferite complesse
Prima di analizzare i casi clinici affrontati con la scheda elaborata, di seguito vengono presentate le caratteristiche principali che la compongono. La scheda è stata sviluppata dopo un’attenta analisi della letteratura relativa all’accertamento, gestione-trattamento e documentazione in wound care e attraverso il confronto con operatori esperti.
Nella parte introduttiva è presente una sezione anagrafica in cui gli infermieri riportavano, ogni qualvolta si presentava alla loro attenzione un paziente con lesione cronica, nome, cognome e data di nascita del paziente, nonché l’unità operativa di appartenenza e la firma dell’infermiere che effettuava l’accertamento.
La scheda poi si compone di due parti: la prima dedicata all’accertamento infermieristico, la seconda relativa alla gestione e agli interventi necessari per la cura della lesione.
Accertamento infermieristico
L’accertamento è stato definito come un’ informazione ottenuta attraverso l’osservazione, l’anamnesi, l’esame fisico e le indagini cliniche che permette di stabilire una guida per la pianificazione degli interventi (Collins et al, 2002). Nel wound care, la gestione del singolo paziente è di massima importanza e pertanto il suo percorso di cura deve essere monitorato, valutato e riesaminato in ogni fase per mantenere degli standard elevati (Timmons, 2007). La “pietra angolare” nella gestione di una qualsiasi ferita è un accertamento accurato ed olistico del paziente
(EWMA, 2004). L’utilizzo di un approccio sistematico per l’accertamento di pazienti portatori di ulcere croniche aiuta ad identificare i fattori che possono influenzare i risultati della guarigione e a sviluppare strategie in grado di prevenire lunghi tempi di guarigione (Mahoney, 2014). Nella progettazione di tale parte, in accordo con quanto suggerito dalla EWMA, si è cercato di garantire una valutazione olistica del paziente, strutturando l’accertamento infermieristico in due fasi: l’accertamento del paziente e l’accertamento dell’ulcera.
Accertamento del paziente
L’accertamento del paziente consiste in una valutazione iniziale che è stata per gli infermieri, nel corso dello studio, un’opportunità perfetta per ricercare informazioni relative a qualsiasi fattore sociale, psicologico o stili di vita che possono ostacolare la guarigione della ferita. È una fase delicata, in cui il paziente con ulcera dovrebbe essere coinvolto nei processi decisionali riguardanti la cura. Considerando che una ferita non è una parte “normale” del proprio corpo, questa potrebbe influenzare molti aspetti della vita quotidiana e dell’immagine corporea. Molti pazienti, ad esempio, rivelano che l’ulcera è diventata un punto focale della loro vita in quanto la influenza in tutti gli aspetti. Per questo motivo tali fattori devono essere esplorati prima della valutazione formale dell’ulcera stessa (Wilson, 2012).
Gli elementi che meritano un‘attenta valutazione e che sono stati presi in considerazione sono:
Storia del paziente
Ogni ulcera dovrebbe essere valutata nel contesto dello stato di salute generale del paziente e della sua storia medica ed infermieristica, considerando i sintomi presenti, i risultati delle indagini, nonché gli indicatori per il successo o il fallimento del trattamento (Eagle, 2009). In questa prima valutazione si è focalizzata l’attenzione su tutti quei fattori clinici che possono alterare la guarigione. Tali fattori possono essere distinti in “interni” ed “esterni” I fattori interni sono rappresentati da eventuali patologie sottese quali il diabete, problemi respiratori o circolatori, l’ischemia, neuropatie, l’età. I fattori esterni sono invece aspetti non legati alle condizioni cliniche, quali ad esempio una scarsa mobilizzazione o pressioni che non vengono alleviate (Mahoney, 2014). Focalizzarsi sul paziente e non solo sull’ulcera è essenziale per conoscere la cause alla base della ferita e realizzare un piano di trattamento ottimale per il singolo individuo (Hampton & Collins, 2004)
Benessere psicologico
Indagare sul benessere psicologico del paziente è utile in quanto permette agli infermieri di rilevare eventuali aspetti che possono condizionare il processo di guarigione ritardandolo. Durante l’accertamento, i punti di vista e le opinioni del paziente devono essere ascoltati (Husband, 2001). Godsell & Scarborough (2006) suggeriscono l’utilizzo da parte dei professionisti sanitari di una terminologia comprensibile per i pazienti. Il fine è ottenere la loro collaborazione, affinché vi sia la realizzazione di un piano di trattamento centrato sulle necessità dell’utente nonché una migliore aderenza terapeutica. I fattori psicosociali non sono stati esplicitati per ragioni di praticità, ma è stato possibile documentarli nell’opzione “altro” tra i fattori di ritardata guarigione. Piuttosto, nella conduzione dello studio, si è cercato sempre di utilizzare una terminologia semplice o comunque adeguata al livello di conoscenza dei pazienti, ottenendo il più delle volte una partecipazione attiva al percorso di cura.
Dolore
Il dolore cronico della ferita è spesso severo, persistente e conduce in maniera rapida all’insonnia, stress emotivi, perdita di autostima, isolamento sociale e alla depressione (Flanagan, 2007). Una recente inchiesta internazionale condotta in undici Paesi principalmente dell’Europa Occidentale, ha messo in evidenza che il cambio della medicazione è una delle operazioni più dolorose dei pazienti affetti da lesioni croniche, le cui cause principali sono l’essiccamento della stessa e l’aderenza della medicazione alle lesione. Le medicazioni che provocano dolore con più frequenza al momento del cambio sono quelle in garza, mentre gli idrogeli, le idrofibre, gli alginati e i siliconi morbidi, sono considerati i prodotti che causano meno dolore al cambio della medicazione (EWMA, 2002).
La valutazione del dolore deve sempre coinvolgere il paziente, perché è l’unico in grado di fornirne la reale entità. In particolari circostanze, come nel caso di bambini piccoli che non parlano, persone anziane timide o con problemi cognitivi, sono necessarie una grande pazienza e comprensione. In queste situazioni, si devono effettuare più passaggi per avere una valutazione completa di ciò che è necessario per gestire il dolore.
Scale di valutazione
Le metodiche di accertamento del dolore possono essere diverse: è possibile utilizzare scale visive quali la scala analogico – visiva (VAS), o per i bambini delle scale in cui sono rappresentate delle “facce” che identificano la gravità del dolore. In alternativa, possono essere utilizzate delle scale numeriche e verbali, quali la scala di valutazione numerica (NRS), o la scala di valutazione verbale (VRS) (World Union of Wound Healing Societies (WUWHS), 2004). Nella scheda è stata utilizzata la scala NRS con punteggio variabile da 1 a 5, specificando sia l’intensità che il tempo di insorgenza del dolore (premedicazione, durante la medicazione, dopo la medicazione) e chiedendo al paziente di indicare quale intervallo di numeri rappresentasse al meglio il dolore avvertito.
Stato nutrizionale
La nutrizione svolge un ruolo determinante nel processo di guarigione della ferita (Perkins, 2000). È essenziale accertare lo stato nutrizionale del paziente, al fine di garantire una dieta bilanciata in grado di soddisfare i requisiti della ferita e di correggere un’eventuale situazione di obesità o malnutrizione. Un adeguato apporto di sostanze nutritive si realizza generalmente attraverso una dieta ben equilibrata contenente carboidrati, grassi, proteine, vitamine, oligoelementi e fluidi. Nel momento in cui la ferita non stia procedendo verso la guarigione, se la dieta è in dubbio, o il paziente stia guadagnando o perdendo peso in modo eccessivo, è consigliabile la valutazione di un dietista (Eagle, 2009). I fattori nutrizionali sono stati inseriti tra i possibili fattori di ritardata guarigione.
Accertamento della ferita
Dopo aver effettuato un’accurata valutazione del paziente, l’attenzione dell’infermiere si è spostata successivamente sull’ulcera. Una precisa valutazione della lesione, riportata su un’apposita documentazione, consente agli infermieri di scegliere trattamenti appropriati e di monitorare l’evoluzione della lesione. In questa fase sono stati descritti, in modo oggettivo, diversi aspetti:
Storia e tipologia della ferita
Accertando la storia della ferita l’infermiere deve sempre valutare e riportare da quanto tempo è presente l’ulcera e i fattori che hanno contribuito al suo sviluppo (Eagle, 2009). A questo punto è possibile distinguere le ulcere in croniche, caratterizzate solitamente da una guarigione per seconda intenzione, e acute, generalmente di natura traumatica o chirurgica, che tendono a guarire per prima intenzione. La scheda prevede un’apposita sezione utile alla valutazione della storia della ferita e alla sua classificazione, riportando le principale tipologie di lesioni e le loro stadiazioni.
Sito della ferita
Descrivere la posizione anatomica della ferita è molto importante, ancor di più utilizzare una corretta terminologia. Una descrizione non precisa della lesione può determinare confusione circa il numero di ferite presenti e se queste siano nuove o meno . Essere precisi nella descrizione è segno di diligenza (Nichols, 2015). La posizione della lesione inoltre, influenza non solo la scelta della medicazione, ma anche le attrezzature da utilizzare e l’approccio alla riabilitazione.
La presenza di un’ulcera al tallone richiede una medicazione diversa rispetto ad una ferita in sede addominale, nonché la necessità di calzature in grado di alleviare la pressione in fase di riabilitazione. Tali accorgimenti favoriscono la guarigione della lesione e la prevenzione di ulteriori danni al sito della ferita (Wilson, 2012). Nella scheda elaborata, le posizioni delle lesioni sono state accertate e documentate tramite una mappa corporea schematizzata riportata nella prima parte, con visione anteriore e posteriore, e accompagnata dall’utilizzo di fotografie utili ad identificare sia il sito che l’evoluzione dell’ulcera.
Dimensioni della ferita
Un’accurata misurazione della ferita rappresenta una componente fondamentale dell’accertamento e del monitoraggio continuo (Gethin, 2006). Le metodologie utilizzabili possono essere diverse: fogli di acetato trasparenti posizionati al di sopra dell’ulcera che permettono di tracciare il perimetro con penne permanenti, righelli di carta o, tra le ultime tecnologie disponibili, planimetrie digitali in grado di calcolare l’area della ferita attraverso l’utilizzo di sensori. Nello studio condotto, ogni ferita è stata misurata attraverso un righello cartaceo, riportando lunghezza, larghezza e profondità nell’apposita sezione prevista nella fase di accertamento della scheda.
Tipologia di tessuto presente
Essere in grado di identificare le diverse tipologie di tessuto presente all’interno di una ferita è una capacità essenziale quando ci si occupa della cura delle lesioni, perché tale procedura fornisce agli infermieri clinici informazioni utili a comprendere lo stadio di guarigione dell’ulcera e alla scelta della giusta medicazione (Nichols, 2015). Ad esempio la presenza di una quantità crescente di tessuto di granulazione con tessuto epiteliale indica una progressione verso la guarigione della ferita, oppure la riduzione di tessuto necrotico e slough denota uno step positvo nello sbrigliamento di tessuto non vitale nel letto della ferita (Gray et al, 2011).
Un’identificazione non corretta invece, può determinare delle conseguenze gravi o semplicemente portare all’attuazione di trattamenti inefficaci che prolungano i tempi di guarigione.
Le principale tipologie di tessuto sono rappresentate dal tessuto necrotico, slough, di granulazione/ipergranulazione, epiteliale e infetto.
Una ferita potrebbe presentare diversi tessuti nello stesso momento, pertanto potrebbe essere d’aiuto stimare la percentuale di ognuno di esso (Nichols, 2015). Il tessuto necrotico si presenta come un rivestimento nero/marrone di tessuto morto sul letto della ferita. Inizialmente può essere morbido, ma può diventare più duro nel momento in cui vi è disidratazione.
Esso ritarda la riparazione tissutale e rappresenta un terreno favorevole per la proliferazione di batteri (Wilson, 2012). Il tessuto slough è generalmente giallo e può essere idratato o asciutto (Dowsett, 2005). Il tessuto asciutto aderisce al letto della ferita, mentre quello idratato è bagnato e si presenta come un morbido tessuto fibroso. Esso si compone di cellule morte che si accumulano nell’essudato della ferita. Durante la fase infiammatoria della riparazione tessutale può accadere che i neutrofili, che migrano nella sede della lesione per contrastare le infezioni ed eliminare i detriti cellulari e i tessuti devitalizzati, muoiano più velocemente che possano essere rimossi dai macrofagi, pertanto si accumulano costituendo lo slough (Dealey, 2012).
Lo slough cosi come altri tessuti non vitali possono essere rimossi attraverso un corretta scelta della medicazione. La granulazione indica la presenza di un tessuto di colore rosso, irregolare nel letto della ferita. L’aspetto irregolare è conferito dalla presenza di nuovi capillari sviluppatisi per garantire una fornitura vascolare al tessuto di nuova formazione attraverso il rilascio di ossigeno e sostanze nutritive (Dealey, 2012) Generalmente non è soggetto a sanguinamento e non provoca dolore (Eagle, 2009). La presenza di un tessuto di granulazione richiede azioni infermieristiche che favoriscano un ambiente umido, proteggano dalle infezioni e gestiscano adeguatamente l’essudato, promuovendo la crescita di nuovo tessuto ed evitando l’ipergranulazione.
L’ipergranulazione
L’ipergranulazione non è altro che un’eccessiva crescita del tessuto di granulazione al di sopra della ferita verso la cute locale. La presenza di tale tessuto rappresenta un impedimento alla guarigione in quanto ostacola la progressione della guarigione verso lo step successivo della riparazione tissutale. Il tessuto epiteliale appare di colore rosa pallido o bianco, ed è molto delicato e fragile.
Durante le manovre di detersione della ferita e rimozioni delle precedenti medicazioni è necessario avere una notevole cura, evitando l’applicazione di medicazioni fortemente adesive per prevenire strappamenti o danni da lacerazione (Nichols, 2015). Il tessuto infetto può essere identificato da un ritardo nella guarigione della lesione, un aumento delle dimensioni o cambiamento di forma della stessa. Segni di infezione includono un arrossamento del letto della ferita o della cute perilesionale; la presenza di edema, gonfiore, cellulite; un aumento dell’essudato solitamente maleodorante o di tessuto devitalizzato alla base della ferita; vi può essere la raccolta di pus o fluidi; oppure dolore nella ferita, nei margini o nei tessuti circostanti (Eagle, 2009).
Margini della ferita e cute perilesionale
Eppur non diagnostica, la valutazione dei margini della ferita può aiutare ad identificare l’eziologia della lesione. Ad esempio, le ulcere venose generalmente hanno bordi leggermente inclinati, mentre le ulcere arteriose spesso appaiono ben delimitate o “perforate”. Bordi laminati o estroflessi dovrebbero sollevare il sospetto di malignità, pertanto una biopsia deve essere effettuata in caso di ferita sospetta ( Grey et al, 2006). La cute perilesionale ha permesso agli infermieri una valutazione del progresso della guarigione nonché identificare fattori che la ostacolavano, guidandoli verso la scelta della giusta medicazione.
Tipologia e livello di essudato
L’essudato può contenere molteplici sostanze, fra cui acqua, elettroliti, sostanze nutritive, mediatori di infiammazione, leucociti, enzimi proteolitici (ad es. MMP), fattori di crescita e materiali di rifiuto. Nella ferita in via di guarigione, l’essudato sembra favorire la guarigione in vari modi, ad esempio stimolando la proliferazione cellulare. Nelle ferite di difficile guarigione, l’essudato sembra avere invece l’effetto opposto e contiene un elevato numero di mediatori dell’infiammazioni e MMP attivate. Esso può essere sieroso, ematico, siero ematico o purulento. L’essudato sieroso è spesso considerato “normale” ed è di colore trasparente o giallo ambra. A volte però può essere associato ad infezione da batteri quali lo Staphilococco aureus, o dovuto ad una fistola urinaria o linfatica.
L’essudato ematico e sieroematico indica una danno capillare ed ha un aspetto rosato o rosso per la presenza di eritrociti. In caso di infezione invece, l’essudato può assumere un aspetto torbido, lattiginoso, cremoso contenente leucociti e batteri e prende il nome di essudato purulento. Oltre alla consistenza, deve essere valutata anche la quantità dell’essudato. Un essudato abbondante ad esempio può essere indice di infiammazione/infezione, mentre un essudato scarso è caratteristico delle ulcere ischemiche e può essere segno di disidratazione. Nel trattamento delle lesioni locali le medicazioni sono il metodo principale per gestire l’essudato. (WUWHS, 2007).
Grado di infezione
Il tempestivo riconoscimento dell’infezione di una ferita consente l’applicazione di appropriate terapie antimicrobiche (Cooper, 2005). Prima di mettere in atto terapie mirate volte ad eliminare l’infezione è necessario dapprima valutare il grado che questa presenta sulla base delle interazioni ospite-microrganismi. La presenza di batteri in una ferita può portare a tre conseguenze: contaminazione, colonizzazione ed infezione. Nella contaminazione i batteri non aumentano di numero né causano problemi clinici. La colonizzazione consiste in un quadro clinico in cui i batteri proliferano ma i tessuti della lesione non sono danneggiati.
Nell’infezione i batteri si moltiplicano, la guarigione è compromessa e i tessuti della lesione vengono danneggiati (infezione locale). I batteri possono provocare danni nelle zone adiacenti fino a causare malattie sistemiche (infezione sistemica). Particolarmente nelle ferite croniche, i batteri possono causare un’infezione locale che ritarda la guarigione in assenza di indicatori evidenti di infiammazione. Alcuni clinici definiscono questa infezione localizzata più subdola come colonizzazione critica (WUWHS, 2008).
La gestione delle ulcere croniche secondo i principi del TIME
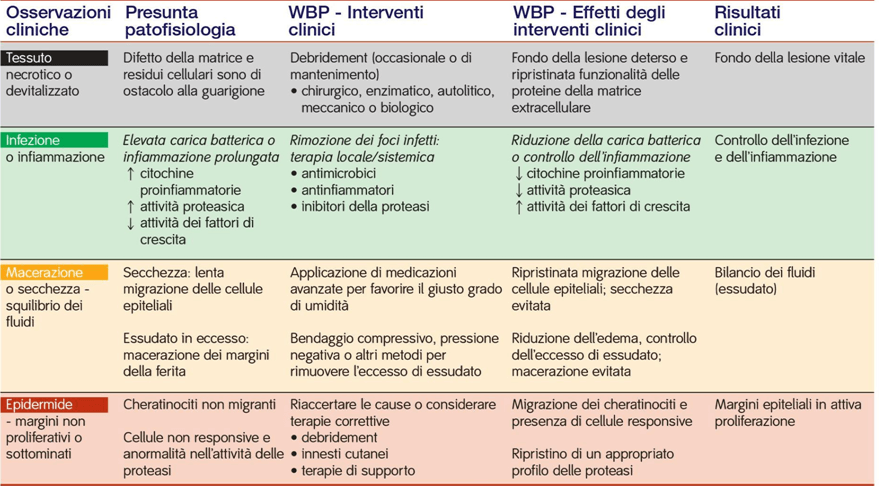
La seconda parte della scheda è dedicata alla documentazione della gestione e del trattamento infermieristico delle ulcere croniche. Partendo dalla dichiarazione degli obiettivi e giungendo alla valutazione degli interventi effettuati, il dott. Antonio Del Mastro ha cercato di documentare tutte le fasi fondamentali per un buon management dell’ulcera cronica, seguendo i principi del Wound Bed Preparation (WBP) e del TIME. Da oltre 10 anni, il concetto del TIME – acronimo di Tessuto necrotico o devitalizzato, Infezione o infiammazione, Macerazione o secchezza, progressione dei margini Epiteliali – costituisce un’indispensabile guida per l’operatore che si approccia alla gestione di una lesione cutanea ed è stato approfondito in numerosi interventi ed in letteratura, con articoli, documenti di posizionamento, approfondimenti teorici e clinici (Carnali et al, 2014).
Il Time
Il TIME, coniato nel 2002 dall’International Wound Bed Preparation Advisory Board e sviluppato dalla EWMA, ha lo scopo di fornire al personale curante una guida pratica per ricordare il processo del Wound Bed Preparation, ovvero l’insieme delle procedure di gestione di una ferita che ha l’obiettivo di accelerare i processi endogeni di guarigione e di promuovere l’efficacia di altre misure terapeutiche (Falanga, 2000; Schultz et al, 2003). Il WBP consente di definire in maniera sistematica i punti sui quali si deve articolare la strategia di trattamento delle ferite croniche attraverso la comprensione dei meccanismi biologici che spiegano l’alterazione del processo fisiologico di riparazione tessutale (Bonadeo et al, 2004). Ciò consente di scomporre quello che di per sé è un processo terapeutico complesso nei singoli componenti e di analizzarli, senza mai perdere di vista la gestione globale del problema e le finalità terapeutiche (Romanelli, 2003).

Nella pratica clinica è stato utilizzato il ciclo di cura del WBP messo a punto da Caroline Dowsett (Nurse Consultant), membro dell’International Advisory Board on Wound Bed Preparation, che ha permesso un’integrazione tra le fasi di accertamento con quelle di gestione e trattamento, realizzando un percorso di cura globale che ha focalizzato l’attenzione non sulla sola lesione ma sul paziente portatore della lesione. Il ciclo iniziava con il paziente e con la valutazione di tutti quei fattori fisici, psicologici e sociali riportati nel paragrafi precedenti, al fine di mettere in atto dei programmi di cura di successo. Dopo aver identificato le cause responsabili dell’insorgenza della lesione e che ritardano la guarigione, il ciclo di cura si spostava verso la valutazione ed il trattamento della ferita secondo i principi del TIME (figura 3).
Tessuto necrotico o devitalizzato
Le caratteristiche specifiche del tessuto presente nel letto della ferita giocano un ruolo fondamentale nella guarigione della lesione (Dowsett, 2005). La presenza di tessuto necrotico o devitalizzato è molto comune nelle ferite croniche e la sua rimozione ha molti effetti benefici. Rimuovendo il tessuto non vascolarizzato si eliminano batteri e cellule che impediscono la guarigione, realizzando così un ambiente che stimola la formazione di tessuto sano (Falanga, 2004).
Lo sbrigliamento
Lo sbrigliamento si configura come il mezzo più efficace per il raggiungimento di questo obiettivo, tuttavia, è dapprima necessario valutare il flusso di sangue delle aree colpite, in particolare se la ferita interessa le estremità inferiori della gamba e del piede. Nel caso in cui l’arto richieda una rivascolarizzazione, lo sbrigliamento non può essere effettuato fino a quando non viene ripristinata la vitalità dell’arto stesso (Dowsett, 2005). Le metodiche di sbrigliamento utilizzabili sono diverse: chirurgico, enzimatico, autolitico, meccanico e biologico (terapia larvale) (Bonadeo et al, 2004).
Il debridement chirurgico
Il debridement chirurgico rappresenta il metodo più veloce di rimozione dei tessuti devitalizzati e detriti per mezzo di strumenti chirurgici taglienti come bisturi o curette. Tale tecnica ha il vantaggio di poter convertire una ferita cronica in una ferita acuta sviluppatasi nell’ambiente della lesione cronica stessa (Shultz et al, 2003) e viene utilizzato nei casi in cui c’è una notevole presenza di tessuti non vitali ed elevato rischio di infezione.
Lo sbrigliamento enzimatico
Consiste nella detersione del tessuto necrotico mediante applicazione topica di sostanze eubiotiche quali enzimi proteolitici che agiscono in maniera sinergica con gli enzimi endogeni attaccando il tessuto necrotico senza danno per il tessuto sano e favorendo la formazione di tessuto di granulazione ben vascolarizzato. L’enzima più frequentemente utilizzato è la collagenasi.
Il debridement enzimatico può essere associato ad altri metodi di sbrigliamento come quello meccanico o chirurgico (Bonadeo et al, 2004). Lo sbrigliamento autolitico utilizza enzimi endogeni per sciogliere tessuto necrotico all’interno della ferita (Hofman, 2007). La creazione di un ambiente umido aiuta ad accelerare lo sbrigliamento e questo può realizzarsi attraverso l’utilizzo di medicazioni ad elevata concentrazione di acqua quali idrogel, idrocolloidi, prodotti al miele, alginati (Mahoney, 2014). La scelta di questa tecnica può essere utile per quei pazienti che non tollerano altre forme di debridement a patto che vi sia un basso rischio di infezione. Infatti, in caso di ulcera infetta, lo sbrigliamento autolitico è sconsigliato (Bonadeo et al, 2004).
Il debridement meccanico
Si realizza attraverso l’impiego di mezzi fisici quali l’irrigazione della ferita o garze bagnate (tecnica wet to dry). L’utilizzo di questa tecnica richiede una notevole attenzione, sia perché causa maggiormente dolore al paziente sia perché può danneggiare il tessuto di granulazione neoformato; per questo motivo dovrebbe essere utilizzata per quelle ferite necrotiche in fase infiammatoria piuttosto che per le ferite in fase di granulazione con cellule epiteliali ed epiteli fragili (Bonadeo et al, 2004). Infine la terapia larvale è un metodo rapido ed efficiente di rimozione di tessuti non vitali senza danneggiare il tessuto sano, grazie alla produzione di potenti enzimi in grado di combattere anche l’infezione. Alla fine del processo, se lo sbrigliamento è stato effettuato in maniera corretta, la ferita potrà procedere verso le successive fasi del processo di guarigione.
Infezione o infiammazione
Il controllo delle infezioni rappresenta un tema centrale nel trattamento delle ulcere croniche (Bonadeo et al, 2004). Prevenire, identificare e trattare adeguatamente l’infezione sono componenti fondamentali della cura di ferite complesse. Il trattamento dell’infezione dipende dalla tipologia di ferita, dallo stato immunitario del paziente e dai ceppi batterici presenti. Le tre opzioni terapeutiche principali sono l’utilizzo di antibiotici, antimicrobici locali e lo sbrigliamento (Mahoney, 2014). Se lo sbrigliamento è in grado di prevenire che l’ulcera si infetti, di fronte ad un’infezione sistemica conclamata, il trattamento antibiotico può essere utile a ridurre il rischio di sepsi.
L’utilizzo di antibiotici può essere associato all’utilizzo di medicazioni antimicrobiche, quali ad esempio prodotti a base di argento, miele, o iodio (Butcher, 2013). Per le ferite che appaiono localmente infette, può essere necessario un trattamento antimicrobico locale per un massimo di 7-10 giorni (EWMA, 2005). Il trattamento dell’infezione deve essere sempre razionale ed effettuato dopo che vi sia una diagnosi certa di infezione, al fine di prevenire il fenomeno di resistenza agli antibiotici. Accanto al trattamento, il monitoraggio continuo è indispensabile per poter identificare un miglioramento o deterioramento della ferita e delle condizioni del paziente (Mahoney, 2014).
Macerazione o secchezza
La presenza di ambiente umido è un fattore favorente la migrazione dei cheratinociti dalla periferia al centro della lesione, meccanismo fondamentale affinchè si compia un’adeguata riepitelizzazione della ferita (Bonadeo et al, 2004). Tuttavia, nelle ferite croniche la presenza eccessiva di essudato, che ha caratteristiche biochimiche diverse che nelle ferite acute, oltre a favorire l’infezione, ostacola il processo di guarigione. Per questo motivo si è reso necessario un accurato bilancio dei fluidi, attraverso una corretta valutazione e gestione dell’essudato e la scelta della giusta medicazione. Esistono oggi medicazioni avanzate, utilizzate per il trattamento dei pazienti nel corso dello studio (alginati, idrogel, idrocolloidi, medicazioni in schiuma etc.), in grado di eliminare l’essudato in eccesso e al contempo mantenere un microambiente umido che promuove la guarigione. Alcune medicazioni associano alla gestione dell’essudato, un’attività di debridement ed antimicrobica.
Epidermide
La E di epidermide ci ricorda che l’aspetto della ferita, e in particolare dei suoi margini e della cute perilesionale, è il principale indice di progressione del processo di riepitelizzazione secondo la normale successione di eventi riparativi che condurranno alla completa guarigione (Bonadeo et al, 2004). La mancata progressione dei margini epiteliali verso il centro della lesione rappresenta probabilmente il segno più evidente di una guarigione rallentata o mai iniziata; da qui la necessità di valutare continuamente sia le condizioni cliniche del paziente e della ferita che le scelte terapeutiche-assistenziali intraprese.
Ad esempio Schultz et al. (2005) in uno studio condotto ha evidenziato che in certe situazioni cliniche quali la neuropatia diabetica, vi è un eccessiva produzione di ipercheratosi e formazione di calli. Nelle ulcere venose invece la cute perilesionale è più spessa ed altamente cheratinizzata. Se il trattamento non prevede la rimozione di tali zone ipercheratosiche, la ferita difficilmente potrà procedere verso la fase di riepitelizzazione e quindi raggiungere una guarigione completa.
Dopo aver applicato, trattato e valutato i principi del TIME, il ciclo di cura del WBP può portare a due risultati clinici fondamentali: la guarigione o la mancata guarigione. Nel momento in cui avveniva la guarigione, il processo di cura non si concludeva ma si muoveva verso un’attività di prevenzione atta ad impedire che la lesione si ripresenti. Se i trattamenti messi in atto non avevano portato ad una riparazione tessutale completa, la mancata guarigione rappresentava per il personale curante il punto di partenza per una rivalutazione dell’intero processo, iniziando sempre dal paziente e proseguendo verso le successive fasi del ciclo curativo.
Osservazioni cliniche sulla Wound Bed Preparation nelle ferite che non guariscono: cause sottostanti ed opzioni gestionali (da “WPB: evoluzione della pratica clinica secondo i principi del Time”, 2004)
Casi clinici
Nel corso dello studio sono stati trattati dieci pazienti con lesioni croniche prontamente disponibili nell’U.O., di cui sei portatori di ulcere da pressione e quattro di ulcere venose, seguendo i principi del Wound Bed Preparation e del TIME e documentando l’attività assistenziale sull’apposita scheda di accertamento e gestione delle lesioni e delle ferite complesse elaborata. In tutti i casi sono stati raggiunti gli obiettivi del trattamento. In allegato vengono riportate due tabelle: la prima esamina tutti i dati relativi all’accertamento delle ulcere, la seconda riporta tutti i trattamenti messi in atto per la cura delle stesse e i risultati raggiunti alla dimissione.
A titolo esemplificativo, di seguito vengono documentati con foto i primi tre casi
Paziente di anni 89 con BPCO, portatore di catetere vescicale, presenta due ulcere da pressione rispettivamente in regione sottoscapolare sinistra (figura 4) e al fianco sinistro (figura 5). Al primo accertamento la ferita sottoscapolare ha una lunghezza 10.5 cm, larghezza 16.5 cm, profondità 0.6 cm. Il letto della ferita presenta tessuto slough, con cute perilesionale eritematosa. L’essudato è emosieroso ed abbondante, con una colonizzazione della ferita; i margini sono frastagliati. Il paziente afferma di avvertire un dolore pari a 1 a riposo, 4 durante la medicazione, 2 dopo la medicazione. Il paziente viene seguito per 11 giorni fino al momento della dimissione.
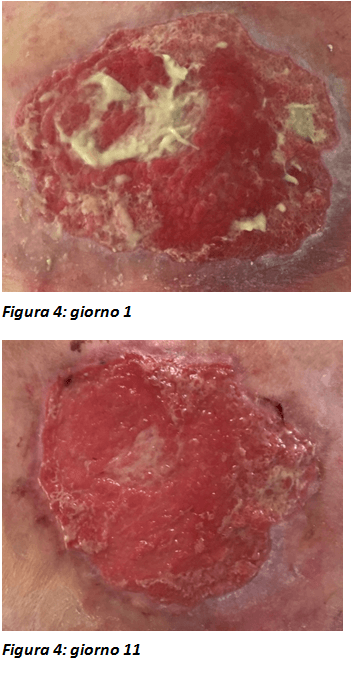
Dopo la prima valutazione gli obiettivi del trattamento sono rimuovere il tessuto slough, gestire il dolore e promuovere la granulazione. Si effettua una detersione con soluzione fisiologica 0,9%. Per la rimozione del tessuto slough si opta per uno sbrigliamento meccanico (wet to dry) associato ad un debridement enzimatico attraverso l’applicazione di collagenasi.
La medicazione viene fatta inizialmente con connettivina, garze e cerotto. Data la quantità elevata di essudato, si richiede il cambio medicazione ogni giorno. Si prosegue con la stessa modalità per 6 giorni. Al 7° giorno la ferita presenta una lunghezza 8 cm, larghezza 10 cm, profondità 0.2cm. Il tessuto slough è notevolmente ridotto cosi come il dolore. L’essudato è sieroso, il suo livello moderato. Si opta quindi per una medicazione avanzata a base di collagene (55%), cellulosa ossidata rigenerata (44%) e argento (1%) da sostituirsi ogni 3 giorni. L’undicesimo giorno il paziente viene dimesso e la ferita presenta una scomparsa quasi totale del tessuto slough. Il dolore è assente, l’essudato sieroso è di scarsa entità. Il paziente verrà seguito dapprima a livello ambulatoriale e poi a domicilio.
La lesione al fianco sinistro presenta al primo accertamento una lunghezza 5. 3 cm, larghezza 1.6 cm, profondità 0.2 cm.

Il letto della ferita è costituito da tessuto granuleggiante con una minima presenza di slough e cute perilesionale asciutta ed edematosa. L’essudato è scarso e sieroso, i margini pianeggianti. Data la presenza di tessuto slough, si decide per uno sbrigliamento con metodo enzimatico a base di collagenasi che risolve il problema in due giorni. La detersione viene effettuata con soluzione fisiologica 0,9%. La medicazione scelta è connettivina, garze e cerotto. Il 3° giorno, alla scomparsa dello slough, si decide di applicare una medicazione avanzata ad idrocolloidi. Il sesto giorno la lesione è guarita.
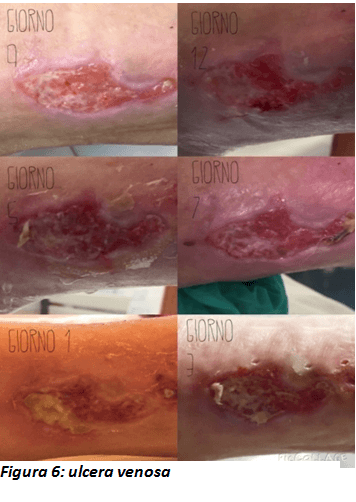
Paziente con età avanzata, affetta da diabete, incontinente, presenta un’ulcera venosa (figura 6)
A livello del malleolo esterno sinistro. Lunghezza 5.2 cm, larghezza 2 cm, profondità 0.3 cm. Il letto della ferita è costituito da tessuto slough con cute perilesionale eritematosa. L’essudato è sieroso e scarso, i margini introflessi, il dolore assente. La paziente viene seguita per 12 giorni fino al momento della dimissione. L’obiettivo del trattamento è la rimozione dello slough e la promozione della granulazione. Viene effettuata una detersione con fisiologica 0,9% e uno sbrigliamento wet to dry. La medicazione avanzata scelta è a base di collagene (55%) cellulosa ossidata rigenerata (44%) e argento (1%). Il 12° giorno le dimensioni sono 4cm x 1,3cm , l’essudato è assente, mentre i margini sono pianeggianti. Lo slough è ridotto.
Risultati
Dalla discussione dei casi clinici affrontati con gli infermieri di reparto e il coordinatore infermieristico è emerso che un’attenta valutazione e gestione delle ulcere croniche secondo i principi del TIME e del WBP, accompagnati da una documentazione apposita, hanno consentito una riduzione dei tempi di guarigione delle lesioni rispetto agli standard di reparto, una migliore qualità di vita per i pazienti e un miglior management assistenziale da parte degli infermieri. Lo studio ha messo in evidenza inoltre come l’utilizzo della scheda di accertamento e gestione delle lesioni e delle ferite complesse ha permesso un monitoraggio costante ed obiettivo delle fasi di guarigione, favorendo il raggiungimento più rapido di outcomes assistenziali, riducendo il numero di errori legati alla pratica clinica e promuovendo un’assistenza appropriata e di qualità.
I limiti dello studio sono rappresentati dalla scarsa numerosità del campione che limita la possibilità di generalizzazione dei risultati e dal modello organizzativo in serie (o per compiti) di assistenza infermieristica adoperato nell’unità operativa. Pertanto, può risultare utile in futuro l’esecuzione di studi con campioni più numerosi che possano esprimersi in maniera più oggettiva sulla validità dello studio, nonché la necessità di modificare l’organizzazione dell‘assistenza, promuovendo modelli organizzativi quali il case management o per équipe che permettono una maggior valorizzazione delle competenze infermieristiche in wound care e un miglior approccio alla cura di pazienti portatori di lesioni croniche.
Le nuove frontiere del wound care
Riferimenti normativi
Il passaggio da professione ausiliaria a professione sanitaria, determinato dalla legge 42/1999 e rafforzato dalla legge 251/2000, ha reso possibile il manifestarsi di tutte le potenzialità, da sempre presenti, della professione infermieristica e per troppo tempo celate nell’ombra del cosiddetto mansionario, ossia l’abrogato decreto del Presidente della Repubblica 225/1974 (Barbieri, 2007). Il DM 739/94, nonché profilo professionale degli infermieri, ha comportato una prima rivoluzione nel nursing italiano, identificando l’infermiere come quel professionista sanitario che in possesso del diploma universitario abilitante e iscritto all’albo professionale, è responsabile dell’assistenza generale infermieristica. L’infermiere, in coerenza con quanto stabilito dal profilo professionale, partecipa quindi all’individuazione dei bisogni di salute e di assistenza infermieristica della persona e formula i relativi obiettivi.
Negli ultimi tempi, le discussioni istituzionali e politiche in merito al comma 566 della legge 190/2014, che promuove l’evoluzione delle competenze dei professionisti sanitari attraverso percorsi di formazione complementare, sembrano indirizzare la professione infermieristica verso un ulteriore, indispensabile, cambiamento che offre agli infermieri la possibilità di sviluppare competenze professionali cliniche oltre a quelle gestionali già consolidate da tempo.
Il comitato centrale della Federazione Nazionale Collegio IPASVI ha approvato, nell’aprile 2015, un documento in cui, in coerenza con i disposti del DM 739/94 e la legge 43/06, vengono definiti i livelli formativi e i livelli di approfondimento delle competenze cliniche e gestionali. Sull’asse della clinica, la FNC IPASVI propone tre livelli di approfondimento:
- Infermiere con perfezionamento clinico, ovvero un’infermiere che ha seguito un corso di perfezionamento universitario che lo ha messo in grado di perfezionare le sue competenze “core” in un’area tecnico-operativa molto specifica;
- Infermiere esperto clinico con master, ossia un’infermiere che ha conseguito un master universitario che ha permesso un approfondimento delle sue competenze in un settore particolare dell’assistenza infermieristica. È l’infermiere esperto di parti di processo assistenziale o di peculiari pratiche assistenziali settoriali (es. anestesia/analgesia, strumentazione e tecnica chirurgica, wound care ecc.).
- Infermiere specialista clinico con laurea magistrale in Scienze Infermieristiche con orientamento previsto da una delle aree definite dall’accordo Stato – Regioni (area cure primarie – servizi territoriali/distrettuali; area intensiva e dell’emergenza/urgenza; area medica; area chirurgica; area neonatolgica/pediatrica; area salute mentale e dipendenze). È l’infermiere specialista clinico in grado di orientare, governare (impostare, supervisionare, monitorizzare, valutare) sia i processi assistenziali tipici di una certa area clinica e presenti in qualsiasi struttura (dalla più piccola alla più complessa, dalla più generalista alla più specializzata), sia le competenze professionali necessarie per realizzarli.
L’infermiere specialista clinico in wound care
L’assetto legislativo italiano attualmente ancora non riconosce, sia a livello professionale che contrattuale, la figura dell’infermiere esperto o specialista clinico pertanto, anche nel wound care, tale figura può essere delineata facendo riferimento alla letteratura straniera piuttosto che a quella italiana che si rivela scarsa in materia. Nel Regno Unito la presenza dell’infermiere esperto in wound care è consolidata già da diversi anni, con i Tissue Viability Nurse (TVN) che rappresentano una risorsa fondamentale per l’NHS.
I TVN possono assumere un’enorme varietà di ruoli in relazione a quelle che sono le esigenze locali (Pagnamenta, 2014). I campi di applicazione spaziano dalla pediatria alla geriatria, dalla salute mentale alla disabilità, per questo motivo i TVN devono avere conoscenze e competenze cliniche avanzate che permettano loro di gestire sapientemente tutti i problemi legati all’integrità cutanea ed identificare, valutare, analizzare ed implementare nella pratica clinica i risultati della ricerca (Ousey, 2014). La National Association of Tissue Viability Nurse (Scozia) ha sviluppato un quadro di competenze di base comprendente tre domini principali (Finnie, 2003):
- Responsabilizzazione: l’infermiere identifica costantemente situazioni di rischio del singolo o di gruppi di individui e risponde in maniera appropriata;
- Leadership: l’infermiere svolge attività di consulenza, realizzando e divulgando il cambiamento;
- Pratica professionale: l’infermiere si impegna nel dibattito etico e dimostra conoscenze sulle questioni etiche contemporanee relative al wound care.
Gli interventi specifici dell’infermiere specialista clinico in wound care si realizzano poi attraverso una serie di attività più o meno complesse, integrate tra loro:
Attività di prevenzione e cura
Il mantenimento dell’integrità cutanea richiede vigilanza, per questo motivo lo scopo primario dell’attività dell’infermiere esperto in wound care o TVN deve essere la prevenzione. Nel momento in cui ciò non avviene una corretta diagnosi e cura rappresentano lo scopo secondario (Ousey, 2014). Il TVN è responsabile dell’individuazione dei bisogni di salute del paziente, non solo della lesione, ed orienta e governa i processi assistenziali tipici del wound care, attingendo alle sue conoscenze e competenze specialistiche per guidare altri professionisti sanitari nella cura di ferite complesse.
Attività educativa
Parte integrante del ruolo dell’infermiere esperto in wound care è lo sviluppo di programmi di formazione sanitaria per altri professionisti della salute. Tali programmi devono essere adeguati al livello di conoscenze e di responsabilità del team multidisciplinare e possono realizzarsi attraverso corsi post-laurea, convegni, giornate di studio. Lo scopo è promuovere l’aggiornamento continuo e la cultura della pratica basata sulle evidenze.
Attività di gestione delle risorse e dei costi
L’infermiere esperto in wound care rientra tra i professionisti che si occupano della scelta delle forniture di attrezzature ed è responsabile dell’impiego e della sorveglianza di tutte le risorse strumentali utilizzate per la cura delle lesioni. L’incremento vertiginoso della spesa sanitaria determinato non solo dai progressi tecnologici, ma anche da fattori culturali, demografici ed epidemiologici, ha provocato delle ripercussioni per gli operatori sanitari, tra cui l’infermiere specialista clinico in wound care, che è chiamato anche a funzioni di tipo gestionale della spesa ospedaliera; quindi, l’obiettivo ultimo della gestione delle risorse è garantire che le apparecchiature disponibili soddisfino le esigenze del paziente con criteri di efficacia, efficienza e di equità.
Attività di ricerca
L’infermiere specialista può partecipare direttamente a programmi di ricerca, o rendersi promotore della divulgazione dei risultati di studi scientifici, formando gli operatori sanitari e implementando tali risultati nella pratica clinica.
La consulenza e prescrizione infermieristica
Se è vero che ancora oggi mancano corsi di laurea magistrale in Scienze Infermieristiche con orientamento clinico, è anche vero che già da molti anni, in diverse università italiane, sono stati attivati master di primo livello in wound care che hanno formato numerosi infermieri divenuti esperti nella cura delle lesioni cutanee ed aperto la strada a nuove competenze, che si aggiungono a quelle precedentemente citate, quali ad esempio la consulenza e la prescrizione infermieristica.
Il Codice Deontologico all’articolo 13 afferma che “l’infermiere assume responsabilità in base al proprio livello di competenza e ricorre, se necessario, all’intervento o alla consulenza di infermieri esperti o specialisti. Presta consulenza ponendo le proprie conoscenze ed abilità a disposizione della comunità professionale”.
Essere infermieri consulenti presuppone quindi il possesso delle competenze tecnico-scientifiche, ovvero l’insieme di conoscenze e abilità professionali che sono peculiari dell’esperto di quel determinato settore; è la capacità del sapere: saper agire e saper essere responsabile.
Da un punto di vista giuridico e professionale è bene chiedersi quale collocazione possono trovare queste nuove competenze infermieristiche, senza cadere nell’illecito violando l’articolo 348 del Codice Penale che si occupa dell’abusivo esercizio di professione (Barbieri, 2007). Se per la consulenza parla il codice deontologico, per la prescrizione infermieristica la questione è un po’ più complessa.
Da sempre “l’arte del prescrivere” è considerata una competenza propria della professione medica e mai associata alla professione infermieristica. In altre realtà europee, vedi il Regno Unito, la figura dell’infermiere prescrittore è presente già da diversi anni, con percorsi universitari specifici e un riconoscimento contrattuale oltre che professionale.
In Italia , affinchè possano essere raggiunti traguardi simili è necessario innanzitutto valorizzare i corsi universitari di specializzazione clinica post-laurea, nonché riformare l’assetto legislativo affinché si riconosca contrattualmente e professionalmente l’acquisizione di competenze cliniche avanzate attraverso percorsi specifici di formazione professionale; solo in questo modo lo scoglio dell’art.348 può essere superato.
Ecco allora che le nuove frontiere del wound care nursing possono essere considerate non un volersi sostituire all’attività medica, ma bensì una risorsa per la struttura organizzativa o altri contesti operativi, in grado di promuovere un’integrazione tra i diversi professionisti sanitari, migliorando la qualità e l’appropriatezza dell’assistenza erogata, favorendo lo sviluppo di competenze degli operatori sanitari e permettendo il raggiungimento di una maggior soddisfazione professionale.
Conclusioni
Il presente articolo ha cercato di approfondire, attraverso l’analisi della letteratura, quali interventi risultano essere efficaci per un buon assessment e management delle ulcere, nonché valutare i benefici derivanti dall’applicazione nella pratica clinica dei risultati della ricerca e dall’utilizzo di un’apposita documentazione per l’accertamento e gestione delle lesioni e delle ferite complesse. Risulta evidente come le ulcere croniche siano debilitanti, dolorose e hanno un impatto negativo sulla vita dei pazienti.
I fattori che possono ostacolare la guarigione sono numerosi, pertanto un’adeguata preparazione teorica e competenza pratica rappresentano l’unico mezzo in grado di garantire il raggiungimento di obiettivi assistenziali e migliorare di fatto l’esito delle cure. Dall’analisi della letteratura è emerso che un approccio standardizzato per l’accertamento del paziente portatore di ulcera cronica aiuta ad individuare i fattori che possono ritardare la riparazione tissutale e a sviluppare strategie in grado di prevenire lunghi tempi di guarigione.
L’accertamento deve prevedere una valutazione accurata ed olistica del paziente e della lesione, in cui ricercare tutti quei fattori individuali, sociali, psicologici o relativi alla ferita che possono ostacolare il normale susseguirsi delle fasi di guarigione di una lesione.
Il management di una lesione cronica deve invece seguire, cosi come ampiamente raccomandato in letteratura, i principi del TIME che costituiscono per l’operatore sanitario una guida pratica per ricordare il processo del Wound Bed Preparation. L’attuazione nella pratica clinica del ciclo di cura del WBP, permette una miglior gestione delle ulcere croniche, riducendo i tempi di guarigione e migliorando la qualità della vita dei pazienti. Per quanto riguarda l’organizzazione dell’assistenza, dallo studio è emerso che l’utilizzo di un’apposita documentazione per l’accertamento e gestione delle ferite permette la monitorizzazione costante degli interventi messi in atto e la continuità delle cure, riducendo il numero di errori legati alla pratica clinica e ridimensionando l’utilizzo della tradizione o di opinioni infondate quale base per la scelta degli interventi.
È chiaro quindi che, considerando la complessità di una disciplina quale il wound care, è necessario che gli infermieri acquisiscano conoscenze e competenze specialistiche che permettano loro di gestire in maniera appropriata, efficace ed efficiente, tutti i problemi legati al mantenimento dell’integrità cutanea. La specializzazione infermieristica si configura come un’opportunità di crescita professionale e allo stesso tempo una risorsa fondamentale per l’organizzazione sanitaria.
In allegato
Scheda di accertamento e gesione delle lesioni e delle ferite complesse
BIBLIOGRAFIA
Barbieri G., (2007). La <<ricetta>> dell’infermiere. Il sole 24 ore, 30 ottobre – 5 novembre.
Butcher M.,(2013). Assessment, management and prevention of infected wounds. J Comm Nurs , 27(4): 25–30.
Carnali M., D’Elia M.D., Failla G., Ligresti C., Petrella F., Paggi B., (2010). TIMECare™: un approccio dinamico e interattivo per affrontare le sfide del wound care. Acta Vulnologica, 8(4).
Caula C., Apostoli A., (2010). Cura e assistenza al paziente con ferite acute e ulcere croniche. Rimini: Maggioli Editore.
Chiari P., La ricerca Infermieristica in Italia nell’ambito del Wound Care ed il suo trasferimento nella pratica professionale. Il wound care basato su prove di efficacia – italian journal of WOCN, 1(1): 3.
Codice Deontologico dell’infermiere, 2009.
Collins F., Hampton S., White R., (2002). A-Z Dictionary of Wound Care. Quay Books, Mark Allen Publishing Ltd, London.
Dealey C, Posnett J, Walker A (2012) The cost of pressure ulcers in the United Kingdom. J Wound Care 21(16): 261–6 Moore Z, Johanssen E, van Etten M (2013a) A review of PU prevalence and incidence across Scandinavia, Iceland and Ireland (Part I). J Wound Care 22(7): 361–8.
Dealey C., (2012). The Care of Wounds. (4th edn). Wiley-Blackwell, Chichester.
Decreto ministeriale 14 settembre 1994, n.739. Regolamento concernente l’individuazione della figura e del relativo profilo professionale dell’infermiere, Gazzetta ufficiale 9 gennaio 1995, n.6.
Dell’Acqua M., Josè Rocco M., (2011). L’organizzazione risponde: un’assistenza efficace e appropriata. Il wound care basato su prove di efficacia – italian journal of WOCN, 1(1): 65.
Dowsett C (2009) The use of TIME to improve community nurse wound care knowledge and practice. Wounds UK 5(3): 14–21.
Eagle M., (2009). Wound assessment : the patient and the wound . Wound Essentials , 4: 14-24.
European Wound Management Association (EWMA), (2005). Position Document: Identifying criteria for wound infection. London: MEP Ltd.
European Wound Management Association (EWMA). (2008). Documento di posizionamento: Ferite di difficile guarigione: un approccio olistico. Londra: MEP Ltd.
European Wound Management Association (EWMA)., (2002). Documento di posizionamento: Il dolore in sede di cambio di medicazione. London: MEP Ltd, EWMA (2004) Position Document: wound bed preparation in practice. MEP Ltd, London.
Falanga V., (2004). Wound bed preparation: I principi scientifici applicati alla pratica clinica, EWMA, London: MEP Ltd.
Falanga V.,(2000). Classifications for wound bed preparation and stimulation of chronic wounds. Wound Repair Regen, 8: 347–52.
Finnie A., (2003). Development of a tissue viability nursing competency framework. Br J Nursing 12 (6): S38–44.
Flanagan M., (2007). Why is pain management for chronic wounds so neglected? Wounds UK, 3(4): 155.
FNC IPASVI. Evoluzione delle competenze infermieristiche. Documento approvato dal Comitato Centrale della Federazione Nazionale Collegi IPASVI con delibera n. 79 del 25 aprile 2015.
Gethin G., (2006). The importance of continuous wound measuring. Wounds UK 2(2): 60–8.
Gjødsbøl K., Christensen JJ., Karlsmark T., et al., (2006). Multiple bacterial species reside in chronic wounds: a longitudinal study. Int Wound J; 3(3):225 -31.
Godsell M., Scarborough K., (2006). Improving communication for people with learning disabilities. Nurs Standard 20(30): 58–65.
Gray D., Acton C., Chadwick P. et al (2011a). Consensus guidance for the use of debridement techniques in the UK. Wounds UK, 7(1): 77–84.
Gray D., White R., Cooper P., Kingsley A.,(2010). Applied wound management and using the wound healing conitinuum in practice. Wound Essentials, 5: 131-9.
Hofman D (2007) The autolytic debridement of venous leg ulcers. Wound Essentials, 2: 68–73.
Husband L.,(2001). Venous ulceration: the pattern of pain and the paradox. Clin Effectiveness Nurs, 5: 35–40.
Ingersoll G.L., (2000). Evidence-Based Nursing: What is and what it isn’t. Nurs Outlook; 48:151-2.
International Consensus (2012) .Optimising wellbeing in people living with a wound. An Expert Working Group Review. London: Wounds InternationalJunes J., (2012). Examining the multifactorial nature of wound infection. Wound Essentials, 2: 90-7.
Legge 1 febbraio 2006, n. 43., Disposizioni in materia di professioni sanitarie infermieristiche, ostetrica, riabilitative, tecnico-sanitarie e della prevenzione e delega al Governo per l’istituzione dei relativi ordini professionali, Gazzetta Ufficiale n. 40 del 17 febbraio 2006.
Legge 10 agosto 2000, n. 251., Disciplina delle professioni sanitarie infermieristiche, tecniche, della riabilitazione, della prevenzione nonchè della professione ostetrica, Gazzetta Ufficiale n. 208 del 6 settembre 2000.
Legge 26 febbraio 1999, n. 42., Disposizioni in materia di professioni sanitarie, Gazzetta Ufficiale n. 50 del 2 marzo 1999.
Mahoney K., (2014). Understanding the basics of wound care in the community setting. British Journal of Community Nursing, 28(3): 66-75
Nichols E., (2015). Describing a wound? From presentation to healin. Wound Essentials 10(1): 56-61.
Ousei K., Atkin L., Milne J., Henderson V., (2014). The changing role of the tissue viability nurse : an exploration of this multifaceted post. Wound UK, 10(4):54-60.
Pagnamenta F., (2014). The role of the tissue viability nurse. Wound essentials, 9(2): 65-7.
Peghetti A., (2011). Aislec: continua la ricerca. Il fenomeno LdP e la prevalenza nazionale. Il wound care basato su prove di efficacia – Italian Journal of WOCN: 1(1): 75.
Perkins L., (2000). Nutritional balance in wound healing. Clin Nutrition Update 1(5): 8–10.
Posnett J., Franks PJ., (2007). The costs of skin breakdown and ulceration in the UK. In Pownall M.(ed.) Skin Breakdown – The silent epidemic. Hull: The Smith and Nephew Foundation.
Posnett J., Gottrup F., Lundgren H., Saal G., (2009). The resource impact of wounds on healthcare providers in Europe. Journal of Wound Care;18(4):154-161.
Romanelli M., (2003). Wound Bed Preparation. Approccio sistematico al trattamento delle lesioni cutanee.
– Schultz G., Ladwig G., Wysocki A., (2005.) Extracellular matrix: review of its role in acute and chronic wounds. World Wide Wounds.
Schultz GS., Sibbald RG., Falanga V., et al. (2003). Wound bed preparation: a systematic approach to wound management. Wound Repair Regen; 11(2): Suppl S1-28.
Sen CK., Gordillo GM., Roy S., et al., (2009). Human skin wounds: A major and snowballing threat to public health and the economy. Wound Rep Reg 17: 763–71.73- Shepherd J., Nixon M., (2013). Standardasing wound care documentation in clinical practice: the wound healing assessment and monitoring (WHAM) tool, Wounds UK, 9(1): 62-66.
Smeltzer C.S., Bare B.G., Hinkle J.L., Cheever K.H., (2010). Gestione del dolore. Brunner- Suddarth. Infermieristica medico-chirurgica. Milano, casa editrice Ambrosiana, 4(1): 263-298.
Strohal R., Apelqvist J., Dissemond J., et al., (2013). EWMA Document: Debridement, Journal of Wound Care, 22(1): S1–S52.
The World Bank, World Development Indicators (WDI) April 2011.
Thompson C., (2003). Clinical experience as evidence – based practice. J Adv Nurs, 43(3): 230-7.
Wilson M., (2012). Understanding the basic of wound assessment, Wound Essentials , 2: 8-12.
World Union of Wound Healing Societies (WUWHS), (2007). Principi di Best Practice: L’essudato e il ruolo delle medicazioni. Documento di Consenso. Londra: MEP Ltd.
World Union of Wound Healing Societies (WUWHS), (2008). Principi di best practice: Le ferite infette nella pratica clinica. Un consenso internazionale. Londra: MEP Ltd.
World Union of Wound Societes (WUWHS), (2004). Principles of best practice: minimising pain at wound dressing-related procedures. A consensus document. London:MEP Ltd.
Articoli correlati
- L’infermiere specialista in Wound Care: conosciamo tutti i tipi di medicazioni avanzate
- La dott.ssa Casaburo presenta la tesi infermieristica sull’evoluzione del Wound Care Nursing nelle lesioni croniche
- Infermiere specialista in Wound Care: protocollo di trattamento delle lesioni da pressione
- Infermiere specialista in wound care & documentazione clinica: uno strumento di lavoro indispensabile
- La dott.ssa Fortunato presenta la tesi infermieristica “L’ausilio della fotodinamica nel wound care: efficacia clinica”
Scopri come guadagnare pubblicando la tua tesi di laurea su NurseTimes
Il progetto NEXT si rinnova e diventa NEXT 2.0: pubblichiamo i questionari e le vostre tesi
Carica la tua tesi di laurea: tesi.nursetimes.org
Carica il tuo questionario: https://tesi.nursetimes.org/questionari
- all’articolo 13
- Azienda Ospedaliera Regionale “San Carlo”
- codice deontologico
- collagenasi
- Debridement chirurgico
- debridement meccanico
- documentazione infermieristica
- Evidence - Based Nursing
- idrocolloidi
- infermiere prescrittore
- infermieristica
- ipasvi
- lesioni da pressione
- master in vulnologia
- nursing
- regno unito
- sbrigliamento enzimatico
- terapia larvale
- Wound Bed Preparation
- wound care















Lascia un commento