…..a cura di Del Mastro Francesco e Del Mastro Antonio.
INTRODUZIONE
La cura di patologie neoplastiche maligne richiede nella maggior parte dei casi la somministrazione prolungata di terapie parenterali, siano esse chemioterapiche e non, le quali rappresentano molto spesso l’unica soluzione di cura per pazienti affetti da neoplasia. Nella gestione di tali pazienti, uno dei problemi infermieristici più rilevanti è la necessità di reperire un accesso venoso sicuro e duraturo. Tuttavia considerate le capacità tossiche di farmaci sclerosanti e necrosanti come lo sono gli antiblastici, una loro somministrazione attraverso un accesso venoso periferico è improponibile, in quanto si renderebbe inaccessibile in breve tempo il sistema venoso periferico.
La soluzione a tale problema è rappresentata dalla somministrazione dei chemioterapici mediante un catetere venoso centrale. Ciò nonostante, per la somministrazione di farmaci antiblastici non tutti i cateteri venosi centrali risultano essere idonei in quanto l’impiego di cateteri esterni costringerebbe i pazienti a lunghi periodi di ospedalizzazione, sia per la stretta necessità di sottoporsi alle terapie sia per l’adeguato trattamento che tali cateteri richiedono per prevenire le gravi complicanze che un loro impianto ed utilizzo potrebbero determinare.
E’ bene ricordare anche come il percorso assistenziale di un paziente oncologico, soprattutto nelle fasi terminali della malattia, preveda la somministrazione a domicilio o in regime ambulatoriale di nutrizioni parenterali, fluido terapie e terapie antalgiche. A fronte di tali problematiche, negli ultimi quindici anni si è sviluppato l’utilizzo di sistemi totalmente impiantabili quali i port-a-cath che hanno consentito una miglior efficacia delle cure in pazienti neoplastici e non, sottoposti a terapie parenterali prolungate con farmaci chemioterapici o nutrizioni parenterali totali o parziali.
L’impiego di tali sistemi ha portato una serie di vantaggi quali:
- miglior efficacia dei trattamenti effettuati;
- somministrazione più facile dei farmaci;
- continuità delle cure dall’ospedale a domicilio, specie in pazienti in terapia con nutrizione parenterale;
- minor tempo di ospedalizzazione con vantaggi psicologici per il paziente ed economici per le strutture ospedaliere.
D’altro canto anche il Port -a-cath non è esente da rischi e svantaggi legati all’impianto e alla gestione. La complicanza più temuta, legata all’impianto chirurgico, è il pneumotorace che può far seguito alla puntura percutanea della vena succlavia. Negli ultimi anni l’utilizzo dell’ecografia ha ridotto di gran lunga l’insorgenza di tale complicanza. Fondamentale diviene anche la gestione dei Port da parte del personale sanitario e dei famigliari con il fine di impedire l’insorgenza di complicanze infettive ed ostruttive del sistema responsabili del malfunzionamento del catetere.
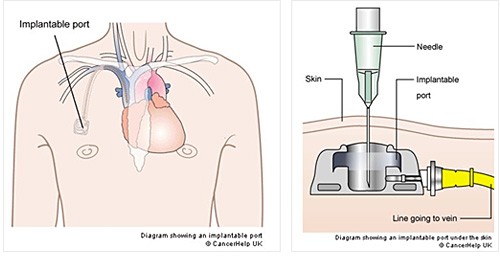
COSA E’ IL PORT-A-CATH?
Il Port-a-cath è un sistema totalmente impiantabile costituito da 2 elementi fondamentali:
- il reservoir impantato in una tasca sottocutanea;
- il catetere propriamente detto connesso al reservoir attraverso un apposito sistema di raccordo.
Il reservoir, o camera, presenta la forma di un tronco di cono. La parte inferiore è costituita da un disco in plastica o in titanio con diametro di circa 3-4 cm; la parte superiore è costituita invece da una membrana con diaframma in silicone auto sigillante e una parte centrale rialzata definita setto accessibile attraverso l’utilizzo di appositi aghi non siliconati e non carotanti quali gli aghi di Huber o di Gripper.
I port-a-cath possono essere venosi, arteriosi, peritoneali, epidurali e spinali. Il port può essere mono o bilume, in quest’ultimo caso esso è costituito da due camere distinte connesse separatamente ai due lumi del catetere.Il catetere, in silicone o in poliuretano, può essere a punta aperta (port con catetere Broviac, Hickman, port brachiali o PAS-port, Cath link) o a punta chiusa (port con catetere Groshong). In base alla tipologia di catetere gli attacchi alla camera sono diversi : per i cateteri in silicone l’attacco è di tipo CATH-SHIELD, per quelli in poliuretano Polyflow di tipo ULTRA-LOCK.
Le indicazioni per l’ impianto di un port possono essere:
- somministrazione di farmaci chemioterapici;
- nutrizione parenterale totale;
- terapia del dolore ( elastomeri, P.C.A.);
- prelievi ematochimici ( solo quando non è accessibile il sistema venoso periferico);
- fluidoterapia e soluzioni iperosmolari;
ATTENZIONE: Per la NPT le linee guida SINPE 2007, ESPEN 2009, IDSA 2009 raccomandano l’impianto di cateteri esterni non tunnellizzati (Honn, Picc) per la somministrazione di terapia parenterale per periodi inferiori ai 3 mesi, sia per uso intraospedaliero che extraospedaliero. Per periodi superiori ai 3 mesi le linee guida raccomandano l’impianto di cateteri venosi centrali tunnellizzati (Hickman, Broviac, Groshong) o come seconde scelta, per uso strettamente extraospedaliero il port.
RESPONSABILITA’ INFERMIERISTICHE NELL’IMPIANTO DEL PORT
L’impianto vero e proprio del port è di competenza medica in quanto prevede l’utilizzo di una tecnica chirurgica; tuttavia la figura dell’infermiere è allo stesso modo importante sia nel pre- che nel post-impianto. Prima dell’impianto del port l’infermiere deve:
– controllare la presenza del consenso informato firmato dal paziente previo colloquio con il medico prescrittore;
– eseguire gli esami ematochimici: emocromo e coagulazione;
– sospensione, su segnalazione di medica, di eventuali farmaci che potrebbero compromettere la manovra (es.anticoagulanti);
Nel post-impianto:
- effettuare la medicazione del punto di inserzione del port con garza e cerotto da sostituire dopo 24h;
- esecuzione di un Rx torace per scongiurare un eventuale pneumotorace;
- educare il paziente alla corretta gestione del presidio impiantato invitandolo a prestare attenzione a sintomi d’allarme quali tosse, dispnea, dolore, febbre;
- somministrare se necessario antidolorifici evitando antinfiammatori che interferiscono con i processi di coagulazione;
- consegnare il LOG BOOK (cartellino identificativo del CVC);
- rimuovere i punti di sutura dopo 10-15 giorni;
AGO DI HUBER E DI GRIPPER
L’accesso al port avviene tramite dei particolari aghi detti aghi di Huber e di Gripper. L’utilizzo di tali aghi non carotanti (senza effetto biopsia), proprio per la loro forma particolare, permette di pungere più volte la camera senza provocare lacerazioni al sigillo di silicone, cosa che non accadrebbe con altri aghi di uso comune, preservando quindi l’integrità del sigillo e favorendone l’utilizzo per un lungo periodo di tempo. Il loro tempo di permanenza massimo è di 7 giorni.
A) Ago di Gripper
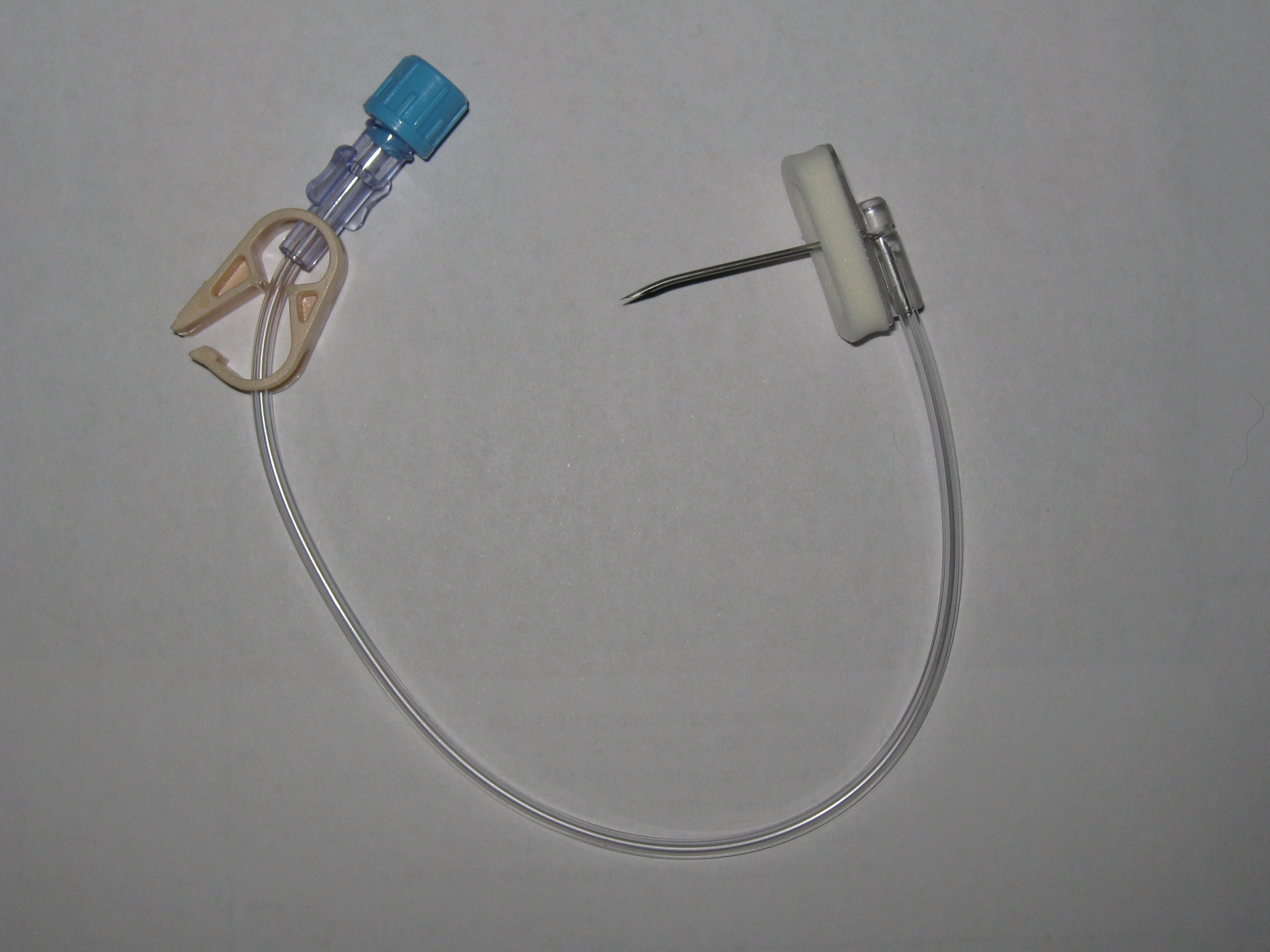
B) Ago di Huber
MEDICAZIONE DEL PORT-A-CATH
La medicazione del Port prevede sia la medicazione della ferita chirurgica della tasca sottocutanea in cui è stato posizionato il reservoir e del sito di inserzione del CVC, che la medicazione del Port con ago di Huber o di Gripper inserito.
In entrambi i casi è necessario considerare che:
- la ferita chirurgica e il sito di inserzione del catetere venoso centrale devono essere controllati regolarmente attraverso l’ispezione visiva o la digitopressione a medicazione intatta. Se il paziente presenta dolore, febbre senza altra fonte identificata, o altre manifestazioni che suggeriscono una infezione locale o una BSI, la medicazione deve essere rimossa per consentire un esame diretto del sito.
- E’ preferibile utilizzare una medicazione sterile, trasparente, in poliuretano semi-impermeabile in quanto:
- permette una ispezione immediata e continua del sito stesso;
- consente al paziente di eseguire le cure igieniche, avendo presente che il PORT con inserito l’ago Gripper, non deve essere immerso nell’acqua; la doccia dovrebbe essere consentita se vengono messe in atto precauzioni che riducano la possibilità di entrata di microrganismi nel catetere (cioè se il catetere e il dispositivo di connessione sono protetti da una protezione impermeabile durante la doccia).
- Se il paziente presenta un’eccessiva sudorazione o se il sito di inserzione è sanguinante o secernente, è preferibile applicare una medicazione in garza e cerotto.
- La necessità di mantenere una medicazione in garza dovrebbe essere valutata giornalmente e questa dovrebbe essere sostituta quando è necessario ispezionare il sito d’inserzione o quando la medicazione si presenta umida, sporca o staccata. La medicazione in garza dovrebbe essere sostituta con una trasparente in poliuretano, appena possibile.
- Non applicare pomate antimicrobiche sul sito d’inserzione del catetere come trattamento routinario del sito stesso.
- Le medicazioni utilizzate sui siti di inserzione di cateteri impiantabili dovrebbero essere sostituite ogni 7 giorni, fino che il sito sia guarito, a meno che non vi sia una indicazione di cambiarla prima.
La prima medicazione della ferita chirurgica della tasca di alloggiamento del reservoir e del sito di inserzione del CVC deve essere eseguita a distanza di 24 ore dall’impianto del dispositivo, per verificare/controllare la presenza di eventuali ematomi e/o stillicidio.
Successivamente la frequenza di cambio della medicazione varia in base alla tipologia di medicazione utilizzata e alla stato del punto di inserzione.
SCELTA DEGLI ANTISETTICI CUTANEI PER LA GESTIONE DEGLI ACCESSI VENOSI.
L’antisepsi cutanea del punto d’inserimento del catetere venoso è una delle misure più importanti nella prevenzione delle infezioni ad esso correlate.
Nella scelta vanno considerati oltre all’antisettico, altre caratteristiche quali la percentuale del prodotto presente in un determinato volume (concentrazione) il tempo di contatto che deve essere rispettato perché questo possa effettuare la sua azione e quindi si possa ottenere una adeguata antisepsi cutanea il tipo di contenitore impiegato per la conservazione dell’antisettico e la sua relativa gestione.
I CDC di Atlanta nelle linee guida emanate nel 2002 descrivono come antisettici appropriati per la gestione degli accessi venosi soluzioni di Clorexina al 2%, Iodoforo al 10%, Tintura di iodio e Alcool 70°.
L’antisettico più usato per la disinfezione del sito di inserimento dei cateteri venosi è il povidone iodico al 10%. Uno studio recente ha evidenziato che l’impiego di clorexina gluconato al 2% possa abbassare i tassi colonizzazione del sito di ingresso del catetere; ribadendo il concetto che la percentuale della clorexidina deve essere del 2%, risultando non efficace la percentuale allo 0.5% ( utilizzata per neonati)
Nella pratica clinica la scelta può essere orientata verso due prodotti facilmente reperibili in Italia e sono, il Povidone – iodio 10%, in flacone da 100 ml, e la Clorexidina 2% in alcol etilico, per chi manifesta allergie allo iodio.
SCELTA DEL TIPO DI MEDICAZIONE
Cerotto forato (tipo micropore): ha il vantaggio di avere un’alta proprietà traspirante e favorisce un ambiente più asciutto con minore possibilità di colonizzazione microbica; ha lo svantaggio di non consentire l’immediata visione dell’emergenza cutanea ed è soggetto a bagnarsi, con relativi cambi più frequenti della medicazione. Tempi di cambio consigliati 2 gg.
Film poliuretano (tipo tegaderm): ha il vantaggio di consentire l’immediata ispezione del sito del dispositivo, di consentire la doccia, ma ha lo svantaggio di non permettere un’adeguata traspirazione, specialmente nel periodo estivo, e di favorire, in questa condizione, la colonizzazione microbica. Tempi di cambio consigliati: fino a sette gg se non si rilevano problemi.
BioPatch: medicazione antimicrobica composta da schiuma idrofila assorbente in poliuretano a forma di dischetto, impregnata di clorexidina gluconato a
rilascio lento (7 gg circa, anche in presenza di essudato). Il dischetto deve circondare il punto di inserzione dell’ago di Huber e deve essere ricoperto con una medicazione secondaria.
LAVAGGIO ED EPARINIZZAZIONE DEL SISTEMA PORT
Il lavaggio del Port deve essere effettuato dopo ogni iniezione, infusione o prelievo ematico.
Quando un Catetere Venoso Centrale (CVC) non viene temporaneamente utilizzato deve essere eparinato per prevenire l’occlusione. L’eparinizzazione, deve essere sempre preceduta da un lavaggio con soluzione fisiologica (SF) del CVC.
L’uso di eparina dipende dalla punta del catetere: vanno sempre eparinati i cateteri che non hanno la punta valvolata. I cateteri dotati di valvola di tipo Groshong non vanno mai eparinati.
L’iniezione di soluzione eparinata (10-100-500U./ml) va effettuata con chiusura in pressione positiva e con siringhe da 10 ml.
Si raccomanda di lavare con soluzione fisiologica i cateteri con valvola antireflusso o con presidi a pressione positiva (needless system).
I cateteri venosi centrali facilitano l’insorgenza di trombi e questi possono essere colonizzati da batteri: la somministrazione preventiva di eparina è quindi utile per ridurre anche le infezioni correlate all’ uso del catetere.
Il lavaggio del catetere deve essere eseguito con una manovra “pulsante” che favorisca la rimozione di ogni residuo di farmaco, lipidi o sangue dalle pareti del catetere (in presenza di un CVC esterno la quantità di SF consigliata per il lavaggio è di 10 ml per ogni lume del catetere; mentre è preferibile usare una quantità di 20 ml per il Port): non vanno mai usate siringhe di calibro inferiore poiché rischiano di danneggiare il catetere per l’alta pressione che esercitano.
La chiusura del catetere deve avvenire in pressione positiva per evitare il ritorno ematico all’interno del catetere. Il lavaggio deve essere fatto: dopo il prelievo di sangue, dopo la somministrazione di terapie, in caso di reflusso di sangue nelle vie del CVC.
Il lavaggio è necessario a mantenerne la pervietà ed evitare che soluzioni incompatibili entrino in contatto: prima, durante e dopo l’infusione di sostanze incompatibili tra loro va eseguito un lavaggio con soluzione fisiologica.
La frequenza dei lavaggi deve essere settimanale per i cateteri tunnellizzati e non tunnellizzati (PICC, Hohn®) e mensile per i cateteri totalmente impiantati (Port).
Dopo il lavaggio, se il catetere non viene più utilizzato procedere all’eparinizzazione con una soluzione eparinata 10-100-500U/ml utilizzando tecnica pulsante, mantenendo una pressione positiva a fine eparinizzazione, fino a chiusura della clamp o del rubinetto.
Il CVC tipo Groshong non deve essere eparinato!!!
QUANTA SOLUZIONE EPARINATA UTILIZZARE?
- 2,5 ml di soluzione eparinata per CVC percutanei e tunnellizzati a punta aperta
- 1,5 ml di soluzione eparinata per il CVC tipo Broviac
- 5 ml di soluzione eparinata per il CVC tipo Port -A-Cath
… E SE IL CATETERE E’ INUTILIZZATO, OGNI QUANTO EPARINARE?
- CVC tipo Port-A-Cath: 1 volta ogni 4 settimane
- Port-A-Cath a punta Groshong: ogni 2 settimane (con fisiologica)
- CVC percutaneo a punta aperta: 1 volta alla settimana
- CVC tunnellizzato a punta aperta: 1 volta alla settimana
- CVC tipo Groshong: 1 volta alla settimana (con fisiologica)
- CVC tipo Broviac: 1 volta alla settimana
PROCEDURA INFERMIERISTICA PER L’APERTURA, L’UTILIZZO E LA CHIUSURA DEL PORT-A-CATH
1) Disinfettare la cute con una garza sterile imbevuta di soluzione antisettica
2) Impregnare un nuovo batuffolo sterile e lasciarlo sul punto d’iniezione (setto) per qualche minuto
3) Bloccare la camera del PAC con due dita, togliere la protezione dall’ago ed inserirlo perpendicolarmente
4) Aprire la clamp e aspirare fino alla comparsa del sangue, poi:
- se il paziente stava già ricevendo un’infusione in continuo:
effettuare il lavaggio con soluzione fisiologica, disconnettere la siringa e raccordare il deflussore dell’infusione;
- se il paziente deve chiudere il PAC:
Nel caso di PAC già chiuso si esegue la terapia di mantenimento
(verifica della pervietà del PAC e sostituzione della soluzione eparinata):
- aspirare 5 ml (per eliminare la soluzione eparinata già in sede), clampare,
- sostituire la siringa con un’altra contenente da 10 a20 ml ( non inferiore a 10ml) di soluzione fisiologica,
- sclampare e infondere la fisiologica, clampare,
- sostituire la siringa con un’altra contenente soluzione eparinata , sclampare
- iniettare in pressione positiva 5ml di soluzione eparinata (10,100, 500 U/ml)
- clampare mentre ancora si inietta,
- rimuovere l’ago tenendo con due dita il port, con batuffolo sterile pronto per tamponare, prestare attenzione al contraccolpo.
SEMPRE MASSIMA ATTENZIONE AI CLAMPAGGI, SCLAMPARE SOLO QUANDO IL SISTEMA E’ CHIUSO!!
Se il Port-a-cath è a punta Groshong procedere con un lavaggio di 10-20ml di Soluzione Fisiologica e non eparinare. ( ripetere lavaggio ogni 2 settimane).
N.B: Prima di procedere all’apertura e/o chiusura del PAC indossare i D.P.I necessari, eseguire il lavaggio sociale delle mani/lavaggio antisettico e Preparare il campo sterile utilizzando tecniche asettiche (o tecnica no-touch).
RACCOMANDAZIONI PER PORT-A-CATH ARTERIOSO
Il port arterioso non ha esigenze di manutenzione molto differenti rispetto al port venoso.
Il principio è lo stesso: un reservoir ed un catetere.
Ciò che cambia sono le caratteristiche del vaso in cui si trova l’estremo del catetere, cioè in questo caso l’arteria epatica, che è più piccola della vena cava superiore e quindi il rischio di trombosi è maggiore.
Si suggerisce ai pazienti un trattamento profilattico con eparina a basso peso molecolare (1 fiala/die). Qualsiasi manovra sul PAC va condotta rispettando rigorose norme di asepsi: mani pulite, guanti sterili e disinfezione locale. La membrana si punge utilizzando appositi aghi non carotanti (Huber o Gripper) con punta a becco di clarino, che consentono di mantenere integra la membrana. Con due dita di una mano si tiene saldamente fermo il reservoir e con l’altra mano si introduce l’ago perfettamente perpendicolare a fondo nel reservoir, di solito si avverte che la punta ha raggiunto la superficie profonda.
Si ricopre con garza sterile e cerotto.
Procedura
Dopo aver collegato una siringa e aperto i clamp di chiusura del raccordo esterno è possibile aspirare sangue che esce a pressione. E’ opportuno prima di collegare la terapia effettuare un lavaggio con una siringa contenente soluzione fisiologica (3-4 ml), per assicurarsi della pervietà del vaso. In caso di infusione difficoltosa della soluzione fisiologica di lavaggio controllare che:
- le pinzette sul raccordo esterno siano aperte,
- l’ago sia ben inserito nel reservoir,
- il catetere che parte dal reservoir non abbia angolature nel sottocute (far sollevare l’arto superiore al paziente),
- l’arteria non sia chiusa (in tal caso necessario controllo angiografico o scintigrafico).
Alla fine di ogni trattamento , prima di rimuovere l’ago e dopo il lavaggio con soluzione fisiologica, è necessario un lavaggio del PAC con 5 ml di soluzione eparinata (10,100,500 U/ml) con infusione finale di 0.5 ml di eparina (per riempire il catetere).
In caso di trombosi del PAC arterioso si può tentare trattamento con eparina e/o trombolitici.
ESECUZIONE DI PRELIEVI EMATICI ATTRAVERSO IL PORT-A-CATH
Prelievo: principio generale
Il metodo migliore per eseguire un prelievo di sangue venoso, è tramite puntura di vaso periferico, al fine di ridurre il rischio di occlusione e/o infezioni.
Nel caso in cui il patrimonio venoso del paziente sia tale da costringere l’operatore ad utilizzare l’accesso venoso centrale (CVC), devono essere seguite norme generali e norme specifiche.
Fasi della procedura
- Preparazione materiale occorrente
- Lavaggio antisettico delle mani
- Informazione e preparazione del paziente
- Antisepsi del connettore
- Sospensione infusione
- Spurgo
- Prelievo
- Lavaggio
- Eparinizzazione-chiusura cvc.
LO SAPEVATE?
- Per iniettare non utilizzare mai siringhe di calibro inferiore a 10 ml (per evitare il rischio di rottura del catetere).
- Utilizzare il sistema vacutainer per eseguire il prelievo ad accezione del catetere Groshong (per evitare il collasso delle pareti del catetere).
- Utilizzare i connettori senza ago-needless (per evitare il rischio di ledere il catetere)
- Rispettare la massima asepsi in ogni manovra (per evitare il rischio di infezione).
In caso di multilume deve essere utilizzata una via in cui non sia in corso la terapia, scegliendo se possibile il lume di calibro maggiore.
Qualora in tutti i lumi vi siano in corso terapie infusionali, eseguire lo spurgo nel lume prescelto.
Antisepsi del connettore
Procedere alla detersione e all’antisepsi del connettore del catetere con clorexidina alcolica.
Sospensione dell’infusione
Solo nel caso di infusione di NPT, è indicato sospendere l’infusione e procedere al lavaggio della via con sodio cloruro 0,9% prima di iniziare qualsiasi procedura. Si effettua un lavaggio con 10 ml di soluzione fisiologica in tutti i tipi di cateteri e con 20 ml per il catetere Groshong.
Spurgo e Prelievo
- Aspirare almeno 3-5 ml di sangue e scartarlo nell’apposito contenitore rigido ( per il sistema vacutainer gettare la 1° provetta).
- Prelevare la quantità di sangue necessaria ai test di laboratorio
N.B. Effettuare gli esami coagulativi sempre per ultimi. Ricordare che gli esami coagulativi e farmacologici possono risultare poco attendibili se eseguiti dal CVC
Lavaggio: Quando si effettua?
Terminato il prelievo, procedere SEMPRE al lavaggio del CVC, con manovra pulsante, con sodio cloruro 0,9%.
Per quanto riguarda il lavaggio e l’eparinizzazione eseguire le indicazioni riportate nel paragrafo “LAVAGGIO ED EPARINIZZAZIONE”
IL PNEUMOTORACE: UNA COMPLICANZA MENO TEMUTA CON L’ECOGRAFIA
La complicanza perioperatoria reale più temuta risulta essere il pneumotorace (Pnx) inseguito alla puntura percutanea della vena succlavia. Uno studio sull’utilizzo dell’ecografia intraoperatoria per l’impianto dei sistemi Port-a-cath condotto all’Università degli studi di Napoli “Federico II” ha evidenziato che, su una totalità di 255 pazienti sui quali è stato impiantato il Port con l’utilizzo di un normale ecografo con sonda da 7,5 Mhz, in 199 pazienti (78%) la succlavia è stata facilmente incannulata sotto guida ecografica, in 151 pazienti (75,9%) per via sottoclavicolare ed in 48 pazienti(24,1%) per via sovraclavicolare. In 56 casi (22%) è stata incannulata la vena giugulare interna omolaterale a causa di una sfavorevole posizione della vena ( 6,2%) o per la chiusura in aspirazione della succlavia ( 15,7%) attenuabile però ponendo il paziente in posizione Trendelenburg.
Sulla base di questi dati l’utilizzo della metodica ecografica per la visualizzazione e successiva puntura della vena succlavia sotto la guida dell’ecografo ha comportato un abbattimento delle complicanze legate all’impianto del Port,portando l’incidenza di Pneumotorace e complicanze legate alla puntura del vaso (es. punture ripetute) a valori pari a zero e riducendo pertanto i tempi operatori. Tuttavia l’utilizzo dell’ecografia intraoperatoria non sostituisce la radiografia del torace, che rimane comunque un esame necessario da farsi dopo l’impianto di un Port.
Cosa fare in caso di Pnx?
Allertare il medico se si rilevano i segni avversi del pneumotorace; mantenere il paziente in posizione seduta o semi – seduta per facilitare l’espansione della gabbia toracica, tenere sotto controllo i parametri vitali ( se è possibile monitorare il tracciato ecg ed applicare il saturimetro ); Rx torace urgente e O2 terapia. Richiesta di consulenza del chirurgo toracico e predisposizione per pleurotomia con posizionamento di drenaggio( se è presente una falda importante). Se invece è presente un pnx a piccola falda è sufficiente l’O2 terapia, la ginnastica respiratoria e il riposo a letto. Ricovero obbligato, in entrambi i casi, con controlli radiologici seriati fino alla risoluzione.
Un’altra complicanza peri-operatoria può essere lo Stravaso ematico. E’ un evento raro perché è previsto l’utilizzo, in fase di impianto, di tunnellizzatore a punta ogivale e di ecografo; eseguire medicazione compressiva preceduta da instillazioni di Ugurol o Tranex ed apporre ghiaccio a permanenza; nei casi di stravaso importante si impone la revisione chirurgica e lo svuotamento dell’ematoma.
NURSING NEGLI EVENTI AVVERSI: COMPLICANZE OSTRUTTIVE ED INFETTIVE
Nel caso in cui non è possibile la somministrazione infusiva delle terapie si consiglia di rimuovere la medicazione e controllare la corretta posizione dell’ago all’interno della camera e ostituirlo se esiste il ragionevole dubbio che sia dislocato.
Nel caso in cui vi sia il sospetto di un’ostruzione endoluminale: eseguire ripetute irrigazioni e, nel caso in cui vi sia resistenza all’infusione, interrompere la manovra, avvertire il medico e procedere con un tentativo di disostruzione con soluzione eparinata. Eseguire un controllo del torace e, eventualmente, programmare un brusching endoluminale. La disostruzione farmacologica con trombolitici o con acido cloridrico allo 0,1% ( precipitati salini) o con etanolo al 70% (aggregati lipidici) deve essere prescritta dal medico.
Nel caso in cui l’infusione sia conservata, nonostante il sangue non refluisca (ithdraval occlusion) valutare la possibilità di eseguire comunque un controllo radiologico.
Problemi possibili:
- Formazione di un coagulo o di una guaina di fibrina che si forma nella punta del catetere ed agisce da valvola ( si apre in infusione, ma sI chiude in aspirazione. I l recupero funzionale potrebbe necessitare del brushing endoluminale.
- Pinzamento (pinch-off) del catetere o inginocchiamento (Kinking). In questo caso, se il port-a-cath è in uso, il medico valuta la possibilità di una revisione chirurgica o di un re-impianto per prevenire la frattura del catetere.
Nel caso in cui si sospetta una trombosi venosa con segni evidenti quali edema della spalla, del collo, del braccio, della mano omolaterale e turgore venoso superficiale, dolore procedere alla sospensione immediata della terapia attraverso il port-a-cath e allertare il medico. Successivamente:
- Mantenere l’arto in scarico per favorire il drenaggio dell’edema
- Ecografia e/o flebografia urgente
- Prelievo ematico per l’assetto emocoagulativo
- Reperimento di altro accesso venoso periferico
- Inizio della terapia anticoagulante prescritta
- Eventuale programmazione di rimozione del sistema
Colonizzazione o infezione dell’emergenza cutanea o della tasca (cupola visibile all’esterno)
Se all’ispezione dell’emergenza cutanea è presente materiale sieroso o purulento, con arrossamento della cute circostante, eseguire tampone colturale con abg e spremere il contenuto verso il punto di uscita della lesione. Allorquando la lesione ha danneggiato gli strati epidermici inferiori deve essere trattata come una qualsiasi lesione cutanea con medicazioni appropriate e l’uso del port deve essere interrotto fino a guarigione. Se la lesione è deiscente ed espone totalmente la camera si impone la rimozione e, l’eventuale re-impianto in altra sede. E’ consigliato dopo almeno una settimana di antibiotico terapia.
Colonizzazione del reservoir e del catetere
Sospendere l’uso del port se sono presenti i segni peculiari diun’infezione sistemica (febbre superiore ai 38° C e brivido, >GB, ipotensione, oliguria ). Eseguire emocolture seriate dal port, da vena periferica e colture da altri eventuali siti di infezione con abg ( Categoria I A ); nel caso sia in corso l’infusione di un chemioterapico, l’emocoltura da cvc è sconsigliata. Iniziare antibioticoterapia e programmare la rimozione del port infetto. Nei pazienti neutropenici la febbre può non essere presente: in questi casi, l’ISDA (linee guida 2009 Società Americana per il controllo delle infezioni), consiglia prima della rimozione del port, il lock, detto anche “tecnica dello stazionamento”: si tratta di infusione di antibiotico all’interno del lume del catetere, in soluzione o puro, da eseguire ogni 12 ore, ma solo nei pazienti con provate e ripetute colonizzazioni del sistema, nel tentativo di “ salvare “ il catetere.
ALTRI EVENTI AVVERSI POSSONO ESSERE:
Stravaso di farmaci: E’ una complicanza rara ma rilevante per la possibilità di causare necrosi tissutale, infezione, danni ai tendini ed al tessuto nervoso. Lo stravaso più rilevante è quello dei farmaci antineoplastici. L’ A.I.I.O. (Associazione Italiana Infermieri Oncologia) raccomanda , per la prevenzione degli stravasi chemioterapici, le seguenti condizioni:
- Conoscere le caratteristiche ed il meccanismo d’azione dei farmaci
- Saper gestire l’accesso venoso
- Conoscere il tipo di tossicità locale del farmaco utilizzato
- Saper utilizzare i diversi presidi d’infusione
- Riconoscere precocemente i segni dello stravaso
Non tutti i chemioterapici, tuttavia, hanno lo stesso grado di tossicità tissutale; allo scopo sono stati classificati in tre principali categorie: necrotizzanti, vescicanti, irritanti. La classificazione ha l’obiettivo di individuare precocemente la terapia adeguata ( antidoti, farmaci, ecc,). Se si accerta uno stravaso procedere in questo modo:
- Rimuovere l’ago solo dopo aver aspirato più farmaco e più sangue possibile;
- Disegnare, misurare e fotografare l’area travasata;
- Applicare l’antidoto previsto dal protocollo operativo;
- Coprire con medicazione sterile ed applicare ghiaccio o calore a seconda del farmaco travasato;
- Somministrazione su prescrizione di analgesici, antistaminici, cortisone; eventuale laser terapia;
- Controllare l’evoluzione della lesione per almeno due settimane ed eseguire, se necessario, medicazioni avanzate;
- Eventuale intervento del ch. Plastico per il debridement del tessuto necrotico.
Deconnessione del reservoir dal catetere: il ritorno ematico potrebbe essere conservato se il distacco è parziale, ma durante l’infusione il paziente avverte dolentia, bruciore e precocemente si presenta il ponfo sottocutaneo; necessaria la revisione chirurgica dopo conferma radiologica ( con o senza mdg ),
Rottura della membrana del reservoir: evento rarissimo, sintomatologia simile alla precedente, condizione tuttavia che impone la sostituzione dell’impianto.
Frattura del catetere : evento che necessita dell’intervento del chirurgo vascolare per il recupero del moncone fratturato ( la migrazione della parte fratturata viene definita “ embolizzazione del catetere rotto”).
BIBLIOGRAFIA:
1-Pittiruti , M., Hamilton, H., Biffi, R., MacFie, J., Pertkiewicz, M. ESPEN (2009). Guidelines on Parenteral Nutrition: Central Venous Catheters (access, care, diagnosis and therapy of complications).
2-“Procedure di gestione infermieristica del catetere venoso centrale(CVC)” del Centro di Riferimento Oncologico – Istituto Nazionale Tumori – Aviano
3- Istituto europeo di Oncologia: “ Lavaggio del Port”.
4- Cricri A.M., Barcellona E., Liguori A.M., Mosella F., Craus W. (2004). Incannulamento della vena succlavia mediante ecografia intraoperatoria negli interventi di impianto Port-a-Cath. Atti 106° Congresso Società Italiana di Chirurgia Roma Ottobre 2004
5- Servizio sanitario regionale Emilia-Romagna. Azienda Unità Sanitaria Locale di Modena. “Gestione del paziente portatore di CVC totalmente impiantato – Port”.
6- Garofali, B., De Nisco, G. (2007). Gestione degli accessi venosi centrali a lungo termine. Master universitario “Nursing dell’accesso venoso” UCSC Roma.
7- Azzufero, F. M. (2008). Gestione dell’accesso venoso centrale.
8- Pittiruti, M. (2008). Protocollo I SALT (Impianto Sicuro Accesso A Lungo Termine). VI Congresso Nazionale GAVeCeLT Università Cattolica Roma 3-5 Dicembre 2008.
9- Linee Guida CDC Atlanta 2011
10- Centro studi EBN Policlinico S.Orsola Malpighi di Bologna – Prevenzione e Trattamento negli stravasi dei farmaci anti-neoplastici.
11- Guidelines Clinical associazione GAVeCeLT
12- Practice for the Diagnosis and Management of I ntravascular Catheter-Related Infection ISDA 2009 (Infection Diseases Society of America)
13- Guidelines CDS 2002 ( Centers for Disease Control Atlanta )
14- Raffaeli, W., Montalti, M., Nicolò, E. (2010). L’infermieristica del dolore.’ Edizioni: Piccin 2010.
15– Altimbrandi, M., Ambrosi, D., Masu, L. La Gestione del Port Venoso. Azienda Ospedaliera S.Camillo Forlanini-Servizio di Medicina del Dolore.
16- Chiarabelli, M., Mosci, D., Avella, P., Cagnazzo, R., Cardola, D., Cavazza, I., Figliola, C., Gattafoni, L., Giovannini, F., Gori, E., Gualandi, C., Liddonici, M., Miranda, I., Mistretta, D., Patanè, G., Picco, R., Poli, P., Romano, K., Russo, A.M., Scalini, M., Scolari, S., Serra, A., Spessotti, L., Vignoli, M., Zaffiri, M. (2009). Gestione Cateteri Cenosi Centrali. Servizio Infermieristico Tecnico e Riabilitativo Azienda Ospedaliero Universitaria di Bologna Policlinico S.Orsola Malpighi.
https://www.evidencebasednursing.it/revisioni/CVC/Gestione_CVC_22_01_09. pdf
SITOGRAFIA:
1 – https://www.gavecelt.info/
Ultimo accesso: 26/09/14
Scopri come guadagnare pubblicando la tua tesi di laurea su NurseTimes
Il progetto NEXT si rinnova e diventa NEXT 2.0: pubblichiamo i questionari e le vostre tesi
Carica la tua tesi di laurea: tesi.nursetimes.org
Carica il tuo questionario: https://tesi.nursetimes.org/questionari












Lascia un commento