Grande successo per il progetto editoriale denominato NExT (Nurse EXperimental Thesis) targato Nurse Times
Giunge al nostro indirizzo mail [email protected] il lavoro di tesi del dott.ssa Cecilia Bignardi dal titolo “Organizzazione sanitaria dei maxi eventi e delle manifestazioni programmate: il ruolo dell’infermiere dalla stesura del piano all’ospedalizzazione”, conseguendo un master di primo livello in Area Critica, presso l’Università degli Studi di Pisa nell’a.a. 2016 – 2017.
…di Cecilia Bignardi
CLASSIFICAZIONE DEL LIVELLO DI RISCHIO DI UN EVENTO
Ogni evento va classificato in base alle caratteristiche che lo contraddistinguono studiandone i punti di criticità.
Possiamo suddividere le manifestazioni in tre livelli di rischio: Basso, Medio-alto ed Elevato.
Tale rischio viene calcolato dall’organizzatore dell’evento in base ai punteggi della tabella di classificazione (Tabella n° 1 e 2). Va ricordato che in tutti gli eventi con un numero di partecipanti superiori a 10000 il rischio diventa automaticamente alto.
Secondo l’accordo tra il Ministro della Salute, le Regioni e le provincie autonome di Trento e Bolzano, per l’organizzazione e l’assistenza sanitaria degli eventi e nelle manifestazioni programmate e nelle esercitazioni di emergenza territoriali, gli eventi con un rischio moderato ed elevato devono essere ulteriormente esaminati a cura del SET 118, attraverso valutazioni e parametri indicati dalla letteratura scientifica specifica di riferimento. Questi parametri vanno intesi come la predisposizione di un piano sanitario e possono essere modificati dal SET 118 sulla base della specificità dell’evento.
Con piano sanitario si intende un documento che deve essere preparato dall’organizzatore dell’evento, in collaborazione col SET 118. Esso infatti conosce i dettagli della manifestazione e deve individuare il livello di rischio associato. Da esso ne derivano le modalità di organizzazione dell’assistenza sanitaria idonee a garantire i soccorsi eventuali per i partecipanti che prendono parte alla manifestazione.
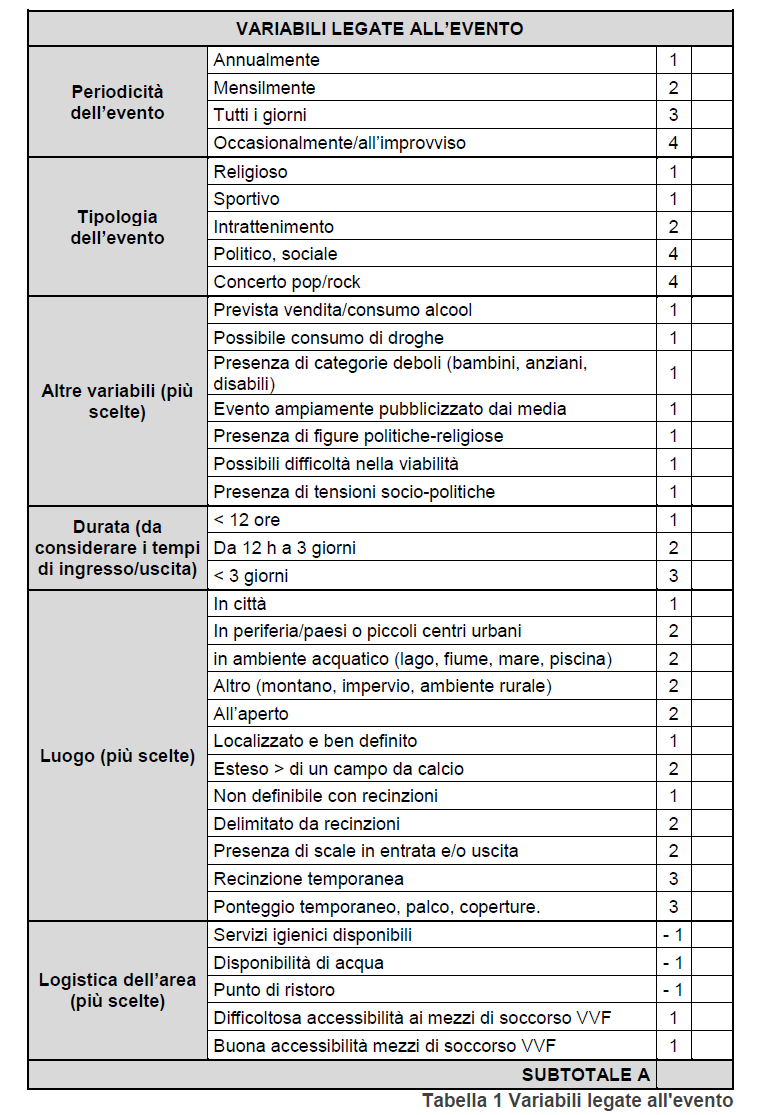
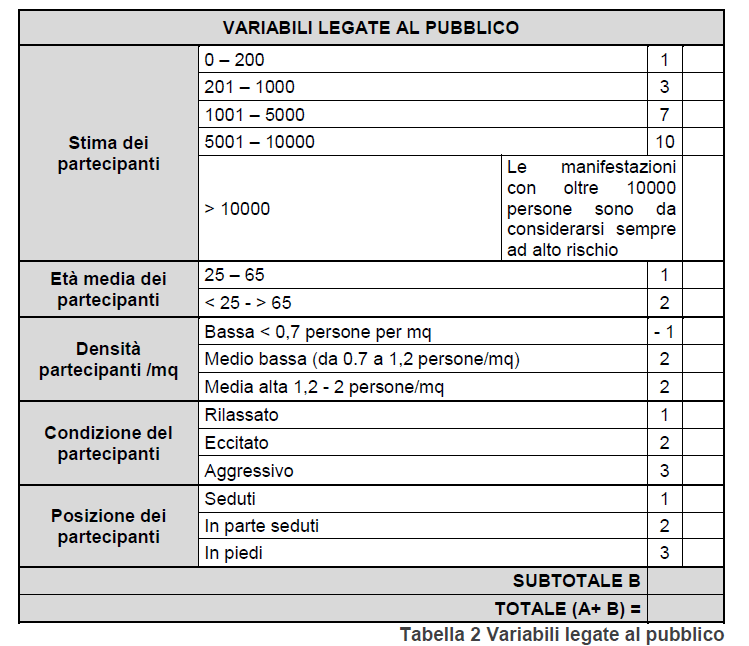
Terminata la compilazione della tabella sommando il subtotale A al subtotale B ne deriva un valore numerico che permette la classificazione dell’evento nei tre differenti livelli di rischio citati in precedenza (Tabella n° 3).

OBBLIGHI ED ONERI A CARICO DELL’ORGANIZZATORE
Il documento 13/39/CR8C/C7 sancisce l’accordo fra Ministero della Salute, regioni e province autonome sull’organizzazione sanitaria negli eventi e nelle manifestazioni programmate e nelle esercitazioni di emergenza territoriali.
Il testo definisce inoltre obblighi ed oneri a carico dell’organizzatore in merito all’erogazione dei servizi di assistenza sanitaria in favore di tutti i partecipanti alla manifestazione.
È obbligo dell’organizzatore la pianificazione preventiva dell’assistenza sanitaria che andrà comunicata in tempi prestabiliti al SET 118 in base al livello di rischio:
1) Rischio molto basso o basso: obbligo di comunicazione almeno 15 giorni prima dell’inizio;
2) Rischio moderato o elevato: obbligo di comunicazione almeno 60 giorni prima dell’inizio;
3) Rischio molto elevato: obbligo di comunicazione almeno 180 giorni prima dell’inizio.
In ogni caso l’organizzatore è obbligato a trasmettere alle commissioni di sicurezza competenti la documentazione che dimostra il rispetto delle norme di sicurezza richieste. È competenza del medico delle suddette commissioni verificare la documentazione trasmessa e richiedere eventualmente un consulto col SET118 se lo ritiene opportuno.
Eventuali indicazioni fornite dal SET118 vanno rispettate sempre e comunque.
Va ricordato inoltre che è diritto del SET118 richiedere ulteriori informazioni all’organizzatore dell’evento se lo ritiene necessario, nel caso in cui in base alle notizie ricevute (anche per via mediatica) vi sia il sospetto che il livello dichiarato si discosti da quello reale. Una volta richieste informazioni può apporre modifiche alle risorse precedentemente preventivate.
È importante tenere presente durante la pianificazione che il livello di cure fornite durante l’evento non può e non deve essere inferiore ai LEA che sono quotidianamente erogati dal SET118.
All’organizzatore spettano infine tutti gli oneri economici della pianificazione e dell’organizzazione sanitaria. Egli potrà chiedere un supporto straordinario al SET118 qualora si dovesse rendere necessario, sempre che la richiesta non riduca l’ordinaria attività istituzionale del sistema, sostenendone i costi aggiuntivi nei limiti e nelle modalità definiti da ciascuna Regione/Provincia Autonoma.
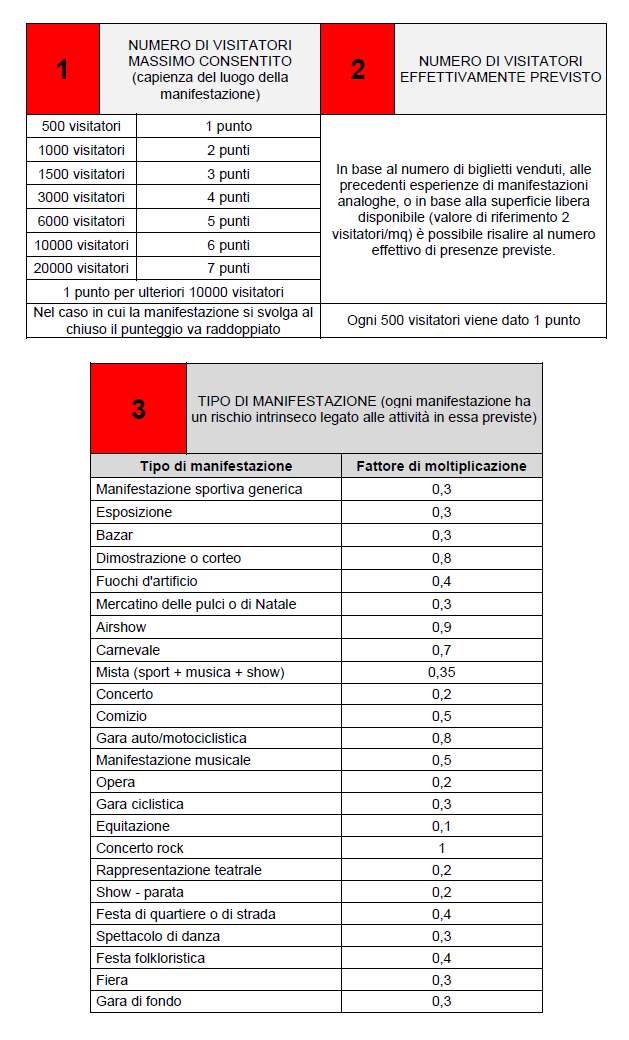
ALGORITMO DI MAURER
L’algoritmo di Maurer è stato studiato per la valutazione del rischio di eventi con grande affluenza di pubblico, consente di quantificare il rischio totale della manifestazione e predisporre le risorse adeguate per il soccorso.
Il calcolo di variabili predefinite consente di ottenere punteggi necessari alla definizione delle risorse necessarie in termini di
• Soccorritori appiedati;
• Ambulanze BLS (tipo B) omologate per il trasporto;
• Ambulanze ALS (tipo A) omologate per il soccorso;
• Mezzi o unità medicalizzate (numero di medici).
Ai fini organizzativi delle risorse è importante tenere ben presente che i mezzi di soccorso sono classificabili in base al team che vi opera. Distinguendo quindi i mezzi in base al loro equipaggio si ha la seguente identificazione:
1) Mezzo di Soccorso Base (MSB) autista abilitato alla guida e uno/due soccorritori;
2) Mezzo di Soccorso Intermedio (MSI) autista abilitato alla guida e infermiere;
3) Mezzo di Soccorso Avanzato (MSA) infermiere e medico;
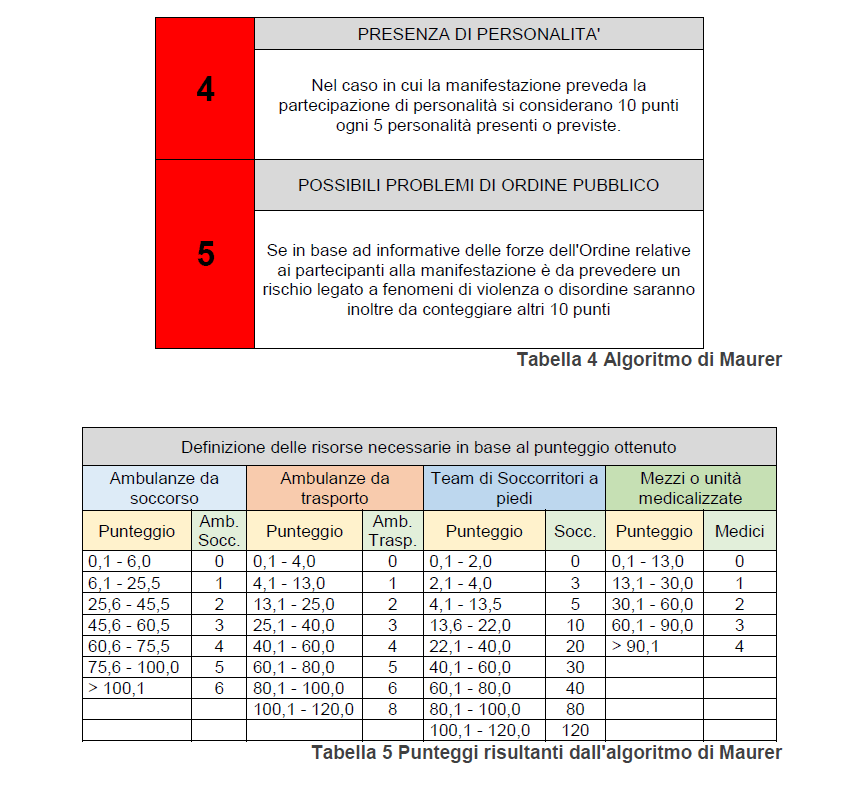
Alle variabili individuate all’interno dell’algoritmo di Maurer è stato attribuito un punteggio differente a seconda della loro influenza sul livello di rischio (Tabella n°4). L’algoritmo tiene in considerazione il numero di partecipanti previsto (1), il numero di partecipanti effettivo (2), il tipo di manifestazione (3), la presenza di personalità (4) e i possibili problemi di ordine pubblico (5).
I punti relativi al numero di visitatori consentito ed effettivo vanno sommati tra di loro. Il risultato va moltiplicato al tipo di manifestazione. I punteggi relativi alla presenza di personalità vanno sommati al risultato ottenuto. Il punteggio risultante identifica il rischio totale della manifestazione (Tabella n°5).
Il SET118 ha il compito di modificare le risorse derivanti dall’algoritmo di Maurer, aumentandole che diminuendole, se le ritiene non conformi con l’evento previsto. Inoltre il SET118 deve effettuare sopralluoghi insieme all’organizzatore per studiare i punti di forza e quelli di debolezza dell’area. In questo modo si può definire dove andrà posizionato il Punto Medico Avanzato (PMA), le ambulanze e le squadre a piedi. È di fondamentale importanza programmare preventivamente i compiti e le modalità d’intervento per ciascuna delle diverse componenti della catena dei soccorsi, in modo tale da poter fronteggiare al meglio un’eventuale maxi emergenza ed evitare le improvvisazioni.
La maxi emergenza viene definita come un evento dannoso che sconvolge l’ordine precostituito e determina uno squilibrio tra i bisogni delle vittime e le risorse prontamente disponibili a far fronte alle necessità di soccorso.
TRIAGE
Il termine “triage” venne usato inizialmente per definire l’attività di smistamento delle bacche di caffè nelle colonie produttrici, attraverso la quale veniva separato il caffè di bassa qualità da quello pregiato.
In medicina venne introdotto durante l’epoca napoleonica quando il chirurgo francese J.D. Larrey organizzò i primi soccorsi sul campo di battaglia. Scelse di soccorrere prima i feriti che avevano subito lesioni minori e che quindi avevano più possibilità di sopravvivenza e poter tornare a combattere. Questo metodo venne usato anche in altre occasioni belliche come per esempio in Vietnam.
Il metodo di triage è stato inserito nel mondo sanitario in USA dagli anni sessanta dello scorso secolo, modificando però il concetto di priorità. Infatti il diritto ad accedere alle cure per primi viene riservato alle persone con le lesioni più gravi. In Italia l’attuazione del decreto n 76/1992 ha reso obbligatorio il triage in ogni ospedale; tale decreto infatti afferma che in ogni dipartimento di emergenza il paziente debba essere accolto e valutato. Tale valutazione è a carico dell’infermiere il quale non deve fare diagnosi, ma riconoscere quali pazienti abbiano bisogno di accesso alle cure immediatamente e chi invece può attendere non essendo in pericolo di vita imminente.
La decisione di triage è un processo di valutazione olistica del paziente che porta all’assegnazione di un codice di priorità ed è il culmine di un processo molto complesso basato sulla valutazione delle condizioni presenti del paziente e sulla possibilità di complicanze. Il triage si compone di tre fasi che sono l’accoglienza, l’assegnazione del codice di priorità e la gestione dell’attesa che consiste in una rivalutazione continua del paziente. La valutazione ha come risultato l’assegnazione di un codice colore.
I codici colori sono 4:
• Codice Bianco: patologia che non sottendono alcuna urgenza e per le quali sono previsti percorsi di cura alternativi extra-ospedalieri. l’accesso alle cure avviene dopo i codici rossi, gialli e verdi;
• Codice Verde: pazienti senza compromissione dei parametri vitali che necessitano di una prestazione medica differibile. L’accesso agli ambulatori avviene dopo i codici rossi e gialli;
• Codice Giallo: paziente potenzialmente in pericolo di vita ossia minaccia incombente di cedimento di una funzione vitale. Accesso agli ambulatori immediato, compatibilmente con le altre emergenze in atto ovvero i codici rossi;
• Codice Rosso: paziente in pericolo di vita. Vi è il cedimento di una o più funzioni vitali, l’accesso agli ambulatori deve essere immediato.
TRIAGE NELLE MAXIEMERGENZE
La Maxiemergenza è da considerarsi un evento eccezionale, in cui quasi certamente il numero dei soccorritori disponibili è nettamente inferiore rispetto alle vittime. Per questo motivo il processo di triage dovrà essere differente da quello ospedaliero.
È importante sottolineare la differenza con il triage standard, in quanto nell’emergenza routinaria il concetto di gravità coincide con quello di priorità: i pazienti più gravi sono i primi ad accedere alle cure. Questo concetto vale solo in parte nella medicina delle catastrofi. Il sanitario che si appresta nella decisione di triage in una maxi emergenza deve capire quali sono i pazienti salvabili e quali no, quali necessitano di un trasporto o di trattamento immediato. L’infermiere deve applicare il concetto di salvabilità, ovvero decidere di non dare la precedenza oppure di abbandonare quei feriti talmente gravi che difficilmente potrebbe stabilizzare con gli strumenti disponibili, pena il rischio di compromettere le prognosi di tutti quelli che potrebbero avere maggiori probabilità di salvezza.
Secondo questo principio vengono classificati col codice prioritario BLU tutti quei pazienti che non sono ancora deceduti ma presentano lesioni così gravi da lasciare poche speranze per la sopravvivenza, anche dopo un trattamento immediato e intensivo.
Ne sono un esempio i pazienti con ustioni i 2° – 3° grado su più del 90% del corpo, traumi aperti del cranio con fuori uscita di materia celebrale. In condizioni normali a questi pazienti verrebbe riservato il massimo delle cure, cercando di sostenere le funzioni vitali fino all’arrivo nell’ospedale più idoneo. Nelle catastrofi questi pazienti sottrarrebbero un’eccessiva quantità di tempo a pazienti gravi ma con maggiori possibilità di sopravvivenza. La selezione che viene svolta deve essere tale da garantire il massimo dell’assistenza al numero maggiore possibile di vittime, richiedendo il minor numero di tempo, uomini e mezzi.
Il triage delle catastrofi pone l’operatore di fronte a decisioni difficili, per questo sono stati ideati protocolli operativi appositi, che lo sollevino da problemi di ordine etico e legale, facili in termini di apprendimento, memorizzazione e di rapida esecuzione.
I protocolli più noti sono lo START (Simple Triage And Rapid Treatment) e il CESIRA (Coscienza, Emorragia, Shock, Insufficienza Respiratoria, Rotture Ossee, Altro).
Entrambi sono caratterizzati dalla rapidità dello svolgimento e dalla semplicità. Il protocollo START è più preciso e completo, si rivolge ad un personale esperto e sanitario. Permette anche di compiere atti terapeutici durante il suo svolgimento come la disostruzione delle vie aeree, l’arresto di imponenti emorragie esterne, la protezione termica e il posizionamento del paziente.
Il protocollo CESIRA è stato formulato dalla Medicina delle Catastrofi ed è appositamente studiato per le squadre di soccorso che non dispongono di un componente medico e infermieristico. Non potendo decretare il decesso il protocollo non prevede il codice colore blu. Nella gestione quotidiana del servizio di emergenza territoriale vi è una distinzione più marcata fra personale sanitario e personale tecnico (Vigili del Fuoco). In caso di calamità invece è necessario un aumento della collaborazione fra queste due entità, senza creare grossolane sovrapposizioni, per rendere più rapido ed efficace il soccorso.
I compiti principali durante le maxi emergenze sono:
• sicurezza dello scenario: eliminazione o contenimento del rischio evolutivo;
• ricognizione: valutazione e dimensionamento dell’area;
• soccorso sanitario alle vittime e stabilizzazione;
• trasporto delle vittime nel PMA, successivamente verso l’ospedale;
• controllo del perimetro di sicurezza;
I compiti verranno suddivisi per competenze specifiche. Inizialmente i Vigili del Fuoco hanno il compito di valutare l’area, la tipologia dell’incidente e i problemi legati alla sicurezza. I sanitari cercheranno di reperire quante più informazioni possibili sul tipo di incidente per identificare le patologie prevalenti. Le prime squadre che arriveranno inizieranno con lo svolgimento del triage per poi trasportare le vittime prima nei PMA poi in ospedale. Inoltre durante le calamità coadiuvano con le istituzioni le associazioni di volontariato che normalmente operano sul territorio.
IL PROTOCOLLO START
Il SET118 di Modena ha adottato il protocollo START, acronimo di Simple Triage And Rapid Treatment, ovvero triage semplificato e rapido trattamento. Questo sistema di valutazione è stato inventato dai Vigili del Fuoco di Newport Beach in collaborazione con i sanitari. Il protocollo è caratterizzato dalla rapidità dell’esecuzione, e permette la valutazione e il trattamento del maggior numero di vittime. Chi per primo arriva sul luogo dell’evento infatti ha come obiettivo principale la valutazione di più vittime possibile, non la loro medicalizzazione. A questo scopo è necessario ridurre al minimo i trattamenti sul paziente, questo non significa non effettuare nessun tipo di trattamento, bensì mettere in atto semplici manovre terapeutiche di rapida esecuzione che possono salvare la vita del paziente o limitarne i danni.
L’esecuzione del protocollo START prevede una serie di domande, da una a quattro, che permette all’operatore di assegnare un codice di priorità alla vittima e contemporaneamente di attuare alcune rapide manovre salva vita. Il metodo permette alle squadre in arrivo successivamente di eseguire la medicalizzazione dei pazienti in ordine di gravità: prima i codici rossi poi gialli e infine i codici verdi per cercare di aumentare la sopravvivenza dei feriti.
Il protocollo START:
1) Il paziente può camminare?
Se la risposta è SI il codice assegnato è VERDE. Viene assegnato il cartellino identificativo e si passa alla valutazione del paziente successivo.
Se la risposta è NO, ovvero non è in grado di camminare non gli viene assegnata nessuna priorità e si passa alla domanda successiva.
2) Qual è la frequenza respiratoria del paziente?
Se la frequenza respiratoria è ASSENTE si compiono le manovre di disostruzione delle vie aeree, se dopo averle eseguite NON ricompare l’attività respiratoria il paziente deve essere considerato non salvabile e viene assegnato il codice BLU. Se il paziente riprende l’attività ventilatoria viene classificato come codice ROSSO e si passa alla valutazione del paziente successivo.
Se la frequenza respiratoria è PRESENTE si valuta il numero di atti respiratori in un minuto. Per risparmiare tempo vanno contati gli atti respiratori in 15 secondi. Se la vittima ha una frequenza respiratoria superiore a 30 atti respiratori il paziente viene classificato come codice ROSSO passando alla vittima successiva. Se la frequenza è inferiore o uguale a 30 atti al minuto si passa alla domanda successiva.
3) Il polso radiale è presente?
Se il polso a livello dell’arteria radiale è presente significa che la pressione arteriosa è superiore agli 80 mmHg, l’assenza indica uno scompenso cardiocircolatorio. Se un arto presenta lesioni è indicato verificare il polso nell’arto contro-laterale. Se entrambe gli arti superiori sono lesionati o non è presente il polso radiale al paziente viene assegnato il codice ROSSO, si posiziona il paziente in posizione di Trendelenburg e si passa al paziente successivo.
Se il polso radiale è presente si passa alla domanda successiva.
4) Il paziente risponde a ordini semplici?
La capacità del paziente di rispondere a comandi semplici come per esempio tiri fuori la lingua oppure apra gli occhi indica che le funzioni celebrali sono conservate.
Se il paziente non risponde a ordini semplici viene classificato come codice ROSSO, si pone il paziente in posizione laterale di sicurezza e si passa alla vittima successiva.
Se il paziente risponde a ordini semplici si è arrivati alla fine del protocollo start al paziente viene assegnato il codice GIALLO.
L’operatore che esegue lo START deve applicare al paziente un talloncino di carta su cui devono essere segnati i dati anagrafici se sono reperibili, i parametri valutati ma soprattutto deve essere ben visibile il codice colore risultato dall’attività di triage (Allegato n°1).
Questo permetterà alle squadre di soccorso che arriveranno in un secondo tempo di identificare rapidamente i pazienti più gravi per iniziare i trattamenti necessari alla sopravvivenza e iniziare il trasferimento negli ospedali partendo sempre dai codici prioritari. Quindi prima verranno trasportati i codici rossi, poi gialli ed infine i codici verdi. Se i talloncini non sono esposti il lavoro di triage effettuato in precedenza è stato inutile.
Il protocollo START può apparire in molti aspetti un accettabile semplificazione della valutazione clinica del paziente. Ad un’analisi successiva dei pazienti a cui è stato assegnato un codice giallo e rosso risulta che le lesioni reali sono di codice prioritario inferiore. Inoltre i pazienti che camminano vengono immediatamente scremati, il tempo dedicato alla valutazione è minima e i parametri vitali non vengono valutati. Questo non accadrebbe nel triage in situazioni normali, molte patologie sono evolutive come per esempio il trauma.
Ma l’aspetto più importante dello START è la sua semplicità e facilità di esecuzione. È necessario un minimo addestramento per poterlo eseguire correttamente.
È importante ricordare che un triage ben eseguito è alla base di una valida assistenza delle vittime di una catastrofe.
TRIAGE INTRAOSPEDALIERO
Ogni accesso in pronto soccorso necessita di una rivalutazione anche se già in possesso di un codice colore derivante da una valutazione extra ospedaliera. Tale valutazione, effettuata durante il Piano di Emergenza Interna per Massiccio Afflusso Feriti (PEIMAF), è differente rispetto al triage ospedaliero e prevede la compilazione di una scheda dedicata, al fine di prevenire errori legati alla concitazione delle prime fasi dell’evento e alla scarsa conoscenza del metodo. Si preferisce utilizzare una scheda cartacea rispetto a metodiche informatizzate perché queste ultime presuppongono l’impiego di tecnologie avanzate e la conoscenza del sistema da parte di tutti gli operatori; in aggiunta, le procedure di raccolta anagrafica e la possibilità di blocco informatico o assenza di rete wireless possono compromettere l’efficacia di tali metodiche.
Ogni singola persona deve essere registrata con un numero identificativo progressivo e va posizionato un braccialetto con codifica codice colore ben visibile. Inoltre, la scheda di triage è un atto sanitario che deve sempre seguire il paziente.
Durante la Maxiemergenza spesso è necessario spostare la sede del triage per poter creare un flusso unidirezionale per evitare che i pazienti già valutati ritornino in quest’area. È necessario ubicarlo in una zona di facile accessibilità ai mezzi di soccorso; l’area di trattamento dei pazienti critici deve trovarsi nelle vicinanze; l’area deve essere ampia per consentire il transito delle barelle e al riparo da eventuali disturbatori.
Il protocollo di triage ospedaliero permette di individuare precocemente le lesioni più pericolose con rapido rischio evolutivo, ed è composto da quattro fasi di valutazione:
A Airways valutazione pervietà delle vie aeree
B Breathing valutazione della qualità del respiro
C Circulation valutazione della qualità della circolazione
D Disability valutazione dello stato neurologico
A favore di questo metodo valutativo vi è la sua diffusa conoscenza da parte di tutti gli operatori sanitari, visto il suo ampio utilizzo nella pratica quotidiana. Non è però possibile utilizzarlo in caso di Maxiemegenza in quanto sarebbe impensabile poter valutare tutti i pazienti con riscontri anomali in A, B, C, D a causa dello squilibrio tra risorse disponibili e richieste.
IL TRIAGE FAST
Il metodo di triage intraospedaliero più utilizzato durante le Maxiemergenze è il FAST (First Assessment and Sequential Triage). Tramite la somministrazione di otto domande questo metodo permette una rapida valutazione di ABCD mettendo in evidenza eventuali problemi critici. In fase intraospedaliera non è ammessa l’assegnazione di codice colore BLU. Si assegna il codice ROSSO e il paziente viene condotto immediatamente nell’area di trattamento oppure constatato il decesso e trasportato nell’area predisposta per le salme.
Ogni paziente viene valutato all’arrivo anche se giunge al nosocomio con una scheda di valutazione allegata.
Ogni paziente che viene valutato parte da un codice colore pari al verde ogni domanda a cui viene sottoposto in modo sequenziale può aumentare il codice di priorità.
La valutazione può portare al riscontro di pazienti:
• con problemi non critici non rappresentano una minaccia a breve termine di situazioni irreversibili;
• Problemi subcritici possono evolvere rapidamente in situazioni irreversibili;
• Problemi critici provocano imminenti situazioni irreversibili se non già in atto.
Valutazione FAST:
1) Pervietà delle vie aeree colore rimane verde
2) Frequenza respiratoria
3) Saturimetria periferica
4) Ipoventilazione monolaterale
5) Frequenza cardiaca
6) Pressione arteriosa
7) Presenza di importanti emorragie visibili
8) Stato neurologico (A, V, P, U più segni di lato)
• Problemi non critici: riscontro di una tachipnea maggiore di 25 atti respiratori, tachicardia maggiore di 130, valutazione neurologica v senza la presenza di segni di lato;
• Problemi sub critici: ipotensione pressione sistolica inferiore a 100 mm/hg, una saturazione compresa tra 90 e 94% presenza di ventilazione monolaterale;
• Problemi critici: ostruzione delle vie aeree, bradipnea una frequenza respiratoria inferiore a 9 atti al minuto, una saturazione inferiore a 90%, valutazione neurologica P, U oppure segni di lato.
Ciascuna di queste valutazioni può risultare normale o alterata. Se l’alterazione è di tipo non critico il paziente pasa dal codice verde al codice giallo, tuttavia questa categoria di problemi non determina il passaggio allo stato di codice rosso. Anche la presenza contemporanea di più riscontri anomali di tipo non critico non produce, in assenza di alterazioni subcritiche o un codice colore rosso.
Il riscontro di un problema subcritico provoca sempre l’innalzamento di una classe di priorità fino al passaggio alla classe rossa. Quindi il riscontro di un problema subcritico provoca il passaggio dal codice verde al codice giallo e dal codice giallo a quello rosso.
Quando si raggiunge il codice rosso la valutazione termina ed il paziente viene mandato al percorso idoneo.
Se il problema è riscontrato di tipo critico, si ha subito il passaggio al codice rosso indipendentemente dalla classe di partenza.
Il triage fast è la metodologia più utilizzata in ambito intraospedaliero.
L’ospedale O.C.S.A.E di Modena utilizza questo metodo di triage.
TRIAGE SMART
Il protocollo FAST applicato quotidianamente è stato analizzato tenendo conto delle considerazioni degli operatori di triage; sono emerse alcune lacune riguardanti la sua praticità di utilizzo ed applicazione. Alcune delle manovre previste come ad esempio la misurazione della pressione arteriosa in momenti di concitazione possono ostacolare il risultato. Si è reso dunque necessario creare un nuovo protocollo con un metodo avanzato di triage, più rapido e meno sottostimante. Il metodo Simple Method for Advance and Rapid Triage (SMART) per le sue caratteristiche è un metodo prettamente ospedaliero. L’operatore deve seguire la sequenza di valutazione del triage classico secondo i punti ABCD, con aggiunta di un quinto punto (E), riguardante la presenza o meno di dolore toraco-addominale importante, lesioni anatomiche e/o funzionali gravi. La sequenza del protocollo SMART risulta quindi:
A Airways valutazione pervietà delle vie aeree;
B Breathing valutazione della qualità del respiro;
C Circulation valutazione della qualità della circolazione;
D Disability valutazione dello stato neurologico;
E Dolore toraco-addominale importante, lesioni anatomiche e/o funzionali gravi.
Un’altra distinzione dal metodo FAST è l’introduzione del codice colore ROSSO AVANZATO. I pazienti ai quali viene assegnato questo codice necessitano di un trattamento immediato per provvedere alla stabilizzazione delle funzioni vitali. Essi accederanno per primi all’area di trattamento evitando così i “colli di bottiglia” nell’area dei codici rossi. Il grande pregio di questo metodo è dato dalla sensibilità che impedisce di sottostimare le condizioni di una vittima, soprattutto per le patologie non esclusivamente traumatiche, come il dolore toracico.
ORGANIZZAZIONE DELL’AMBULANZA
Le ambulanze sono mezzi che possono essere adibiti al soccorso (Tipo A) oppure al trasporto (Tipo B) del paziente.
Sopra ogni ambulanza deve essere presente tutto il materiale necessario per valutazione dei parametri vitali, il supporto delle funzioni vitali compresa la farmacoterapia, i presidi per la gestione del paziente traumatizzato, il defibrillatore e l’ossigeno. Inoltre, ogni ambulanza è dotata di uno o più zaini contenenti il materiale di prima necessità utile a trattare il paziente qualora l’equipaggio debba intervenire sul luogo dell’evento, prima di caricarlo sul mezzo.
Il materiale e le dotazioni presenti sul mezzo sono pressoché standardizzati sul territorio nazionale. Ogni unità operativa in realtà possiede specifiche procedure operative contenenti le check list dei mezzi, dove vengono definiti nel dettaglio i materiali e le relative quantità necessarie.
La formulazione di check list omogenee sul territorio è di fondamentale importanza per rendere uguali le dotazioni su ogni mezzo, senza lasciare nulla al caso e facilitare così il lavoro degli operatori sanitari.
L’unità operativa di Modena Soccorso ha varato le proprie check list relative al controllo del mezzo (Allegato n°2), dello zaino adulto (Allegati n°3, 4, 5) e zaino pediatrico (Allegato n° 6).
ORGANIZZAZIONE SQUADRE A PIEDI
Il calcolo del livello di rischio utilizzando l’algoritmo di Maurer fornisce il numero esatto di squadre a piedi che saranno necessarie per assicurare la safety e che verranno posizionate in punti strategici. L’attrezzatura in dotazione non può essere standardizzata poiché è necessario analizzare il singolo evento. L’analisi dei rischi aiuterà quindi nella scelta dell’equipaggiamento più idoneo.
Per fare un esempio durante il Modena Park, concerto di Vasco Rossi tenutosi il primo luglio 2017 a Modena, tutti gli equipaggi a piedi erano dotati di un set per la misurazione dei parametri, materiale per poter eseguire medicazioni semplici, zucchero, pallone auto-espandibile tipo AMBU facoltativo, collare cervicale facoltativo, torcia e ghiaccio secco.
PUNTO MEDICO AVANZATO
La medicalizzazione del paziente inizia sul luogo dell’evento all’interno del PMA dove i soccorsi si interpongono tra il luogo dell’evento e l’ospedale di riferimento.
Il PMA deve avere determinate caratteristiche in termini di accessibilità, sicurezza e funzionalità:
• Installazione: quando è possibile vanno utilizzati locali preesistenti. In mancanza di questi spazi si provvederà con l’utilizzo di strutture modulari trasportabili;
• Vicinanza sia alla zona dei soccorsi salvaguardando la sicurezza dei soccorritori, che alle zone di comunicazione stradale per il flusso dei mezzi di soccorso. Possibilmente dovrebbe essere vicino ad una zona in cui possa atterrare l’elicottero. Inoltre deve essere facilmente individuabile grazie all’utilizzo di cartelli segnaletici;
• Entrata e uscita separate per canalizzare il flusso di vittime in un’unica direzione;
• Adeguate doti di climatizzazione, illuminazione, igiene, e insonorizzazione.
All’interno del PMA operano medici e infermieri esperti che devono svolgere i seguenti compiti:
• Accettazione dei feriti;
• Valutazione clinica e secondo triage più completo rispetto a quello fatto inizialmente;
• Stabilizzazione delle vittime per poterle trasportare verso l’ospedale in modo sicuro;
• Definizione delle modalità di trasporto del ferito.
Possono essere presenti volontari provenienti dalle varie associazioni di volontariato che possono coadiuvare il personale medico per l’assistenza di base dei feriti. Saranno presenti tecnici per garantire la continuità dei servizi all’interno del PMA come per esempio l’elettricità ed altri servizi essenziali.
ORGANIZZAZIONE DEL PMA
Il PMA deve essere suddiviso in quattro zone:
1) Un’area di triage dove vengono valutati i pazienti in modo più accurato rispetto al triage iniziale;
2) Un’area di stabilizzazione dove vengono trattati i pazienti in base al codice prioritario;
3) Un’area di evacuazione/trasporto, che avviene dopo una preventiva stabilizzazione e deve essere effettuato dal mezzo che viene ritenuto più idoneo dal personale sanitario in base alla situazione clinica;
4) Può essere predisposta anche un’area separata in cui vengono riposte le salme dei pazienti deceduti.
Il PMA deve essere dotato di un impianto di illuminazione autonomo. Deve contenere il materiale per il recupero e il trasporto del paziente traumatizzato: barelle atraumatiche, materassini a depressione auto-indurenti indicati per il trauma del rachide, collari cervicali, steccobende per l’immobilizzazione degli arti; materiale per le manovre di rianimazione cardio-polmonare e il supporto delle funzioni vitali quali monitor-defibrillatore portatile, materiale per l’intubazione oro-tracheale, palloni auto-espansivi per la ventilazione manuale (AMBU), ventilatori portatili, aspiratori, pulsossimetri e manometri, bombole contenenti ossigeno con il riduttore di pressione, materiale per il drenaggio toracico; materiale per accesso venoso e infusione di farmaci e liquidi; materiale per piccola chirurgia e per medicazione.
Inoltre devono essere presenti tutti i dispositivi di protezione individuale come occhiali, mascherine, calzari, camici monouso, guanti monouso di tutte le misure.
La comunicazione è alla base della corretta gestione di una maxi-emergenza. È importante tenere presente che in caso di calamità spesso non è possibile utilizzare le normali comunicazioni via telefono, sia a causa del sovraffollamento delle linee che spesso al danneggiamento della linea telefonica stessa.
Per questo motivo vengono preferite le comunicazioni via radio sia in ospedale che sul territorio. La comunicazione via radio è differente da quella telefonica alla quale siamo abituati. È caratterizzata dall’unidirezionalità del discorso, ovvero solo una persona può parlare mentre tutti quelli che sono sintonizzati sulla frequenza radio sono in ascolto. È importante evitare di divulgare dati sensibili in quanto il segnale radio potrebbe essere captato da chiunque. Capita spesso infatti che vi siano in ascolto giornalisti in cerca di informazioni per i loro articoli.
Per una corretta comunicazione via radio, dal punto di vista più tecnico, bisogna utilizzare alcune semplici regole: scandire bene le parole, per lo spelling utilizzare l’alfabeto fonetico ICAO-NATO, studiato appositamente per le comunicazioni via radio. Evitare di comunicare per monosillabi, che rischiano di non essere sentiti: a risposte come “si” o “no” preferire “affermativo” o “negativo”. Allo stesso modo, se si fa una domanda specificare con “interrogativo”. Ogni equipaggio in possesso di una radio ha una sigla identificativa alla quale deve rispondere in caso di chiamata, così come la, centrale operativa.
Per effettuare una chiamata, pronunciare per primo l’identificativo di chi si vuole contattare, e in seguito il proprio.
Ad esempio, se l’equipaggio ALPHA1 ha bisogno di comunicare con la centrale operativa CHARLIE ECHO, dovrà dire:
“CHARLIE ECHO da ALPHA1”
In risposta, la centrale dirà:
“AVANTI per CHARLIE ECHO”
Quando vengono date indicazioni via radio, il destinatario se ha ricevuto correttamente in messaggio dovrà confermare dicendo
“COPIATO da ALPHA1”
In caso di mancata ricezione dovrà rispondere
“NON COPIATO da ALPHA1”
PIANO DI EMERGENZA INTERNO PER MASSICCIO AFFLUSSO DI FERITI – PEIMAF
L’evento catastrofico produce un’improvvisa e grave, seppur temporanea, sproporzione tra le richieste di soccorso e le risorse realmente disponibili. L’ospedale rappresenta l’ultimo anello della catena dei soccorsi ed è il luogo in cui si esegue diagnosi e trattamento definitivo rispettando le priorità.
Per gestire al meglio un afflusso massiccio di pazienti che accedono al nosocomio è necessario avere una pianificazione preventiva del personale, del materiale e dei luoghi. Il Piano di Emergenza Interno per Massiccio Afflusso di Feriti (PEIMAF) è l’insieme delle procedure da attuare nel caso in cui si verifichi un evento catastrofico. Ogni ospedale deve avere un suo piano personalizzato, che tenga conto delle risorse disponibili e delle criticità legate alla singola struttura.
Lo scopo specifico è l’organizzazione della catena di interventi da attuare. I presupposti applicativi essenziali sono:
• Accettazione contemporanea di un numero di pazienti notevolmente eccedente al flusso ordinario di accessi al Pronto Soccorso;
• Mantenimento di un livello essenziale adeguato;
• Capacità di garantire comunque una risposta adeguata ai bisogni ordinari del bacino di utenza dell’ospedale coinvolto nelle operazioni di assistenza alla Maxiemergenza;
• Semplificazione e rapida attuazione delle indicazioni operative per il personale in modo che la risposta del sistema sia non solo rapida e strutturata ma anche più omogenea possibile.
Per essere davvero efficace il piano deve essere:
• Coerente: programmato e organizzato in base alla valutazione dei rischi del territorio in cui si trova l’ospedale;
• Concreto: in funzione delle strutture e delle forze disponibili per sostenere l’emergenza: inutile basarsi su piani inadeguati alla realtà locale, ancor più alle minor risorse utilizzabili in qualsiasi momento;
• Condiviso: durante l’evento vengono necessariamente coinvolte molte figure professionali se ogni specialista utilizzasse un proprio piano sarebbe inutile e contro producente;
• Diffusibile: tutti gli operatori devono essere in grado di svolgere il proprio ruolo all’interno del piano;
• Dinamico: tutte le condizioni che si basano sul piano sono soggette a continui cambiamenti un piano troppo rigido lo renderebbero inutilizzabile;
• Flessibile: in modo da potersi scostare dagli scenari previsti considerando ogni situazione, un piano troppo rigido avrà sempre delle incongruenze;
• Preciso: definendo i compiti da ripartire tra molteplici livelli di responsabilità;
• Semplice: una complessità eccessiva renderà il piano inattuabile perché deve essere comprensibile a tutti.
Il PEIMAF ha l’obiettivo di assicurare un adeguato trattamento, cura ed eventuale ricovero ad un numero elevato di feriti che superano le normali capacità ricettive del D.E.A. ed è composto da sei fasi:
1) Allarme e allertamento
2) Attivazione, che comprende
➢ Preparazione:
– area di triage
– locale D.E.A.
– ambulatori
➢ Ricezione
3) Trattamento
➢ Stabilizzazione
➢ Trasporti sia diagnostici (verso la radiologia) che terapeutici (verso le sale operatorie o la rianimazione), o verso altri ospedali.
➢ Ricovero
4) Normalizzazione: ripristino del materiale
5) Revisione: feedback e revisione
6) Formazione
Riassumendo, il PEIMAF assegna le responsabilità e coordina le azioni di ogni operatore che verrà coinvolto durante l’attivazione del piano. Descrive come dovranno essere le relazioni tra le diverse strutture. Serve proteggere sia le persone che sono già ricoverate, i pazienti che sono attesi e il personale che lavorerà durante tutto il periodo. (Allegato n° 7)
FASE DI ALLERTAMENTO
Lo stato di allerta viene comunicato dalla Centrale Operativa 118 direttamente ai vari ospedali. Chi riceve la chiamata di allertamento deve reperire quante più informazioni possibili riguardo all’evento per poter predisporre al meglio l’area di Pronto Soccorso. È importante informarsi sulla tipologia dell’evento, il numero presunto di feriti in arrivo e il tempo stimato all’arrivo dei primi feriti.
Nella realtà modenese l’allarme giunge direttamente agli infermieri di triage, che attiveranno il Team Leader identificato nel medico in servizio negli ambulatori dei codici verdi. Dopo aver accertato l’entità e la tipologia dell’evento, il Team Leader deciderà se attivare o meno il protocollo.
Nel caso in cui non vi sia un allarme proveniente dalla CO118, un massiccio afflusso di feriti indurrà comunque il Team Leader ad attivare la fase di allarme. La CO118 dovrà essere avvisata il più preso possibile dell’attivazione del protocollo.
La fase di allertamento è immediatamente seguita dalla fase di attivazione. L’allertamento precoce e la rapida attivazione sono fondamentali per una tempestiva risposta ad una Maxiemegenza.
FASE DI ATTIVAZIONE E FASE OPERATIVA
L’attivazione del PEIMAF scatta quando l’afflusso di feriti che giungono al DEA eccede la normale routine, gestibile con mezzi ordinari. La fase di attivazione compete inizialmente al medico Team Leader di Pronto Soccorso. L’attivazione avviene in due modalità differenti in base alle fasce orarie e ai giorni della settimana (Tabella n°6). Si prevedono due contesti di attivazione: feriale/prefestivo/diurno e festivo/notturno. Per ciascuno di questi contesti sono previsti tre livelli differenti di attivazione. Il livello di attivazione sarà determinato dal numero complessivo di pazienti presenti in PS e/o attesi nella prima ora di allarme e dal numero di pazienti gravi.

Ciascun livello di attivazione prevede la mobilitazione di quasi tutte le strutture dell’ospedale:
• Necessità di sgombero immediato del PS e OBI e previsione del ricovero immediato di circa il 25-30% dei pazienti in loco.
I ricoveri effettuati in questa fase devono riportare la dicitura “Attivazione PEIMAF”;
• Le unità operative dell’ospedale devono individuare i degenti immediatamente dimissibili, allertando i loro parenti e spostandoli nell’area appositamente predisposta per le dimissioni;
• Nel minor tempo possibile dovranno convergere in PS tutte le risorse mediche ed infermieristiche presenti nell’ospedale stabilite dal protocollo, ed eventuale allertamento di risorse aggiuntive secondo il livello di attivazione;
• Necessità di attivazione dell’Unità di Crisi per ciascuno dei livelli previsti. Essa rappresenta il nucleo decisionale sia nella fase di preparazione che nella fase operativa dell’emergenza. È coordinata da un medico reperibile della Direzione Sanitaria fino all’arrivo del Direttore Sanitario che assume l’incarico di Hospital Disaster Manager (HDM).
NORMALIZZAZIONE, FASE DI CESSATO ALLARME
Verificato il rientro a condizioni di normalità, ovvero ricoverato l’ultimo codice rosso, può essere il cessato allarme. Per il tramite della portineria ne dovranno essere avvertiti tutti i reparti/servizi coinvolti. Tale dichiarazione compete al direttore dell’Unità di Crisi.
IL PEIMAF NELLA REALTÀ MODENESE
Nella realtà modenese è stato individuato come centro HUB l’Ospedale O.C.S.A.E. di Baggiovara e come centri SPOKE gli ospedali: Policlinico di Modena, Pavullo, Vignola, Sassuolo, Carpi, Mirandola e Castelfranco. Con HUB si identifica un ospedale di primo a livello regionale nel quale sono presenti varie specialità ed è specializzato nella gestione di pazienti con trauma maggiore. I pazienti con trauma maggiore vengono trattati da un team multidisciplinare chiamato Trauma Team. Nel caso di Modena l’ospedale O.C.S.A.E è un centro SPOKE regionale ma viene considerato centro HUB provinciale. Infatti tutti i pazienti con trauma maggiore vengono trasportati a O.C.S.A.E.
Il territorio modenese è caratterizzato da un’area montana scarsamente popolata, un’area centrale metropolitana e un’area nord rurale ma altamente industrializzata. La morfologia è molto varia: a sud gli appennini e a nord la pianura attraversata da due importanti affluenti del Po, il Secchia ad Ovest e il Panaro a Est, esponendola al rischio alluvione già verificatosi in passato.
Recentemente l’area sud è stata colpita da eventi sismici dimostrando la reale presenza di rischio tellurico. A Nord il polo dell’industria ceramica a Sud il polo dell’industria biomedicale. L’area è attraversata da due autostrade importanti con possibilità di maxi tamponamenti, peraltro accaduti in passati. Infine le linee ferroviarie, anch’esse teatro eventi catastrofici.
Nel progettare il piano è importante tenere presente tutti i rischi derivanti dal territorio per evitare confusione nel momento di attivazione. Questo aiuta a ridurre la vulnerabilità di un ambiente di lavoro attraverso lo sviluppo di strumenti di pianificazione ed organizzazione.
Allegato













Lascia un commento