Metodi di stima e conferma del corretto posizionamento del tubo endotracheale.
Autori: Angelini Gessica, Manzari Raffaele, Pugliese, Tiziana, Zatton Margherita, Capristo Giuseppe, Dentico Domenico
Introduzione
L’intubazione endotracheale è una procedura salvavita che può essere eseguita durante la rianimazione alla nascita e successivamente in neonati critici con grave insufficienza respiratoria e arresto cardio-circolatorio. La tecnica richiede notevole abilità ed esperienza per essere eseguita correttamente e rapidamente e prevede l’uso di un laringoscopio che consente di visualizzare la glottide e quindi di introdurre il tubo endotracheale tra le corde vocali fino a metà trachea.
A causa della ridotta lunghezza tracheale del neonato, dei vincoli anatomici esistenti e delle difficoltà che si possono incontrare durante la procedura una quota significativa di intubazioni possono esitare in mal-posizioni con gravi conseguenze, comeespansione disomogenea dei polmoni, collasso polmonare (atelettasia), ventilazione unilaterale e pneumotorace, distribuzione asimmetrica del surfattante ed estubazione non pianificata.
Durante la procedura la ventilazione assistita viene necessariamente interrotta e se questo momento dovesse perduraresi rischierebbe inevitabilmente di indurre ipossiemia e bradicardia e tentare di intubare un neonato già bradicardico ed ipossico può significare un ulteriore peggioramento della frequenza cardiaca e della ossigenazione, ragion per cui si raccomanda sempre la stabilizzazione respiratoria prima di ogni tentativo che, comunque, non deve durare più di 30 secondi.
L’intubazione è una procedura dolorosa che richiede sempre una premedicazione con farmaci e tra questi gli analgesici (morfina, fentanil, remifentanil), i miorilassanti, i sedativi (midazolam) e anche farmaci antimuscarinici (atropina). Ogni unità operativa dovrebbe avere dei protocolli e una lista di farmaci da preferire al fine di garantire la massima sicurezza per il neonato.
La posizione corretta dell’estremità distale del tubo deve corrispondere alla trachea media, sotto la linea clavicolare a 1-2 cm sopra la carena, così da evitare che il tubo possa procedere naturalmente verso il bronco di dx, considerando che anatomicamente è più corto, ampio e verticale rispetto al bronco sinistro così come nell’adulto ma nel neonato l’imbroncamento è maggiormente facilitato dalla riduzione dell’angolo interbronchiale (50° nel neonato Vs 70° nell’adulto).
Il tubo endotracheale (TET) una volta posizionato bisognerebbefissarlo in maniera sicura per evitare il rischio di un sua dislocazione specialmente nell’ipotesi di movimenti vigorosi della testa del neonato. Si possono utilizzare, a tale scopo, dei dispositivi reggitubo ad arco in plastica come i NeoBar®, conalette realizzate in materiale idrocolloidale molto delicato sulla cute delle guance del neonato, che oltre a ridurre le estubazioni e l’inginocchiamento del tubo consentirebbero, altresì, di evitare traumi al palato e ottimizzare l’igiene orale.
In attesa del referto radiologico, per avviare immediatamente e in sicurezza la ventilazione, è necessario, comunque, stimare la profondità di inserzione del TET.
Stima della profondità di inserimento del TET
Tra i vari metodi di stima riportiamo:
• Posizionamento visivo con laringoscopia diretta o meglio con video-laringoscopia (Laryngoscope‐Assisted TrachealIntubation – LATI), del repere distale del tubo che deve corrispondere alle corde vocali.
• Utilizzo di tabella con numeri prestabiliti per la profondità di posizionamento basate sull’età gestazionale e peso (Kempley STet al. 2008).
• Misura lunghezza naso-trago (Nasal Tragus Length – NTL, distanza da metà del setto nasale al trago dell’orecchio aggiungendo 1 cm alla misura in caso di intubazione oro-tracheale o 2 cm per l’intubazione naso-tracheale.
• Misurazioni antropometriche.
• Lunghezza dello sterno (dalla tacca soprasternale alla punta del processo xifoideo – STL).
• Lunghezza del piede.
• Segni clinici, cioè l’auscultazione bilaterale e simmetrica della penetrazione di aria in sede anterolaterale (vicino all’ascella), appannamento del tubo endotracheale, innalzamento del torace e miglioramento clinico di FC, Sat.O2 e colorito cutaneo.
• Comunemente nel posizionamento del TET si fa riferimento alla vecchia formula proposta da Tochen (1979), nota come ‘regola 7-8-9’ (7 cm alle labbra per 1 kg, 8 cm per 2 kg, 9 cm per 3 kg) o anche come regola del ‘peso+6’ per l’intubazione oro-tracheale o ‘peso+7’ per l’intubazione naso-tracheale.
Conferma della posizione corretta del TET
La radiografia del torace rappresenta il ‘Gold standard’ per confermare la corretta posizione del TET, anche se alcuni studi hanno messo in dubbio l’accuratezza di tale metodica sia per la difficoltà di interpretazione dei punti di riferimento anatomici sia per errori derivanti da un non corretto posizionamento della testa e del collo durante l’esame.
Al radiogramma la punta deve proiettarsi sulla 1 ª – 2ª vertebra toracica (T1 – T2).
Tra le altre modalità di conferma annoveriamo:
• Palpazione sovrasternale (Finger palpation to determine ETT tip), che prevede di sentire la punta nella zona soprasternale attraverso il dito indice di una mano mentre si afferra il tubo con l’altra mano.
• Posizionamento di rilevatori di anidride carbonica, cioè dispositivi colorimetrici che cambiano colore in presenza di anidride carbonica (CO2), virando al giallo in presenza di CO2 (tubo in trachea) ma rimanendo viola in assenza di CO2 (tubo non in trachea).
• Utilizzo di capnografi attraverso un elettrodo speciale raccordato al connettore del tubo, che permette di realizzare una forma d’onda corrispondente all’oscillazione prodotta da ogni respiro in caso di tubo correttamente posizionato. Un’onda piatta di solito potrebbe significare un tubo posizionato in esofago dopo aver escluso, però, una ostruzione del TET o un problema tecnico legato al monitor. Anche un arresto cardiaco prolungato potrebbe registrare un’onda piatta anche se il tubo è stato ben posizionato in trachea.
• Monitoraggio della funzione respiratoria (RFM), attraverso cui un monitor misura la quantità di aria che penetra nei polmoni.
• Impiego degli ultrasuoni.
Discussione e conclusioni
I due metodi di stima raccomandati dalle Linee Guida del programma di rianimazione neonatale – NRP (NeonatalResuscitation Program) sono:
1. Il metodo NTL (Nasal Tragus Length), validato sia nei neonati pretermine che a termine.
2. L’utilizzo di una tabella con numeri prestabiliti in base all’età gestazionale e al peso, che secondo studi recenti, rappresenta un predittore accurato della corretta profondità di inserzione e inoltre ha il vantaggio di essere conosciuto prima della nascita.
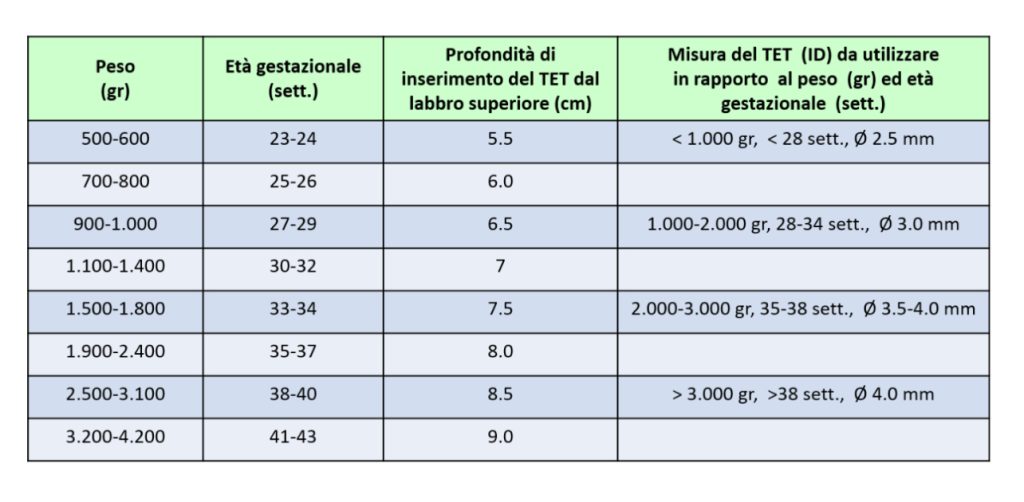
Come si evidenzia in tabella la profondità di inserzione del TET viene stimata in base a peso e all’età gestazionale del neonato (adattato da Kempley ST, Moreira JW, Petrone F ‘Endotrachealtube length for neonatal intubation’ Resuscitation 2008). Nella quarta colonna si considera la misura del tubo (diametro interno in mm) da utilizzare (Raccomandazioni del Gruppo di studio di Rianimazione Neonatale della SIN).
Il metodo di stima basato sulla regola di Tochen è un metodo accurato solo per i neonati a termine potendo sovrastimare la misura nei neonati con peso inferiore a 750 g ed età gestazionale inferiore a 28 settimane con immaginabili conseguenze cliniche significative.
Per quanto riguarda la conferma del corretto posizionamento l’attuale ‘Gold standard’ è rappresentato dalla radiografia del torace nonostante la metodica presenti alcuni limiti come la mancanza di immediatezza, l’assenza di linee guida interpretative definite e l’esposizione del neonato alle radiazioni.
La valutazione dei segni clinici indirettamente possono offrirci una informazione importante sulla corretta posizione del tubo in trachea. Alcuni studi hanno proposto il monitoraggio capnograficodell’EtCO2 (End Tidal CO2), sebbene interessante questa tecnica ha dimostrato una accuratezza del 69-84%. Il monitoraggio della funzione respiratoria (RFM) è un buon metodo ma l’efficacia andrebbe validata attraverso studi maggiormente significativi.
Altri studi hanno confrontato l’uso di un monitor per la funzione respiratoria con la capnografia e il rilevamento colorimetrico di EtCO2. Le onde di flusso erano più accurate e rapide rispetto al sistema di monitoraggio dell’EtCO2 , che, invece, non era in grado di rilevare la CO2 in un terzo dei casi di intubazioni riuscite con conseguente reintubazioni non necessarie. Il monitor per la funzione respiratoria, però, richiede competenze avanzate per analizzare le onde in modo appropriato, senza dimenticare che nei microbaby potremmo anche ottenere risultati falsati dai bassi volumi tidal generati.
L’efficacia della palpazione sovrasternale andrebbe confermata con studi più ampi e omogenei rispetto a quelli già presenti in letteratura che, invece, includono popolazioni molto eterogenee di neonati (a termine, pretermine, di diverse età gestazionali).
L’ecografia ‘point of care’ (point of care ultrasound – POCUS) rappresenta una tecnica innocua che permetterebbe di verificare la corretta posizione in tempi brevissimi, in media dai 3 secondi a meno di 5 minuti con ecografo già pronto vicino alla culla del neonato, nelle mani di operatori opportunamente formati. Sebbene il confronto tra POCUS e tecnica standard (Rx-torace), in alcuni studi di piccole dimensioni in singoli centri, dimostri che l’esame ecografico ha una buona sensibilità nell’evidenziare la punta del TET e quindi nel confermare la sua corretta posizione, sono necessari, comunque, ulteriori studi, magari randomizzati controllati, revisioni sistematiche e metanalisi, che possano aiutare a discernere i migliori marcatori anatomici.
In conclusione possiamo tranquillamente affermare che, attualmente, la radiografia del torace, pur presentando dei limiti, rimane ancora il ‘Gold standard’, auspicandoci che le nuovepromettenti metodiche, come l’ecografia ‘point of care’ e il monitoraggio della funzione respiratoria (RFM), possano in breve tempo ottenere la comprovata validazione scientifica e soppiantarela metodica classica.
Bibliografia
- Amarilyo G, Mimouni FB, Oren A, Tsyrkin S, Mandel D (2009) ‘Orotracheal Tube Insertion in Extremely Low Birth WeightInfants’ J Pediatr. 154: 764-5. doi:10.1016/j.peds.2008.11.057.
- Congedi S, Savio F, Auciello M, Salvadori S, Nardo D, and Luca Bonadies L (2022) ‘Sonographic Evaluation of the EndotrachealTube Position in the Neonatal Population: A Comprehensive Review and Meta-Analysis’; Front Pediatr. doi: 10.3389/fped.2022.886450.
- European Society of Anaesthesiology and Intensive Care and British ‘Airway management in neonates and infants’; Journal of Anaesthesia joint guidelines European Journal of Anaesthesiology 41(1):p 3-23, January2024. | DOI: 10.1097/EJA.0000000000001928.
- Ramaswamy VV, Abiramalatha T, Bandyopadhyay T, Pullattayil A K and Trevisanuto D (2021) ‘Digital trachealintubation and finger palpation to confirm endotracheal tube tipposition in neonates: A systematic review and meta‐analysis’Pediatr Pulmonol.; 56(9): 2893–2902. doi: 10.1002/ppul.25551.
- Kempley ST, Moreira JW, Petrone F (2008) ‘Endotracheal tube length for neonatal intubation’; Resuscitation. 77 (3): 369-373).
- Raccomandazioni per la Rianimazione Neonatale – Gruppo di Studio di Rianimazione Neonatale SIN 2015, Biomedia editore.
- Schmölzer GM, Poulton DA, Dawson JA, Kamlin COF, MorleyCJ, Davis PG (2011) ‘Assessment of flow waves and colori-metric CO2 detector for endotracheal tube placement duringneonatal resuscitation’; Resuscitation 82:307–312.
- Schmölzer GM , Roehr CCC (2018)‘Techniques to ascertaincorrect endotracheal tube placement in neonates’; CochraneDatabase Syst Rev. doi: 10.1002/14651858.CD010221.pub3.
- Thayyil S, Nagakumar P, Gowers H, Ajay Sinha A (2008) ‘Optimal endotracheal tube tip position in extremely premature infants’ Am J Perinatol. 25(1):13-6. doi: 10.1055/s-2007-995221.
- Tochen ML (1979) ‘Orotracheal intubation in the newborninfant: a method for determining depth of tube insertion’; J Pediatr. 95(6):1050-1. doi: 10.1016/s0022-3476(79)80309-1.
- van Os S, Cheung P-Y, Kushniruk K, O’Reilly M, Aziz K, Schmölzer GM (2016)‘Assessment of endotracheal tube placement in newborn infants: a randomized controlled trial’; J Perino atol.; 36:370–375.
Sitografia
https://www.opibari.it/OPI/wp-content/uploads/2024/03/filodiretto-1_2_3_2024_in-stampa.pdf
Redazione Nurse Times
Articoli correlati
- Intubazione video-assistita nel paziente critico: lo studio di UniTo
- Il dott. Marian presenta la tesi “L’intubazione in microgravità: analisi critica e prospettive infermieristiche”
- Coronavirus, posizione prona riduce probabilità di intubazione in pazienti con gravi difficoltà respiratorie
- Rifiuta le cure per non essere intubato. Muore di Covid-19 infermiere non vaccinato
- Trento: 50enne NoVax rifiuta intubazione morendo a causa del Covid-19
Scopri come guadagnare pubblicando la tua tesi di laurea su NurseTimes
Il progetto NEXT si rinnova e diventa NEXT 2.0: pubblichiamo i questionari e le vostre tesi
Carica la tua tesi di laurea: tesi.nursetimes.org
Carica il tuo questionario: https://tesi.nursetimes.org/questionari












Lascia un commento