Riceviamo e pubblichiamo una breve guida realizzata dal dott. Michele Stellabotte. Questo infermiere di Terapia Intensiva ha lavorato per tre anni in TIN presso l’Ospedale dei Bambini Buzzi di Milano. Da qualche mese ha iniziato una nuova avventura in rianimazione neurochirurgica al Niguarda sempre a Milano. È ora al termine del percorso di laurea magistrale in scienze infermieristiche ed ostetriche, da sempre interessato all’ambito dell’urgenza emergenza e della ricerca.
Ha realizzato questo documento per aiutare i molti colleghi che, a causa dell’emergenza Coronavirus, si sono ritrovati catapultati in un reparto di rianimazione senza magari avere avuto un’adeguata formazione.
Siccome in questo periodo di emergenza sanitaria parecchi colleghi provenienti da altri reparti si sono ritrovati a lavorare in terapia intensiva con pazienti ventilati mi sembrava una buona idea creare una specie di algoritmo o quanto meno un documento che spieghi cosa guardare sul ventilatore quando ci si approccia ad un paziente in ventilazione meccanica invasiva.
So benissimo che un post/articolo non esaurisce sicuramente tutto lo studio che ci vuole per comprendere la bellissima e, a mio modo di vedere, affascinante arte della ventilazione per questo motivo alla fine vi ho lasciato una bibliografia per approfondire.
Prima di tutto bisogna capire quali sono i parametri da guardare sul ventilatore e di conseguenza regolare gli allarmi di monitor e respiratore. Ogni volta che ci si avvicina ad un paziente ventilato i parametri da osservare di solito sono questi:
- FiO2: percentuale di ossigeno erogata. Spesso nei quadri di emergenza o di insufficienza respiratoria grave si arriva a ventilare con il 100% di ossigeno. E’ bene ricordare la famosa curva di dissociazione dell’emoglobina e che soprattutto per correggere l’ipossiemia non sempre la strategia giusta è alzare la concentrazione di ossigeno ma spesso invece potrebbe essere necessario aumentare la PEEP o la Pressione di Supporto. Inoltre è da evitare in maniera assoluta l’iperossia, un paziente che satura 99% può avere 90mmHg di PaO2 ma anche 500mmHg e questo va assolutamente evitato.
- Frequenza di ventilazione: ovvero il numero di atti erogati dal ventilatore meccanico. Di solito in un adulto parliamo di 10/15 atti al minuto, in un bimbo di 5-12 anni circa 20 atti/minuto, in un bambino tra l’anno e i 5 anni circa 25 atti/minuto. Se la frequenza respiratoria è troppo elevata i pazienti possono non completare l’espirazione, generando auto-peep. Frequenze respiratorie molto basse come ad esempio 8 atti/minuto possono essere utilizzate nei pazienti con BPCO allungando il tempo espiratorio per favorire un maggior wash-out della CO2.
- Rapporto inspirio: espirio (I: E): fisiologicamente in respiro spontaneo questo rapporto è pari ad 1:2 ovvero l’espirazione dura il doppio dell’inspirazione. In pratica se un paziente adulto è ventilato con 10 atti al minuto con un I: E di 1:2 l’ispirazione durerà circa 2 secondi e l’espirazione 4 secondi.
- Volume Corrente o Volume Tidal (VT): è la quantità di gas erogati ogni atto respiratorio. Di solito tra i 6 e i 7 ml pro kilo. In un soggetto adulto quindi parliamo di circa 450/500 ml ogni atto respiratorio
- Volume minuto (VM): si ottiene moltiplicando la frequenza di ventilazione per il VT.
- PEEP: Pressione positiva di fine espirazione. L’espirazione è un momento passivo della respirazione durante l’espirazione la pressione all’interno degli alveoli tende ad avvicinarsi allo zero ma rimane positiva. Applicando la PEEP si favorisce l’espirazione mantenendo aperti gli alveoli ed evitando il collabimento degli stessi.
Dopo aver guardato questi parametri in maniera rapida chiedersi: ma il mio paziente in che modalità è ventilato?
Esistono milioni di sigle ed alla fine ne citeremo qualcuna ma è bene tenere a mente che queste ultime cambiano da respiratore a respiratore ma tutte riconducono a due concetti fondamentali. Punto primo: il paziente è in ventilazione controllata o in ventilazione assistita?
Per ventilazione controllata si intende un tipo di ventilazione in cui la funzione respiratoria del paziente è assente. Tutto il ciclo respiratorio è gestito dalla macchina e di solito il paziente è sedato, ed a volte curarizzato. E’ la principale ventilazione utilizzata in emergenza nello shock, negli stati di alterazione della coscienza, nelle prime giornate o ore post-operatorie (esempi di sigle: IPPV, CPPV, VC, PC etc..)
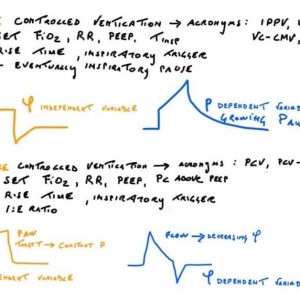
Per ventilazione assistita invece ci si riferisce ad una serie di modalità ventilatorie in cui il paziente ha la possibilità di interagire col respiratore. Sono modalità utilizzate per la fase di weaning o svezzamento respiratorio. Di solito il paziente ha la possibilità di iniziare l’atto respiratorio tramite un trigger a flusso o a pressione ed alcuni respiratori permettono di impostare una funzione in ventilazione di backup nel caso il paziente vada in apnea (esempio di sigle: SIMV, PS, PA, PSV, ASB)
Punto secondo: il mio paziente è ventilazione meccanica in modalità volumetrica o pressometrica?
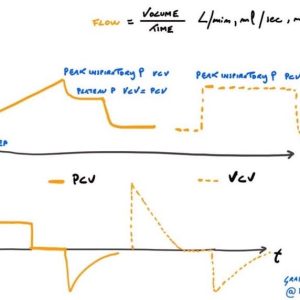
In modalità volumetrica l’operatore imposta VM, VT, Frequenza di ventilazione, I limiti di pressione di picco e la PEEP. Il respiratore insuffla i gas indipendentemente dalle resistenze del parenchima cercando di raggiungere il volume tidal prefissato. Se non impostassimo un limite di pressione su cui “tagliare” l’atto il paziente rischierebbe un PNX per barotrauma. E’ quindi fondamentale osservare in questa modalità che il limite di pressione di picco sia adeguato.
Se guardassimo le curve di flusso (litri/minuto) e di pressione (cmH2O) noteremmo che il volume è sempre costante (la curva è quadra) mentre la pressione sale fino a raggiungere un picco (Pressione di picco appunto) poi decresce poco fino a raggiungere un plateau ed infine dopo la pausa inspiratoria torna al valore di PEEP per la fase di espirazione.
La differenza tra la pressione di picco e quella di plateau rappresenta la resistenza del parenchima polmonare. In modalità volumetrica al diminuire della compliance del polmone il volume rimarrà costante ma per erogare il volume preimpostato la pressione di picco aumenterà fino a raggiungere il limite pre impostato.
E’ quindi intuibile che le modalità volumetriche si prestano molto alla ventilazione meccanica controllata poiché i valori di pressione necessari per raggiungere il volume predefinito nelle fasi acute della malattia sono più facilmente preventivabili in tale modalità.
Nella modalità pressometrica invece ciò che viene predeterminato è la pressione che viene raggiunta alla fine della fase di ispirazione o impostando direttamente una pressione di picco o più comunemente impostando una pressione di supporto o assistita (PS o PA) da aggiungere alla PEEP ogni volta che si inizia un atto respiratorio. La somma tra PEEP e PS darà la pressione di PICCO.
In questa modalità se osserviamo la curva della pressione vedremo che sarà pressoché costante (onda quadrata) mentre il flusso aumenterà rapidamente fino a raggiungere il volume desiderato per poi decrescere e diventare negativa durante l’espirio.
Al diminuire della compliance polmonare in questo caso vedremo che i valori pressori rimarranno costanti mentre il paziente non riuscirà a realizzare il volume desiderato.
La modalità pressometrica è dunque la più adatta per la ventilazione assitita ovvero per quei pazienti che hanno superato la fase acuta dove la funzionalità respiratoria è compromessa e quindi si vuole iniziare uno svezzamento e garantire una maggior interazione col respiratore.
Esistono anche modalità di ventilazione dual mode a volume garantito che mischiano i vantaggi della ventilazione volumetrica e pressometrica e ventilazioni a due livelli di pressioni come la BIPAP o l’AVPR ma credo che queste siano finezze e poi se racconto tutto ora non sareste invogliati a leggere la bibliografia che vi lascio di seguito.
Alcuni trucchi che vi possono aiutare a gestire un paziente in ventilazione meccanica
Obbligatorio il monitoraggio per tutti i pazienti ventilati di:
– Saturimetria
– End Tidal CO2
– Monitoraggio emodinamico invasivo
– Emogasanalisi secondo i vostri protocolli o le esigenze del paziente
Obbligatorio per tutti i pazienti ventilati:
Igiene del cavo orale una volta per turno
Elevazione della testa e del tronco di almeno 30 gradi (se non controindicato per motivi clinici) Non aspirare di routine i pazienti ma basarsi su auscultazione o interpretazione di EtCO2 o curve del respiratore
Corretto fissaggio di tubi o cannule tracheali (attenzione ai decubiti)
Corretta pressione della cuffia (controllata col manometro e non a mano)
Bibliografia:
M. Chiaranda (2012) Urgenze ed Emergenze, Terza edizione, Piccin, Padovaàè anche uscita la quarta edizione se qualcuno ce l’ha e dice qualcosa di nuovo aggiunga pure
G.D. Giusti, M. Benetton (2014) Guida al Monitoraggio in Area Critica, Maggioli Editore
M. Galvagni, C. Perini (2008) Monitoraggio strumentale in area critica, McGraw-Hill
Guida alla ventilazione meccanica (2019) William Owens, piccin, Milano
Rimani aggiornato con Nurse Times, seguici su:
Telegram – https://t.me/NurseTimes_Channel
Instagram – https://www.instagram.com/nursetimes.it/
Facebook – https://www.facebook.com/NurseTimes. NT
Twitter – https://twitter.com/NurseTimes
- 120 euro di aumento agli infermieri, quasi 400 ai medici: la forza contrattuale decide il valore di una professione
- Inquinamento: eccesso di rumore e calore, troppa luce, microplastiche e PFAS nelle linee guida europee come fattori di rischio per il cuore
- Nuova stagione contrattuale, Nursing Up: “Dirigenza delle professioni sanitarie ancora penalizzata”
- Buoni pasto per lavoratori Asl Brindisi: verso il riconoscimento di un diritto negato
- Contratti bloccati nelle strutture Aris Rsa e Aiop Rsa: la frattura della sanità accreditata












Lascia un commento