“TRITARE O DIVIDERE LE COMPRESSE È DANNOSO PER LA SALUTE”. Uno degli errori della terapia più frequenti nelle RSA, Ospedali e domicili. A rischio anche la salute del professionista che somministra.
Trattamento del paziente complesso: dati epidemiologici.
Oramai è risaputo. Siamo uno dei paesi più anziani del globo. Più precisamente siamo il primo paese in Europa ed il secondo al mondo, preceduti dal Giappone.
Si stima che nel 2050 le persone con più di 60 anni saranno quasi 2 miliardi (oltre il triplo rispetto al 2005) e rappresenteranno circa un quarto (22%) della popolazione mondiale. (1)
L’aspettativa di vita è aumentata e con essa anche il carico di patologie cronico-degenerative. Una popolazione sempre più anziana da mantenere e da curare porta ad avere nelle strutture sanitarie pazienti polipatologici e giustamente polifarmacologici, in maniera più semplice siamo ad un netto aumento del “paziente complesso”*.
La cronicità è direttamente proporzionale all’aumento della terapia. I pazienti con età ≥65 anni evidenziavano una spesa pro-capite per medicinali a carico del SSN fino a 3 volte superiore al valore medio nazionale.
I farmaci più utilizzati sono i seguenti, per ordine numerico:
1) Farmaci per l’apparato cardiovascolare.
2) Farmaci riguardo l’apparato gastrointestinale e metabolico.
3) Farmaci del SNC.
4) Farmaci antineoplastici.
Ma soffermiamoci un’attimo sulla politerapia e polifarmacia, sarebbe il caso di parlare più semplicemente di polifarmacoterapia.
Con il termine politerapia si intende l’impiego contemporaneo di più farmaci prescritti dal medico, mentre con il termine polifarmacia ci si riferisce all’utilizzo di più farmaci anche non prescritti (si parla in questi casi di eccessiva somministrazione di farmaci prescritti), non tutti strettamente necessari per una cura appropriata o specifica.
La soglia più utilizzata per parlare di politerapia è di almeno 5 principi attivi/die, le statistiche evidenziano che l’11% della popolazione anziana (+ 1,3 milioni) assume più di 10 farmaci al giorno, la media nazionale tra la popolazione anziana è ferma a 7 farmaci al giorno per individuo secondo l’indagine condotta dai componenti dal Geriatrics Working Group dell’AIFA.
Quando si ha a che fare con pazienti complessi, nella maggior parte dei casi si parla di una polifarmacoterapia, problematica che si ha quando più farmaci sono prescritti in modo inappropriato (non basato sulle evidenze), o quando il beneficio previsto del farmaco non viene raggiunto oppure i rischi superano i benefici o ancora quando sussistono una o più delle seguenti condizioni:
- la combinazione di farmaci è pericolosa a causa di interazioni farmacologiche fra i principi attivi;
- alcuni farmaci vengono prescritti per trattare gli effetti avversi di altri farmaci quando sono disponibili soluzioni alternative che potrebbero ridurre il numero di medicine prescritte.
Su questo punto vogliamo soffermarci.
LA COMBINAZIONE DI PIÙ FARMACI È PERICOLOSA E CAUSA INTERAZIONI FARMACOLOGICHE
Ogni giorno, sono 6 milioni gli over 65 che consumano più di cinque medicinali. Oltre 3 milioni sono esposti al rischio di interazione fra i tanti medicinali assunti, rischio che diventa realtà di ricovero per 1 milione di casi. (2)
Il numero di farmaci prescritti è anche un forte predittore indipendente di ospedalizzazione per reazioni avverse da farmaci e di permanenza in ospedale. (3)
I ricoveri per le reazioni avverse da assunzione di farmaci equivale al 20%, secondo l’AIFA la mortalità aumenta all’aumentare delle numerose terapie prese al giorno. (4)
Con l’avanzare dell’età si modificano anche le strutture anatomiche del nostro corpo. Uno dei problemi che si sviluppa è la difficoltà nel deglutire che si manifesta con il classico sintomo della presbifagia fino ad arrivare alla disfagia.
La prevalenza di pazienti disfagici in persone over 65 è tra i 30-40% (Rofes 2011); in pazienti con stroke 30%, Parkinson (52-82 %), Alzheimer(84 %) (Di Pede 2015).
Le principali concause riguardo la disfagia sono:
- Stroke;
- Trauma cranico: Con danni neurologici o della regione facciale.
- Patologie neurologiche degenerative.
- Disordini neuromuscolari.
- Sclerosi multipla.
- Neoplasie cerebrali.
- Presbifagia: Cause fisiologiche. (5)
La disfagia a sua volta viene correlata ad una causa iatrogena. Di seguito i principali farmaci che causano la difficoltà della deglutizione:
- Sedativi- ipnotici.
- Ansiolitici.
- Antipsicotici.
- Anticonvulsivanti.
- Antidepressivi. (6)
La prevalenza di persone disfagiche comporta, dai professionisti che somministrano la terapia, l’alterazione della struttura dei farmaci assunti per via orale od enterale, tramite accesso artificiale. Il tutto per facilitare l’assunzione della terapia evitando ab ingestis o soffocamento.
E’ ormai routine aprire o tritare compresse, spesso somministrate in aggiunta di cibo caldo o freddo, la quale temperatura può alterare o inattivare i principi attivi. Tutto ciò accade spesso nelle RSA (Residenze Sanitarie Assistenziali).
Circa l’80% delle seguenti strutture adopera questa pratica. (7)
TRITURAZIONE
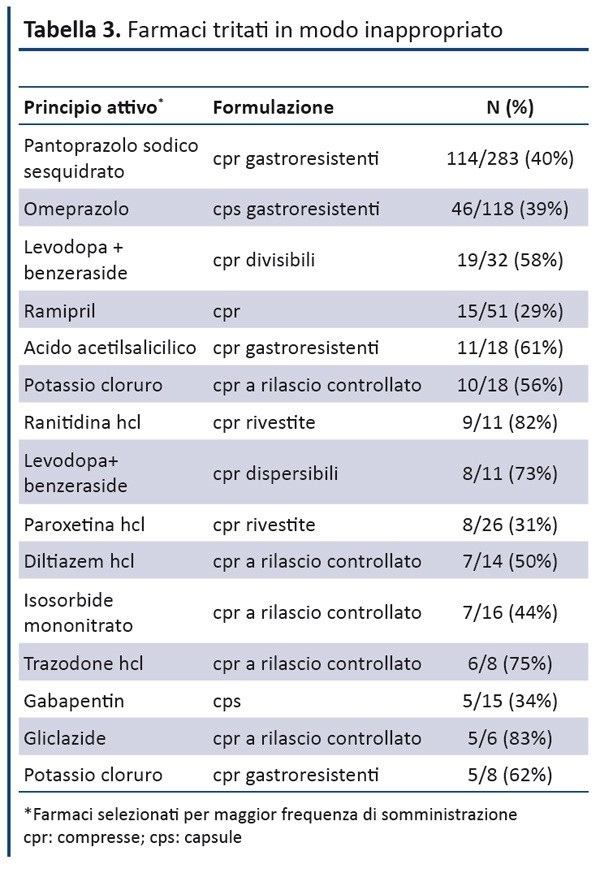
La triturazione delle compresse rientra tra gli errori più frequenti riguardo la somministrazione della terapia. Ma andiamo sullo specifico.
Perché un farmaco non va tritato?
L’alterazione della struttura del farmaco comporta:
- Aumentata tossicità (causata dalle modifiche riguardo l’emivita);
- Rendere il preparato instabile, per quanto riguarda la farmacocinetica.
- Diminuita efficacia (causa la perdita di una porzione di farmaco dovuta all’alterazione);
- Aumentata velocità di assorbimento con conseguente modifica riguardo l’emivita che, incrementando i livelli ematici del farmaco, ne aumenta la tossicità.
Gli esperti della Società Italiana di Gerontologia e Geriatria (SIGG) dichiarano che alterare la struttura del farmaco ne riduce l’efficacia, aumentando però gli effetti collaterali, oltre che la tossicità.
Le compresse hanno un rivestimento, prendiamo come esempio le capsule gastroresistenti, che serve per determinati scopi. Quello principale è proteggere il contenuto del farmaco dall’acidità gastrica. Quest’ultima, degradando il rivestimento, non ha il tempo per agire sul principio attivo che nel frattempo supera il piloro col fine di effettuare la sua azione nell’intestino, ma serve anche per proteggere lo stomaco da eventuali effetti lesivi del farmaco sulla mucosa gastrica.
La triturazione e la decapsulazione, in questi casi aumenta gli effetti avversi gastrointestinali e diminuiscono il beneficio terapeutico. (8)
Oltre ciò, si ha una perdita del principio attivo durante la modifica strutturale. 1 caso su 3 secondo la SIGG, portano alla modificazione della posologia, diminuendo la prescrizione di circa il 15%.
Ciò avviene usando il classico mortaio o trita pastiglie.
Quale strumento è migliore?
Nessuno, entrambi sono ausili che causano la perdita del farmaco in una minima percentuale. Secondo lo studio, tutti i farmaci vengono tritati con un solo ausilio, unico per tutti gli ospiti.
La pulizia del trita pastiglie o mortaio, viene effettuata solo nel 62,5% dei casi, la restante percentuale avviene solo a fine turno o a fine giornata, lasciando una percentuale di principio attivo, superiore al 10%, ad un paziente che non esegue la terapia con quel principio attivo. (9)
Il danno non lo facciamo solo al paziente che rischia le problematiche menzionate sopra, ma un danno viene causato anche all’infermiere che si occupa della preparazione.
Quando si trita un farmaco esso si trasforma in una polvere sottile che arieggia e successivamente viene inalata senza volerlo, causando allergie o intossicazioni, teratogenesi, problemi respiratori. (8)
La media di pazienti nelle RSA che assume farmaci alterati raggiunge il 40%, il 20% invece oltre l’alterazione assume la terapia insieme a cibo o bevande potenzialmente dannose causando l’inattivazione del principio attivo.
Il farmaco che frequentemente viene alterato è il PPI (Omeprazolo-Pantoprazolo), il farmaco invece con maggior interazione con altri farmaci o con associazione a cibo è il furosemide, farmaco che va assunto a digiuno (77% dei casi).
PEG, SNG: LA COMPLICANZA DELLA SOMMINISTRAZIONE ENTERALE
Ricordiamo che l’infermiere ha la responsabilità primaria della somministrazione dei farmaci e gestione dei dispositivi per la nutrizione enterale, anche se la responsabilità della somministrazione dei farmaci deve essere vista in ambito multi professionale con la condivisione della responsabilità.
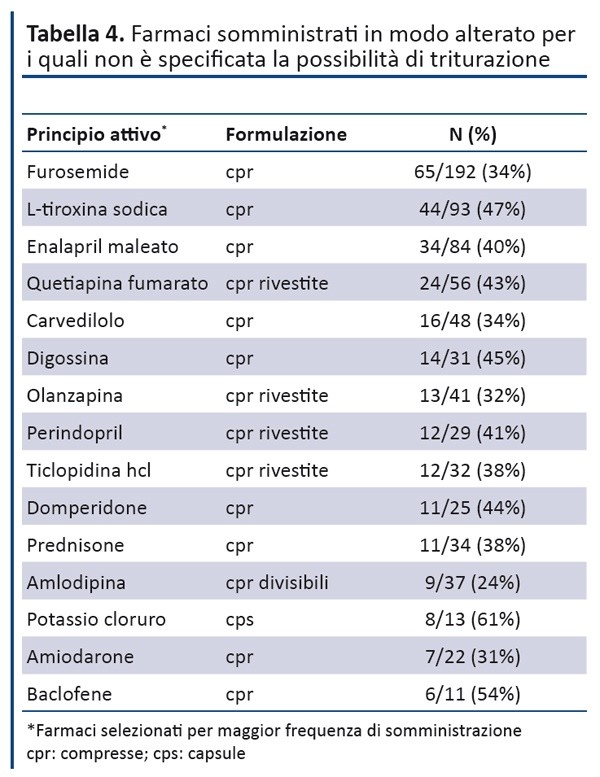
La somministrazione di preparati farmaceutici previsti per via orale incontra difficoltà e modalità di attuazione diversificate e spesso non conformi se non addirittura non previste dalle indicazioni delle Case Farmaceutiche nel caso l’accesso alla via digestiva sia realizzato con sistemi artificiali (PEG.SNG).
Cosi la prassi adottata di triturare o decapsulare i farmaci per somministrarli tramite sonde può non assicurare la biodisponibilità dei farmaci stessi e quindi gli effetti terapeutici desiderati, oltre alla questione dei rischi di eventuali effetti avversi.
Somministrare i farmaci disperdendoli direttamente nella miscela per nutrizione enterale, è una pratica che va evitata, anche quando sono impiegate forme farmaceutiche liquide (soluzioni, sciroppi, sospensioni, emulsioni). Tutto ciò dipende dalle variazioni di pH e variazioni delle forze ioniche del veicolo che possono causare precipitazioni sia dei componenti della nutrizione, che dei singoli farmaci portando a conseguenze quali: (10)
- l’ostruzione della sonda.
- diminuita efficacia del farmaco.
- aumento degli effetti avversi o incompatibilità farmaco-nutrizione. (11)
La questione più grave è che il 51% degli infermieri in abito domiciliare, ospedaliero e residenziale, somministra i farmaci prescritti, tutti insieme e tutti in una sola siringa, pratica da non utilizzare assolutamente. La corretta procedura consiste nel somministrare il farmaco singolarmente. Si consiglia di effettuare un lavaggio con almeno 10ml di acqua tra un farmaco e l’altro. (10)
DIVIDERE
Altro strumento utilizzato è il taglia-pillole. La Società Italiana di Gerontologia e Geriatria dichiara che 1 pastiglia su 3 viene divisa male, aumentandola o diminuendola del 15% rispetto alla prescrizione. Dichiara il presidente SIGG che l’imprecisione è inevitabile.
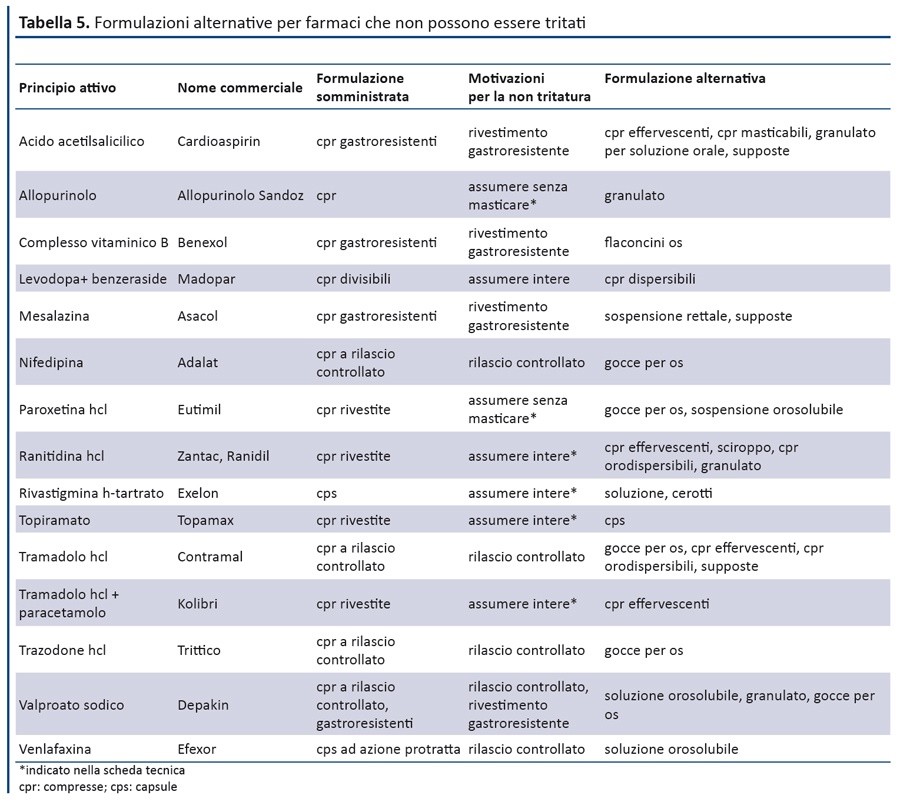
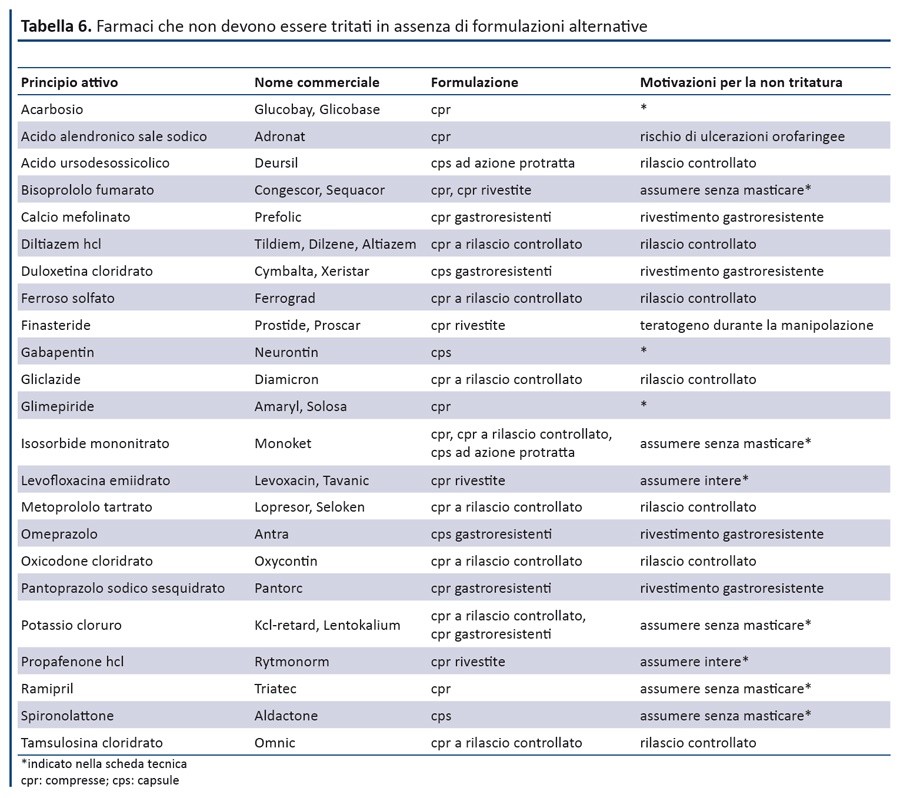
Cosa fare? Ad oggi non c’è un rimedio efficace. Molti farmaci non esistono nella forma farmaceutica desiderata. Si auspica che le aziende farmaceutiche rilascino la formulazione di farmaci ad oggi presenti in compresse o capsule, più sicure e con pari efficacia.
Altri studi hanno convalidato la tecnica di assunzione di alcune pastiglie integre con l’associazione di yogurt, budini o cibi con una consistenza facilmente deglutibile, altra soluzione è quella di interagire con l’equipe, soprattutto col medico, al fine di modificare la formulazione, se esiste, in gocce, granulati o sciroppi. (7)
Vi deve essere la necessità di una valutazione multidimensionale individuale, per ogni paziente. Alla base vi deve essere la presa in carico della fragilità del paziente. Bisogna eseguire una valutazione multidimensionale riguardo il deterioramento cognitivo e funzionale, nonché il supporto sociale. Cosa che ancora, nelle numerose RSA, manca.
In secondo luogo, i medici dovrebbero avere a disposizione i più aggiornati strumenti tecnologici per effettuare le diagnosi e le valutazioni cliniche.
Nel caso delle possibili interazioni farmacologiche, secondo Marengoni e Onder, è necessario riconoscere l’impossibilità, tanto per il clinico quanto per qualsiasi linea guida, di elencare tutte le possibili interazioni legate alla terapia delle malattie croniche coesistenti. Linee guida che nella maggior parte dei casi non vengono rispettate.
Gli strumenti informatici possono rappresentare per i medici una risorsa preziosa, aiutandoli a risolvere il problema in modo più efficiente, contribuendo così a migliorare la qualità della prescrizione e a ridurre le interazioni farmacologiche.
Gli autori offrono un suggerimento importante anche dal punto di vista della concezione e dello sviluppo delle linee guida, indicando nei database adattativi elettronici la direzione verso cui tendere, dal momento che consentono, ad esempio, la ricerca interattiva per specifiche condizioni.
L’accesso e l’interazione a linee guida elettroniche in grado di aggiornarsi in tempo reale, anche attraverso tablet e smartphone, è un pezzo importante del futuro della pratica clinica e della professione medica e non solo.
“L’utilizzo di nuovi strumenti elettronici o il migliore uso di quelli già esistenti e la valutazione complessiva dei pazienti aiuteranno i medici ad ottimizzare e a migliorare i trattamenti farmacologici utilizzando tutte le informazioni disponibili sulle malattie, sui farmaci e sulle caratteristiche specifiche di ogni singolo paziente”. (12)
Un auspicio importante e un richiamo a un maggior impegno per la tutela della salute di una popolazione di pazienti, quella delle persone con multimorbilità, particolarmente vulnerabile.
*[Definizione dell’anziano con malattie croniche multiple (multiple chronic conditions, MCC), adottata dall’Agency for Healthcare Research and Quality]
- www.istat.it
- Reposi, Registro politerapie Simi.
- Davies EC, Green CF, Taylor S, et al. Adverse drug reactions in hospital in-patients: a prospective analysis of 3695 patient-episodes. PLoS One. 2009; 4:e4439).
- www.repubblica.it
- ASHASpecial Populations: Dysphagia. Edition Rockville MD 2002)
- Altman 2010.
- SIGG- IL RISK MANAGEMENT E LA FARMACOVIGILANZA- www.sigg.it
- (Miller D, Miller H. Toc rush or not to crush? Nursing 2000), (Paparella S. Identyfied safety risks with splitting and crushing oral medications. Journal of Emergency Nursing 2010).
- boeri c, castaldo a, et al. La somministrazione di farmaci tritati e camuffati nelle RSA: prevalenza e implicazioni pratiche.
- Linea guida SINPE per la Nutrizione Artificiale Ospedaliera; 2002.
- T. Williams; 2008.
- AIFA: Pazienti con multimorbilità, la gestione della politerapia e i rischi delle interazioni farmacologiche. www.aifa.gov.it
Giuseppe Piazza
Rimani aggiornato con Nurse Times, seguici su:
Telegram – https://t.me/NurseTimes_Channel
Instagram – https://www.instagram.com/nursetimes.it/
Facebook – https://www.facebook.com/NurseTimes. NT
Twitter – https://twitter.com/NurseTimes
- Via libera alle tre lauree magistrali infermieristiche: svolta storica
- Il piccolo Domenico è morto
- Prescrizione infermieristica, stop dei medici: scontro sul decreto MUR
- Giornata nazionale Covid: Nursing Up denuncia 175.000 infermieri mancanti e rischio per la sanità
- Corso Ecm (16 crediti) Fad gratuito per infermieri: “L’impatto dei prodotti fitosanitari sull’ambiente e sulla salute umana – Seconda edizione”













Lascia un commento