La terapia anticoagulante è considerata di fondo terapia farmacologica salvavita, usata soprattutto in quei contesti patologici, là dove si richiede una modifica sostanziale dei parametri della coagulazione sanguigna
La coagulazione, o emostasi, è un meccanismo di protezione: l’integrità dello strato endoteliale impedisce fisiologicamente l’adesione e l’aggregazione piastrinica. Di conseguenza, in presenza di un danno endoteliale, l’esposizione del collagene tissutale e del fattore di Von Willebrand, consentono la fase iniziale di adesione e attivazione piastrinica. In seguito le piastrine si aggregano con la formazione di legami tra fibrinogeno e il complesso glicoproteico IIB-IIIA. Tutto ciò genera una progressiva attivazione a cascata dei fattori circolanti.
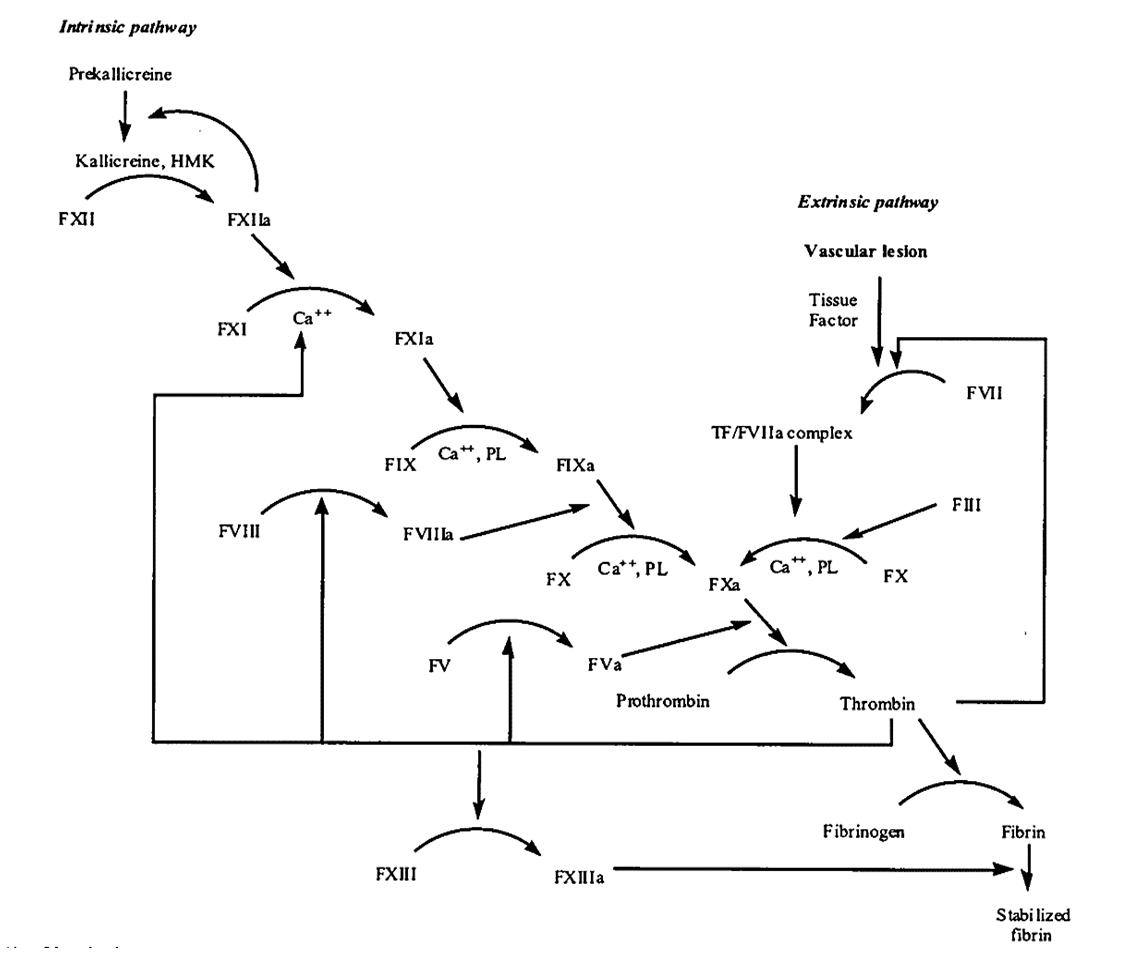
Abbiamo dunque le due vie della cascata coagulativa: via estrinseca, attivata da un fattore rilasciato dall’endotelio lesionato (TF, tissue factor, tromboplastina) che lega il F VII attivandolo; e via intrinseca, che coinvolge molti fattori che sono presenti in forma inattiva nel plasma (molto lenta). E’ sulla base di questi meccanismi che agiscono i vari farmaci di coagulazione presenti sul mercato.
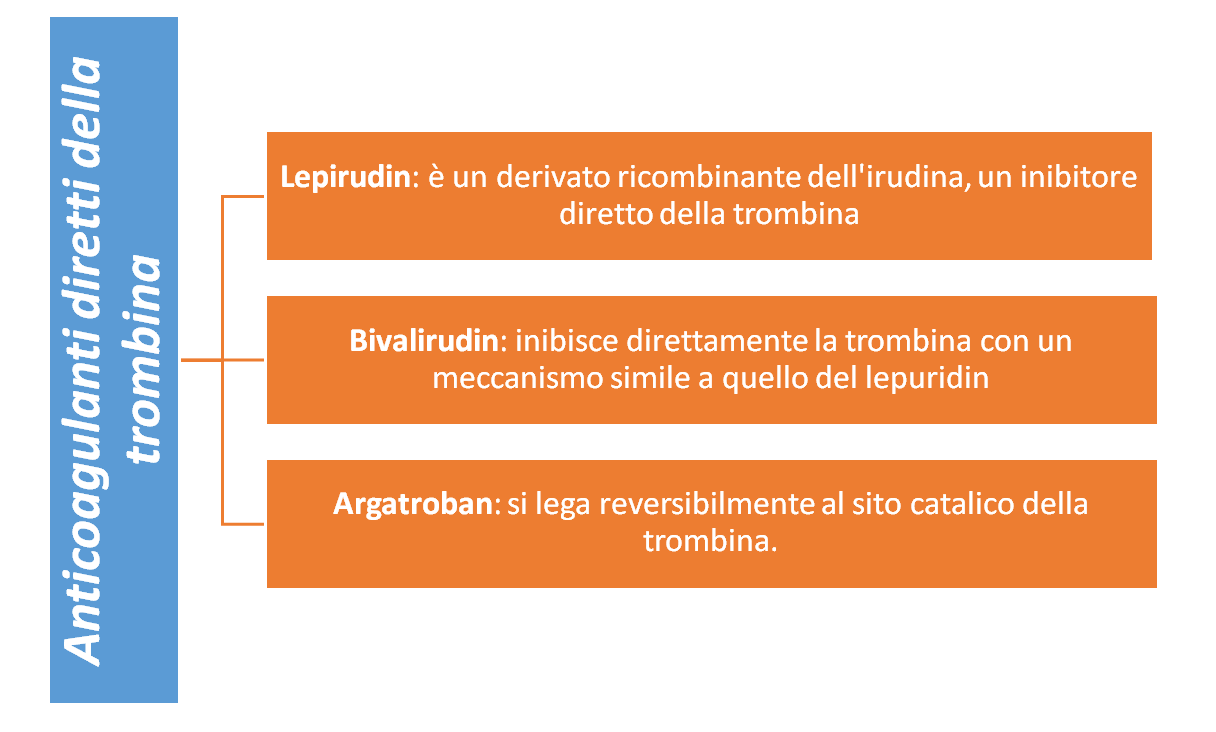
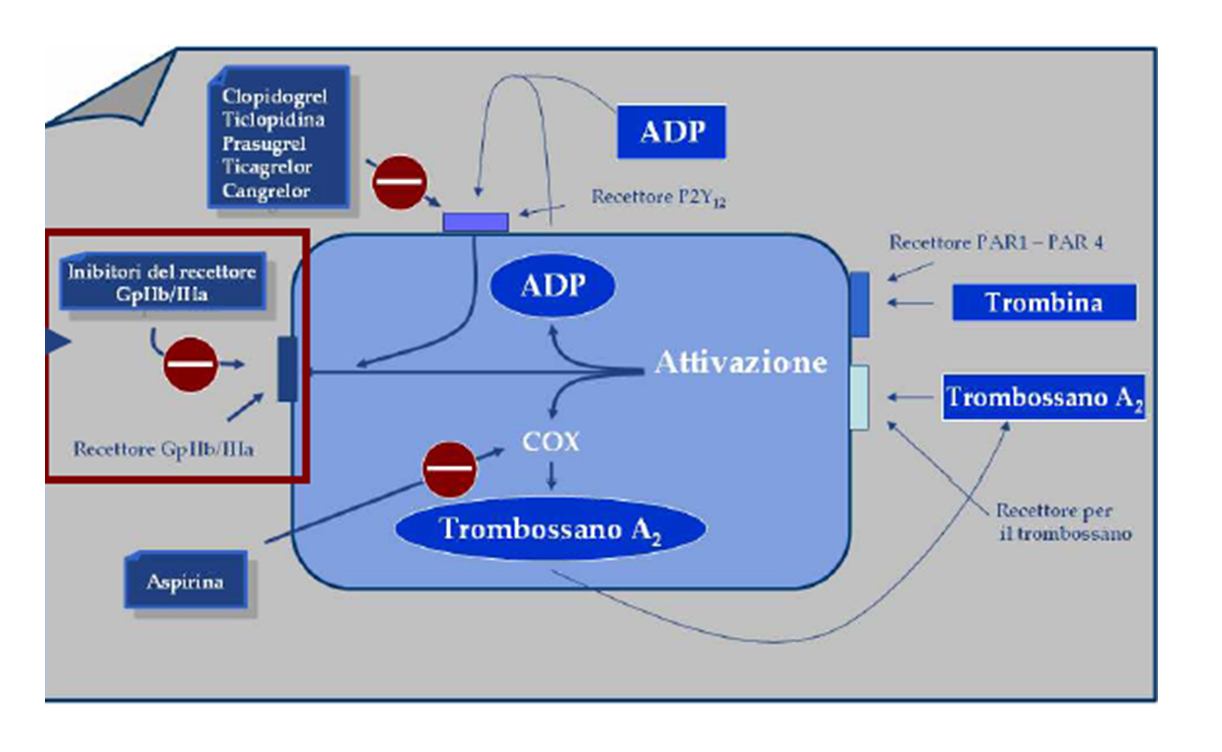
Dobbiamo svolgere la distinzione iniziale tra anticoagulanti, fibrinolitici e antiaggreganti piastrinici. I primi possono essere: antagonisti della vitamina K (naftachinone liposolubile, che svolge un intervento attivo sulla sintesi della protrombina), gli inibitori del Fattore Xa , gli inibitori diretti della trombina ed altri. I secondi sono rappresentati dagli attivatori del plasminogeno. Gli ultimi invece si distinguono in: inibitori del recettore Gp IIb/IIIa, gli inibitori del recettore P2y12, gli inibitori delle fosofdiesterasi, e gli inibitori della COX1 piastrinica.
Gli antagonisti della vitamina K si presentano sottoforma di terapia farmacologia orale (TAO) e dunque come anticoagulanti indiretti. Tra questi abbiamo il Warfarin, Acenocumarolo, Fenindione. Sono farmaci indicati principalmente per la profilassi e terapia dell’embolia polmonare, della trombosi venosa profonda, della trombo-embolia arteriosa associata a fibrillazione atriale cronica, a protesi valvolari cardiache meccaniche o biologiche, a trombosi murale intracardiaca, a infarto miocardico acuto e per la profilassi del reinfarto. Il loro effetto massimo si ha dopo 48-72 ore l’inizio della somministrazione (fig.1); sono metabolizzati a livello epatico e renale, oltrepassano la barriera emato-placentare. Il compito di questi farmaci è quello di inibire la γ-carbossilazione dei fattori II, VII, IX, e X.
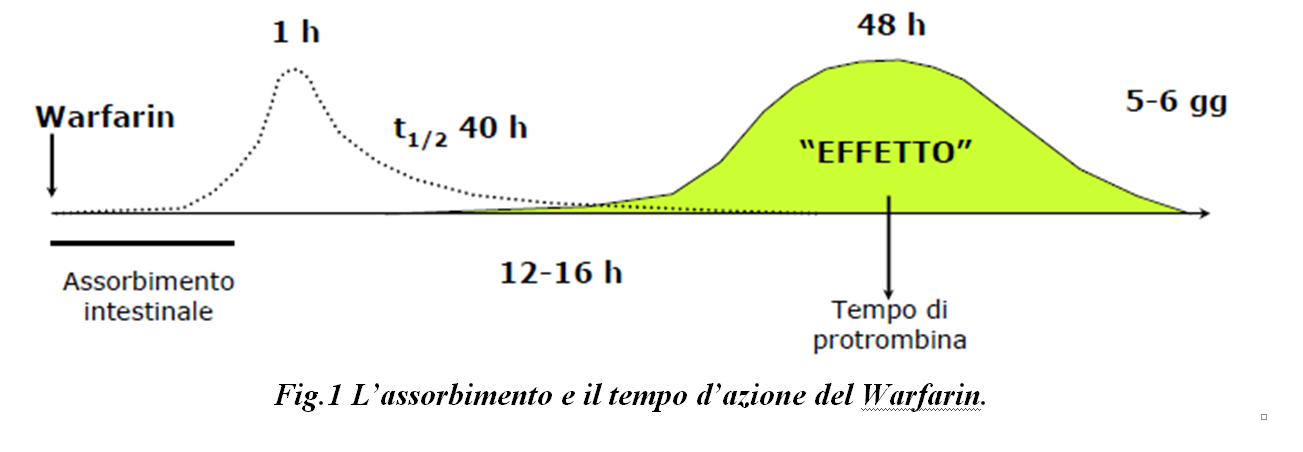
Quando si esegue una TAO con questa tipologia di farmaci, si procede con un controllo giornaliero ( o ogni 2 giorni) del valore di INR, successivamente a intervalli più lunghi (in base alla risposta clinica), poi ogni 12 settimane.
Abbiamo poi l’eparina, considerata un’anticoagulante diretto somministrato per via endovenosa o sottocutanea. Il meccanismo d’azione dell’eparina è legato alla sua capacità di legarsi all’antitrombina, potenziandone notevolmente l’attività anticoagulante. L’eparina aumenta di circa 1000 volte la velocità di reazione trombina-antitrombina agendo come catalizzatore a cui si legano l’inibitore (antitrombina) e la proteasi (trombina). Il legame con l’eparina causa anche un cambiamento conformazionale dell’antitrombina che rende il sito attivo più disponibile all’interazione con la trombina.
L’Enoxaparina, Dalteparina, Nadroparina, e Reviparina sono invece eparine a basso peso molecolare (da poco tempo messe in commercio rispetto all’eparina); si legano all’ATIII con un’alta affinità di legame. Rispetto all’eparina non frazionata, tali farmaci sono caratterizzati da una più elevata attività anti fattore Xa e da una più bassa attività anti fattore IIa. Anche l’inibizione dei fattori IXa e XIa è inferiore a quella dell’eparina non frazionata. Alcune eparine a basso peso molecolare sono usate nel trattamento delle trombosi venose profonde, dell’embolia polmonare, delle sindromi coronariche instabili e per la prevenzione della formazione di coaguli durante la circolazione extracorporea.
Vi sono anche i derivati sintetici dell’eparina, cioè il Fondaparinux e l’idraparinux. Il fondaparinux è un inibitore sintetico e selettivo del Fattore X attivato (Xa). L’attività antitrombotica del fondaparinux è il risultato dell’inibizione selettiva del Fattore Xa mediata dall’antitrombina ATIII. Tramite il legame selettivo con ATIII, il fondaparinux potenzia la neutralizzazione naturale del fattore Xa tramite ATIII. La neutralizzazione del fattore Xa interrompe la cascata della coagulazione ematica e inibisce sia la formazione di trombina sia lo sviluppo del trombo. Il fondaparinux non inattiva la trombina (fattore IIa) e non ha effetto sulle piastrine.
Il sistema fibrinolitico dissolve i coaguli intravascolari tramite la plasmina, un enzima in grado di digerire la fibrina. Il plasminogeno, un precursore inattivo, è convertito in plasmina. La plasmina è una proteasi relativamente poco specifica e quindi la terapia con farmaci trombolitici è in grado di dissolvere sia i trombi che si sono formati in condizioni patologiche sia i depositi di fibrina presenti nei siti di danno vascolare. Questi farmaci sono quindi potenzialmente tossici dal momento che l’emorragia è il loro principale effetto collaterale. Le cellule endoteliali secernono l’attivatore tissutale del plasminogeno (t-PA) nel sito di lesione. Il t-PA si lega alla fibrina e scinde proteoliticamente il plasminogeno a formare plasmina, determinando la digestione della fibrina. Gli inibitori dell’attivatore del plasminogeno di tipo 1 e 2 (PAI-1 e PAI-2) inattivano il t-PA, l’a2-antiplasmina (a2-AP) inattiva la plasmina.
I farmaci fibrinolitici (attivatori tissutali del plasminogeno) principali sono:
- Tenecteplasi, trattamento trombolitico dell’infarto miocardico sospetto con persistente elevazione del ST o recente blocco di branca sinistra entro 6 ore dall’insorgenza dei sintomi dell’infarto miocardico acuto.
- Reteplasi, terapia trombolitica dell’infarto miocardico sospetto con persistente sopraslivellamento del tratto ST o recente blocco di branca sinistra entro 12 ore dalla comparsa dei sintomi di infarto miocardico acuto.
- Alteplasi, trattamento trombolitico nell’infarto miocardico acuto e trattamento trombolitico nell’embolia polmonare massiva acuta con compromissione emodinamica.
Gli antiaggreganti piastrinici sono:
- Aspirina. Nelle piastrine, l’inattivazione della COX1 è irreversibile e dura per tutta la vita della piastrina, che a causa dell’assenza di nucleo è sprovvista di capacità di nuova sintesi proteica. L’effetto inibitorio dell’aspirina sulle piastrine è estremamente rapido. Inoltre, a basse dosi, possiede una relativa selettività biochimica per la COX 1 piastrinica. A causa 1) della inibizione della funzione emostatica piastrinica mediata dal trombossano A2 e 2) della riduzione dell’effetto citoprotettivo della PGE2 prodotta dalla COX1 delle cellule della mucosa del tratto gastrointestinale, l’aspirina contribuisce all’aumento del rischio di emorragie gastrointestinali alte.
- Ticlopidina e Clopidogrel. Sono profarmaci è quindi necessaria la biotrasformazione in metaboliti attivi che inibiscono l’aggregazione piastrinica indotta da ADL, causando alterazioni irreversibili del recettore P2Y12. Il recettore P2Y12 media una inibizione dell’adenilato ciclasi, con soppressione della produzione di AMP ciclico che costituisce un segnale inibitorio della funzione piastrinica.
- Prasugrel. Anche il prasugrel è un profarmaco, ma la sua biotrasformazione porta a una maggior formazione di metabolita attivo rispetto al clopidogrel.
- Dipiridamolo. Il meccanismo d’azione del dipiridamolo alle dosi terapeutiche rimane controverso, sono stati proposti i seguenti: inibizione dell’uptake di adenosina da parte degli eritrociti e delle cellule endoteliali. Questo causerebbe una maggiore disponibilità di adenosina, che legandosi al recettore A2a che attiva l’adenilato ciclasi intrapiastrinica con aumento del cAMP. Il dipiridamolo blocca anche le fosfodiesterasi dei nucleotidi ciclici (che degradano il cGMP e cAMP) determinando un accumulo intrapiastrinico di cAMP. Il dipiridamolo ha le seguenti indicazioni: terapia aggiuntiva nel trattamento orale anticoagulante della embolia da trombi associata alle protesi meccaniche valvolari cardiache; prevenzione secondaria dell’icuts ischemico e degli attacchi ischemici transitori, da solo o in associazione con acido acetilsalicilico.
Si spera di essere stati abbastanza esaustivi. Alla prossima colleghi!
Infine vi sono gli inibitori del recettore GpIIb/IIIa che bloccano la tappa finale dell’aggregazione piastrinica, ovvero l’interazione del fibrinogeno con il suo recettore piastrinico.
Attualmente esistono 3 classi di inibitori: anticorpi monoclonali (abciximab), peptidi sintetici (eptifibatide) e agenti non peptidici (tirofiban). L’uso di questi farmaci è associato a un aumento di complicanze emorragiche. Gli inibitori del recettore GpIIb/IIIa possono causare piastrinopenia di diverso grado.
L’Abciximab è indicato, in associazione con eparina e acido acetilsalicilico per un intervento sull’albero coronarico per via percutanea e angina instabile. Il Tirofiban, è indicato per la prevenzione a breve termine di infarti del miocardio in pazienti con angina instabile o infarto del miocardio non Q con l’ultimo episodio di dolore toracico che si manifesta entro le 12 ore e con alterazioni all’ ECG e/o enzimi cardiaci elevati. C’è poi l’Eptifibatide, che è indicata per la prevenzione di infarti del miocardio in fase iniziale in pazienti affetti da angina instabile o infarto del miocardio non Q che hanno avuto l’ultimo episodio di dolore toracico nelle ultime 24 ore, e con modifiche dell’ECG e/o valori degli enzimi cardiaci superiori alla norma.
Pasquale Fava
- Sanità Puglia, il buco di bilancio all’esame dei ministeri: le ipotesi per ripianare i conti delle Asl
- Bari, non accetta le dimissioni della madre e aggredisce due medici: arrestato 41enne
- “Operatori sanitari imboscati all’Asl Salerno”: la denuncia del sindacato Nursind
- Asl Caserta, si apre uno spiraglio per la stabilizzazione degli oss in appalto. Cisl Fp sospende lo stato di agitazione
- Intramoenia: compensi record per i medici in Sicilia












Lascia un commento