Di seguito un interessante studio sul tema del babywearing in cure palliative pediatriche, pubblicato su Italian Journal of Nursing. Autori: Chiara Colombo, Priscilla Manfra, Sara Perelli, Barbara Rizzi, Federico Pellegatta.
I neonati e bambini che sono ricoverati per lunghi periodi possono sperimentare deficit nella relazione genitore-figlio. I benefici del Babywearing (BW) in termini relazionali e di stabilità clinica per questa tipologia di bambini sono stati ampiamente riportati in letteratura.
Questo studio è stato effettuato a Milano presso l’Hospice Pediatrico (HP) Casa Sollievo Bimbi (VIDAS) e ha come obiettivo quello di valutare la possibilità di implementazione di un programma di BW per neonati e bambini affetti da condizioni croniche complesse e incurabili, anche portatori di dispositivi invasivi in un contesto di Cure Palliative Pediatriche (CPP).
È stata condotta una revisione narrativa della letteratura per identificare i criteri di inclusione ed esclusione per un programma di BW e sono stati analizzati i dati delle cartelle cliniche informatizzate per i 65 pazienti ricoverati in HP Casa Sollievo Bimbi nell’arco di un periodo di 20 mesi. In 25 casi i criteri di inclusione erano soddisfatti.
I risultati suggeriscono che il BW nel contesto delle CPP è uno strumento valido e porta benefici al bambino e alla sua famiglia incrementando il contatto, promuovendo l’allattamento al seno, le competenze del caregiver e promuovendo la relazione tra genitori e bambini anche in caso di patologie severe. In ultimo l’uso dei supporti per il BW permette un trasporto sicuro del bambino in alcuni contesti. Il BW è uno strumento valido che potrebbe essere inserito nei percorsi assistenziali di CPP.
INTRODUZIONE E OBIETTIVI
Il bambino fin dalla nascita è dotato di competenze che gli permettono di interagire sia con chi lo accudisce sia con l’ambiente circostante, attraverso un atteggiamento propositivo, interattivo e collaborativo.
A partire dagli anni Sessanta del secolo scorso cominciarono a diffondersi teorie psicoanalitiche attente alle dinamiche di accudimento genitoriale. In tale contesto culturale fu definita la “Teoria dell’attaccamento”, basata sul legame primario genitore-figlio. Secondo tale teoria la creazione di una relazione di attaccamento inizia già durante la gravidanza ed è caratterizzata da interazioni che vanno dalla vicinanza fisica, alla nutrizione, alla consolazione, all’abbraccio e allo scambio di sguardi. Il consolidarsi di questa relazione fornisce al bambino la base sicura dalla quale può allontanarsi per esplorare il mondo e farvi ritorno.
Legami emotivamente sicuri e sensorialmente stimolanti non solo aiutano i bambini ad apprendere, a percepire e a rispondere a segnali emotivi e a formare un senso di sé infantile, ma sono anche di fondamentale importanza per la maturazione del sistema nervoso centrale (SNC). Le esperienze mediate da una persona che si relaziona emotivamente con il neonato piuttosto che da oggetti, consentono una maggiore attivazione del SNC.
Al fine di stimolare la relazione tra genitore e bambino fin dall’epoca neonatale e trarre il massimo dei benefici possibili sono state studiate e create diverse teorie e metodiche adatte anche per il contesto sanitario. Tra queste troviamo la Kangaroo Mother Care (KMC), un metodo non invasivo ed efficace che consente di evitare la sovrastimolazione sensoriale che abitualmente si verifica in luoghi affollati quali i reparti di degenza ma, soprattutto, rappresenta un tentativo efficace di umanizzazione delle cure, attraverso la promozione dell’allattamento e del “bonding” tra genitore e bambino.
Il babywearing (BW) si basa sui medesimi principi della KMC e ne rappresenta una naturale evoluzione. Questo approccio prevede che il bambino venga messo in fascia in posizione rannicchiata, con una luce filtrata, accoccolato sul petto del genitore da dove percepisce nuovamente il suono familiare del battito cardiaco. Dal punto di vista posturale il neonato risulta contenuto, stabilizzato sull’asse mediano, sostenuto e cullato, permettendogli un progressivo sviluppo delle funzioni motorie e vestibolari, oltre che una migliore distribuzione del peso, prevenendo sollecitazioni sul rachide e sulle anche.
In questo modo i neonati/lattanti possono imparare a vivere l’ambiente esterno in modo progressivo e mediato. Effetti benefici quali riduzione dello stress e dell’ansia, un miglior attaccamento e aumento dell’empowerment sono stati osservati sui genitori di neonati per cui erano stati attivati progetti di BW in contesto ospedaliero.
Nei reparti di Terapia Intensiva Neonatale (TIN) la maggior parte delle interazioni umane sperimentate dai neonati ricoverati sono rappresentate da procedure cliniche e assistenziali. La complessità clinica di alcuni quadri e la necessità di preservare il neonato da eventi generanti stress portano alla riduzione della possibilità per i genitori di creare un legame con il bambino con conseguente aumento nei genitori stessi di stress, ansia e depressione fino a manifestazioni tipiche della sindrome da stress post traumatico.
I quadri di complessità appena descritti sono tipici dei bambini gravemente prematuri, di quelli affetti da anomalie che minacciano le funzioni vitali e di quelli che hanno sviluppato una malattia cronico-complessa inguaribile. Proprio questi neonati sono per definizione di un gruppo di esperti internazionali che ha steso gli International Standards for Pediatric Palliative Care, eleggibili a percorsi di Cure Palliative Pediatriche (CPP).
Le CPP non sono le cure della terminalità ma sono cure rivolte a minori affetti da condizioni cronico-complesse inguaribili in diversi momenti della loro vita e spesso prendono in carico minori ad alta complessità clinico-assistenziale. Questi quadri necessitano di un esteso approccio multiprofessionale di presa in carico che include molti professionisti tra cui medici di differenti specializzazioni, infermieri, fisioterapisti, logopedisti, nutrizionisti, operatori sociosanitari, psicologi, assistenti sociali, educatori, assistenti spirituali. I ricoveri in hospice pediatrico (HP) rappresentano spesso l’occasione di un primo ricongiungimento della famiglia durante il quale i genitori sperimentano l’accudimento del loro bambino.
Gli infermieri e gli infermieri pediatrici che prendono in carico questi bambini devono, da un lato, affiancare i genitori nell’osservazione e nell’interpretazione dei bisogni del piccolo e, dall’altro, rinforzare una relazione affettiva e fisica che si è interrotta alla nascita. Per rispondere al bisogno di contatto e relazione i genitori possono essere guidati nella scelta delle facilitazioni e dei canali comunicativi più adatti al loro bambino, anche in relazione a eventuali limitazioni somato-sensoriali.
Obiettivo di questo lavoro è quello di valutare la fattibilità dell’avvio di un percorso di BW rivolto a neonati e minori affetti da condizioni croniche-complesse inguaribili, compresi quelli portatori di device invasivi, inseriti in un percorso di CPP e ricoverati presso l’HP Casa Sollievo Bimbi (VIDAS, Milano).
MATERIALE E METODI
È stata condotta una ricerca bibliografica sulle principali banche dati volta a identificare i criteri di inclusione e di esclusione per un percorso di BW. I criteri di inclusione degli studi sono stati: pubblicazioni negli ultimi 10 anni, in lingua italiana/inglese, disegni di studio sia secondari che primari, comprendenti campioni di pazienti in età pediatrica. È stata utilizzata la stringa di ricerca (“infant” OR “baby” OR “neonates”) AND (“positioning” OR “kangaroo” OR “babywearing” “carrying” OR “transportation” OR “devices”) AND (“caregiver posture” OR “breastfeeding” OR “secure attachments” OR “NICU” OR “end-of-life care” OR “pain management”) sulle principali banche dati informatizzate (tra cui PubMed, Chinal e Cochrane Library) ed è stata eseguita una ricerca libera all’interno del motore di ricerca Google Scholar.
È stata poi condotta un’analisi retrospettiva delle cartelle cliniche dei minori ricoverati presso l’HP Casa Sollievo Bimbi nel periodo compreso tra gennaio 2021 e settembre 2022. Il campione di convenienza è composto da neonati e minori aventi un peso all’accettazione inferiore ai 10 Kg, criterio di inclusione estratto dalle raccomandazioni di sicurezza relative all’utilizzo dei supporti ergonomici per il BW e alla letteratura reperita.
La descrizione del campione ha visto l’analisi dei principali bisogni assistenziali secondo il modello delle prestazioni infermieristiche14, la motivazione del ricovero in HP e la presenza di device/presidi medici anche invasivi. È stato infine messo a confronto il campione individuato con le pratiche descritte in letteratura.
I dati sono stati raccolti in un database creato con il software Excel (Microsoft) e analizzati con il software SPSS (version 26.0) per Mac (IBM, Armonk, NY, USA). Tutte le procedure seguite in questo studio sono conformi agli standard etici di VIDAS ODV e del Centro Studi e Formazione di Fondazione VIDAS, alla dichiarazione di Helsinki e ai suoi successivi emendamenti.
RISULTATI
Dei 65 bambini ricoverati nell’HP Casa Sollievo Bimbi (VIDAS, Milano) nel periodo di osservazione, il 38% (n=25) presentava i criteri di inclusione. L’età media è pari a 19 mesi (3 mesi; 39 mesi); il sesso è per il 60% (n=15) femminile. Il peso medio è pari a 6,41 kg (± 2,10). Il 68% (n=17) del campione è stato ricoverato per abilitazione dei caregiver, il 20% (n=5) per rivalutazione clinico-assistenziale e il 12% (n=3) per accompagnamento nel fine vita. Nella Tabella 1 sono riassunte le caratteristiche demografiche del campione incluso nello studio. (Tabella 1)

I principali bisogni dei minori facenti parte del campione che richiedono interventi assistenziali sono stati riportati nel Grafico 1 e analizzati nei successivi paragrafi. (Grafico 1)
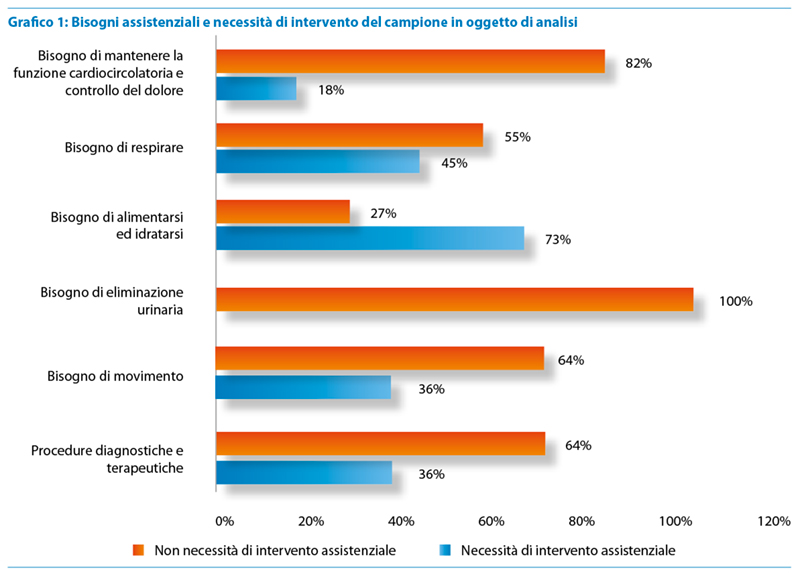
Bisogno di mantenere la funzione cardiocircolatoria e controllo del dolore
Nessuno dei bambini del campione presenta instabilità emodinamica, intesa come la presenza di almeno un farmaco vasoattivo in somministrazione continua per via endovenosa15 e nessun bambino presenta alterazioni significative nel mantenimento della temperatura corporea. L’80% (n=20) del campione non ha in atto alcuna terapia antalgica mentre il 20% (n=5) dei bambini necessita di controllare il dolore per via farmacologica. Per il 20% (n=5) dei bambini è stata avviata una sedazione palliativa nel corso della degenza. In particolare, il 20% (n=1) dei bambini ha ricevuto i farmaci per via sottocutanea, il 40% (n=2) per via endovenosa ed il 40% (n=2) per via enterale/endorettale.
Bisogno di respirare
Il 64% (n=7) dei bambini del campione presenta respiro spontaneo in aria ambiente, il 18% (n=2) necessita di ventilazione meccanica invasiva, il 9% (n=1) utilizza una ventilazione meccanica non invasiva e il 9% (n=1) un’ossigenoterapia ad alti flussi. Il 27% (n=3) dei bambini presenta una cannula tracheostomica come riportato in tabella 2. (Tabella 2)

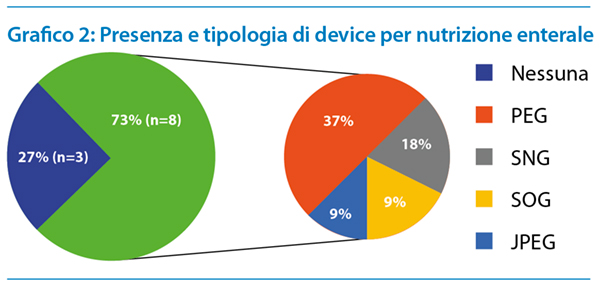
Bisogno di alimentarsi ed idratarsi
I bambini presi in considerazione in questa analisi dei dati si alimentano per il 73% (n= 8) tramite una sonda per l’alimentazione enterale. In particolare il 37% (n=4) è portatore di Gastrostomia Endoscopica Percutanea (PEG), il 18% (n=2) di Sondino Naso Gastrico (SNG), il 9% (n=1) di Sondino Oro Gastrico (SOG) e il 9% (n=1) di JPEG (Gastro-Digiunostomia Endoscopica Percutanea), come riportato nel grafico 2.
Bisogno di movimento
Per quanto riguarda i deficit neuromuscolari correlati alla patologia di base il 18% (n=2) del campione presenta tetraparesi spastica, il 9% (n=1) ipotono assiale e ipertono degli arti, il 9% (n=1) ipotono generalizzato e il restante 64% (n=7) mostra uno sviluppo neuromotorio consono per l’età. Nessun bambino porta ortesi correttive, come riportato nel grafico 3.

Procedure Diagnostiche e Terapeutiche
La via di somministrazione dei farmaci nel 36% (n=4) dei bambini inclusi nel campione è rappresentata dalla via endovenosa. In particolare il 18% (n=2) dei bambini presenta un accesso venoso periferico e il 18% (n=2) un catetere venoso centrale / catetere venoso centrale a posizionamento periferico.
DISCUSSIONE
Negli studi presenti in letteratura i bambini coinvolti nelle attività di KMC o di BW presentano sempre una condizione di stabilità emodinamica15. Eccezione viene fatta per i minori inseriti in un percorso di accompagnamento al fine vita, in cui il bisogno di contatto e prossimità del genitore prevale sul quadro di stabilità emodinamica16. Per questo motivo nel campione in studio sono stati inclusi anche i bambini ricoverati nell’HP Casa Sollievo Bimbi per accompagnamento nell’ultimo tratto di vita.
I bambini portatori di device – anche invasivi – per la respirazione non presentano controindicazioni per il posizionamento in fascia. In letteratura è anche dimostrato che la posizione verticale assunta durante la KMC incrementa la capacità polmonare e muscolare diaframmatica, favorisce l’ossigenazione e la stabilità cardiorespiratoria del bambino. È tuttavia necessario valutare la risposta del piccolo e individuare precocemente il discomfort.
Particolarmente importante risulta il controllo del capo del bambino per prevenire un’eventuale ostruzione delle vie aeree. Per questo motivo l’indicazione è che il caregiver riesca sempre a osservare dall’alto le vie aeree del bambino in modo tale che il capo non risulti mai in flessione. Questo accorgimento è particolarmente importante in caso di bambini con ipotono severo, per cui la posizione migliore risulta quella in cui il genitore non è posto in verticale ma semiseduto con un’inclinazione del tronco a 40° circa.
Il posizionamento in fascia deve essere fatto con l’aiuto di un operatore e il genitore non può essere autonomo nella legatura poiché è necessario che il bambino e il device vengano tenuti fermamente in sede durante l’attività. Va tenuto in considerazione anche che la presenza di un ventilatore fisso limita gli spostamenti, per cui l’attività di KMC deve essere svolta in posizione statica seduta.
Dalla lettura dei dati si evince che il bisogno più comunemente presente nei bambini affetti da condizioni cronico-complesse inguaribili è quello di alimentazione e idratazione. In letteratura è esplicitato che il bambino con SNG o SOG non solo possa essere posto in fascia, ma anche essere alimentato in posizione canguro (frontale o “pancia a pancia”)18.
Di più complessa valutazione invece risulta la gestione del bambino con sonda gastrostomica (PEG o JPEG): non è stato possibile reperire letteratura in merito ma non è tuttavia da escludere la possibilità di porre in fascia il bambino valutando il rischio di sposizionamento, soprattutto in presenza di un dispositivo di recente posizionamento.
Dal punto di vista neuromuscolare per il bambino affetto da tetraparesi non è stata reperita letteratura in merito all’uso dei supporti per il BW o la KMC. In questo caso non è da escludere la possibilità di utilizzo della fascia elastica: non andando a forzare la postura ma lasciando che il bambino assuma la posizione che preferisce sul petto del caregiver e costruendo la legatura attorno al bambino con tecniche specifiche (ad esempio FWCC o Front Wrap Cross Carry o Croce avvolgente davanti).
Per quanto riguarda invece il bambino ipotonico l’uso di sostegni viene consigliato in letteratura anche per favorire l’allattamento19, sempre utilizzando i tre pannelli creati con la fascia per sostenere il rachide e il capo, ponendo attenzione alle vie aeree come enunciato precedentemente.
Un bambino ipotonico può essere posto in fascia in autonomia dal genitore quando molto piccolo utilizzando una mano come sostegno e iniziando la legatura da seduto mantenendo il tronco inclinato di 40°. In caso di bambini più grandi invece è necessario un secondo operatore. Si dimostra importante valutare attentamente l’obiettivo a cui tendere in caso di bambini ipotonici che non possono essere completamente contenuti ai 4 arti, ma che presenterebbero libertà di movimento (anche passivo) degli arti inferiori. In questi casi per interventi atti a promuovere il contatto (anche skin-to-skin) o il contenimento del dolore è possibile optare per un’attività in posizione statica seduta.
Negli studi presi in analisi in materia di KMC non viene esplicitata la presenza o meno di cateteri venosi centrali o periferici. Tuttavia è possibile dedurre che questi siano presenti poiché i bambini inclusi negli studi presentano infusioni in continuo di farmaci endovenosi. Come esplicitato nei paragrafi precedenti la presenza di un device non deve escludere la possibilità di utilizzare supporti per il BW ma è sicuramente necessario valutarne la stabilità e aiutare il genitore durante il posizionamento del bambino.
LIMITI
I dati descritti non sono generalizzabili alla popolazione ma sono finalizzati alla presentazione del progetto. Le indicazioni o controindicazioni specificate non possono essere ritenute esaustive per la valutazione di tutti i bambini che afferiranno in futuro all’HP o che verranno inseriti in un percorso di CPP.
CONCLUSIONI
Dai dati raccolti e dall’analisi della letteratura si evince che tutti i bambini del nostro campione potrebbero essere posti in fascia e non presentano controindicazioni assolute alla pratica del BW.
L’avvio di un percorso di BW nel contesto delle CPP si presenta come fattibile in termini clinici e potrebbe portare, sulla base della letteratura finora reperita, concreti benefici sia al bambino che al nucleo familiare.
Risulta infatti parte integrante della presa in carico globale del bambino favorire il fondamentale bisogno di contatto e vicinanza tra genitore e figlio, incoraggiare l’interazione e la creazione o ripresa di un legame tra genitori e bambini con gravi complessità e difficoltà di comunicazione, incentivare l’allattamento al seno ove possibile e se richiesto dalla madre, sostenere inoltre l’acquisizione o lo sviluppo di competenze di comprensione e risposta ai bisogni del bambino da parte dei caregiver. Non è da sottovalutare inoltre la possibilità di restituire sia al padre che alla madre una relazione con i figli affetti da gravi patologie, anche nei frangenti di accompagnamento al fine vita.
Infine la questione del trasporto sicuro del bambino, preservando la fisiologia di quest’ultimo e del portatore attraverso la promozione di supporti ergonomici, rientra nelle azioni infermieristiche di indirizzo e guida non soltanto nei casi di bambini con bisogni speciali. Considerando tutti i benefici legati all’alto contatto, all’uso delle tecniche di KMC, le scarse controindicazioni e analizzando la tipologia di bambini ricoverati in HP casa Sollievo Bimbi, il BW si configura come un valido strumento da inserire nel percorso di CPP.
Redazione Nurse Times
Fonte: Italian Journal of Nursing (IJN)
Scarica la tua tesi di laurea: tesi.nursetimes.org/index.php














Lascia un commento