Nel corso degli ultimi anni l’elettrofisiologia cardiaca si è fortemente rivoluzionata e con essa i trattamenti delle aritmie si sono notevolmente evoluti con l’applicazione e la messa in atto di nuovi strumenti diagnostico – terapeutici in grado di escludere condizioni clinicamente pericolose.
Tra questi il pacemaker rappresenta senza alcun dubbio un dispositivo cardiaco essenziale ed insostituibile se i farmaci da soli non sono in grado di ridurre o di eliminare l’aritmia.
Approfondiamo le conoscenze in merito agli stimolatori cardiaci con un esperto di cardiologia, il dott. Felice Arcamone, infermiere triagista presso l’ospedale S. Carlo di Potenza.
Dottor Arcamone, iniziamo il nostro viaggio nel mondo dell’elettrofisiologia cardiaca descrivendo innanzitutto che cos’è un pacemaker.
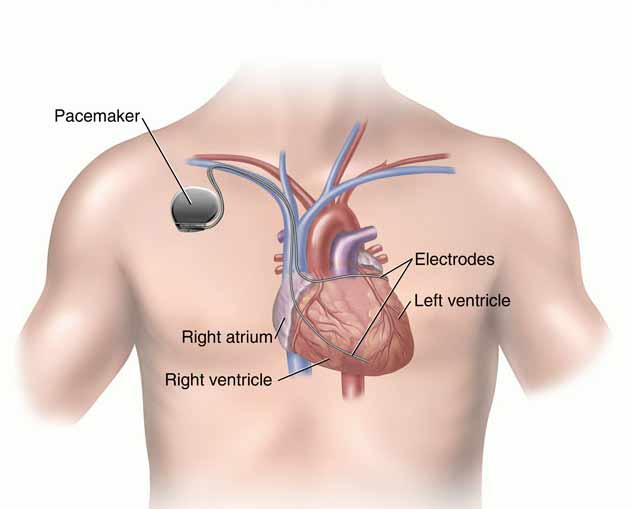
Il pacemaker è costituito da un generatore assemblato ad un microcomputer e ad una batteria capace di riconoscere l’attività elettrica spontanea cardiaca e di emettere un impulso elettrico in grado di determinare una polarizzazione qualora se ne presenti la necessità, e dagli elettrodi flessibili a catetere.
Dove possono essere posizionati gli elettrodi?
Gli elettrodi possono essere introdotti mediante cateteri inseriti in vena femorale, succlavia o giugulare sotto controllo fluoroscopico nel ventricolo destro – in questo caso parliamo di elettrodi endocardici – oppure essere suturati sulla parete esterna del cuore per via transtoracica durante un interveno di chirurgia a cuore aperto – in questo caso stiamo definendo gli elettrodi epicardici-.
Questi ultimi sono sempre temporanei e vengono rimossi attraverso una lieve trazione entro alcuni giorni dall’intervento.
Dove va collocato il generatore? Le batterie come possono essere sostituite?
Il generatore è quasi sempre alloggiato in una tasca sottocutanea nella regione pettorale, sottoclaveare o, talvolta, addominale.
I generatori permanenti sono isolati perchè devono essere protetti dall’umidità e dal calore corporei.
Per quanto riguarda le batterie, oggi sono impiegate quelle al litio che durano fino a 10 anni, mentre altri tipi di batteria sono ricaricabili e se stanno per esaurirsi il generatore viene rimosso e viene collegato uno nuovo agli elettrodi già in sede e impiantato nella tasca sottocutanea già esistente.
La procedura, di solito, è eseguita in anestesia locale.
Quali sono le principali funzioni di un pacemaker?
Il pacemaker è, innanzitutto, in grado di rilevare la presenza di attività elettrica spontanea onde evitare stimolazioni elettriche non necessarie; stimolare la depolarizzazione cardiaca in modo efficace ogni qualvolta sia necessario vicariare quella fisiologica; rispondere ad aumentate richieste metaboliche implementando la funzione cardiaca ed, infine, memorizzare informazioni sull’attività elettrica cardiaca e sul funzionamento stesso del device permettendo una diagnostica.
Quali sono le condizioni cliniche che necessitano di un impianto di pacemaker?
E’ bene in primis precisare che le condizioni cliniche di impianto di pacemaker possono essere suddivise in tre categorie:
- Condizioni che DEVONO essere trattate con il pacemaker;
- Condizioni che POSSONO essere trattate con il pacemaker;
- Condizioni da NON trattare con il pacemaker.
Le condizioni che DEVONO essere necessariamente trattate con l’impianto di un pacemaker sono la sindrome del seno carotideo sintomatica; la SSS (Sick Sinus Sindrome) sintomatica; il blocco atrioventricolare di secondo grado tipo Mobitz avanzato, il blocco atrioventricolare completo.
Le condizioni che POSSONO essere trattate con l’impianto di un pacemaker sono la SSS (Sick Sinus Sindrome) paucisintomatica; i blocchi sopra-hissiani; il blocco atrioventricolare congenito asintomatico con frequenza ventricolare minore di 40 bpm; il blocco atrioventricolare di II grado tipo Wenckebach sintomatico; il blocco atrioventricolare di II grado tipo Mobitz con conduzione 2:1 asintomatico.
Le condizioni che, invece, NON richiedono l’impianto di un pacemaker sono la SSS (Sick Sinus Sindrome) completamente asintomatica; il blocco atrioventricolare di I grado; il blocco atrioventricolare di II grado tipo Wenckebach con episodi notturni senza manifestazioni cliniche.
Esistono diverse tipologie di elettrodi?
Certamente. I pacemaker possono essere forniti di un solo elettrodo, o MONOCAMERALE, o di due elettrodi, o BICAMERALI.
La stimolazione monocamerale può avvenire con l’inserimento dell’elettrocatetere in due punti ben specifici, ovvero in atrio destro per la sola stimolazione atriale utilizzando la normale via di conduzione d’impulso cardiaca, e in ventricolo destro per la sola stimolazione ventricolare.
La stimolazione bicamerale, invece, prevede l’inserzione di due elettrocateteri, uno in atrio destro ed uno in ventricolo destro, entrambi capaci di esprime attività elettrica depolarizzante.
Come si può impostare la funzione di un pacemaker?
La modalità di stimolazione di un pacemaker puo’ essere di due tipi:
- ”A DOMANDA”, ovvero quando l’attività elettrica del pacemaker è richiesta solo se la frequenza spontanea cardiaca scende sotto valori soglia impostati;
- ”RATE RESPONSIVE”, ossia se la stimolazione esterna è capace di adattarsi alle variazioni di richiesta di frequenze variabili.
Tali modalità vengono segnalate da una sigla codificata che può essere composta fino a cinque lettere di cui le prime tre hanno un’importanza fondamentale.
Perchè sono così importanti?
Perchè dato il grado di complessità e l’ampia diffusione dei pacemaker è stato necessario ricorrere ad un codice universale per riferirsi alle funzioni in modo inequivocabile e sicuro che è costituito da 5 lettere:
- la PRIMA LETTERA indica la camera cardiaca stimolata;
- la SECONDA LETTERA rappresenta la camera cardiaca rilevata;
- la TERZA LETTERA rappresenta il modo di risposta del pacemaker.
- Le altre due lettere che compongono il codice hanno la funzione di indicare rispettivamente la programmabilità ed il tipo di stimolazione del pacemaker, ovvero quali sedi Vengono stimolate dal generatore.

Ci possono essere delle complicanze associate all’uso di un pacemaker?
Le complicanze associate all’uso di un pacemaker derivano dalla loro presenza nel corpo e da un cattivo funzionamento: la sua presenza, infatti, può provocare infezioni locali nel punto di inserimento degli elettrodi; emorragia o formazione di ematomi nel punto di inserimento degli elettrodi; emotorace in seguito a perforazione della vena succlavia o dell’arteria mammaria interna; battiti ectopici e tachicardia ventricolari se la parete del ventricolo viene irritata dall’elettrodo endocardico; spostamento o traslocazione dell’elettrodo transvenoso; stimolazione del nervo frenico, del diaframma o della muscolatura scheletrica.
Tra quelle da lei citate esiste una complicanza più frequente e come si può evitare?
Nelle prime ore successive all’inserimento la complicanza più frequente è certamente la dislocazione dell’elettrodo.
Per evitarla ridurre al minimo l’attività dell’assistito aiuta a prevenire questa complicanza immobilizzando l’estremità nella quale è stato introdotto il catetere o istruendo il paziente a ridurre l’attività delle zone corporee coinvolte nell’impianto.
Un pacemaker va controllato? Se sì, dopo quanto tempo dall’impianto?
Il controllo viene effettuato ponendo sul torace, in corrispondenza del generatore, un dispositivo collegato ad un computer che, per mezzo di onde radio e senza produrre alcun dolore, rileva lo stato di funzionamento dello stimolatore, le condizioni di batteria, i parametri memorizzati, la soglia di stimolazione, la rottura degli elettrodi.
La frequenza dei controlli varia in relazione all’età del soggetto, alla patologia, al grado di dipendenza dell’assistito dal pacemaker, alla tipologia di stimolazione e ai precedenti controlli.
Grazie per il suo prezioso chiarimento su uno strumento terapeutico così potente che ci ha illustrato meravigliosamente!
Grazie a voi e un caro saluto ai lettori di Nurse Times!
Anna Arnone
Fonti:
lifeinthefastlane.com
www.hrsonline.org
www.aacn.org














Lascia un commento