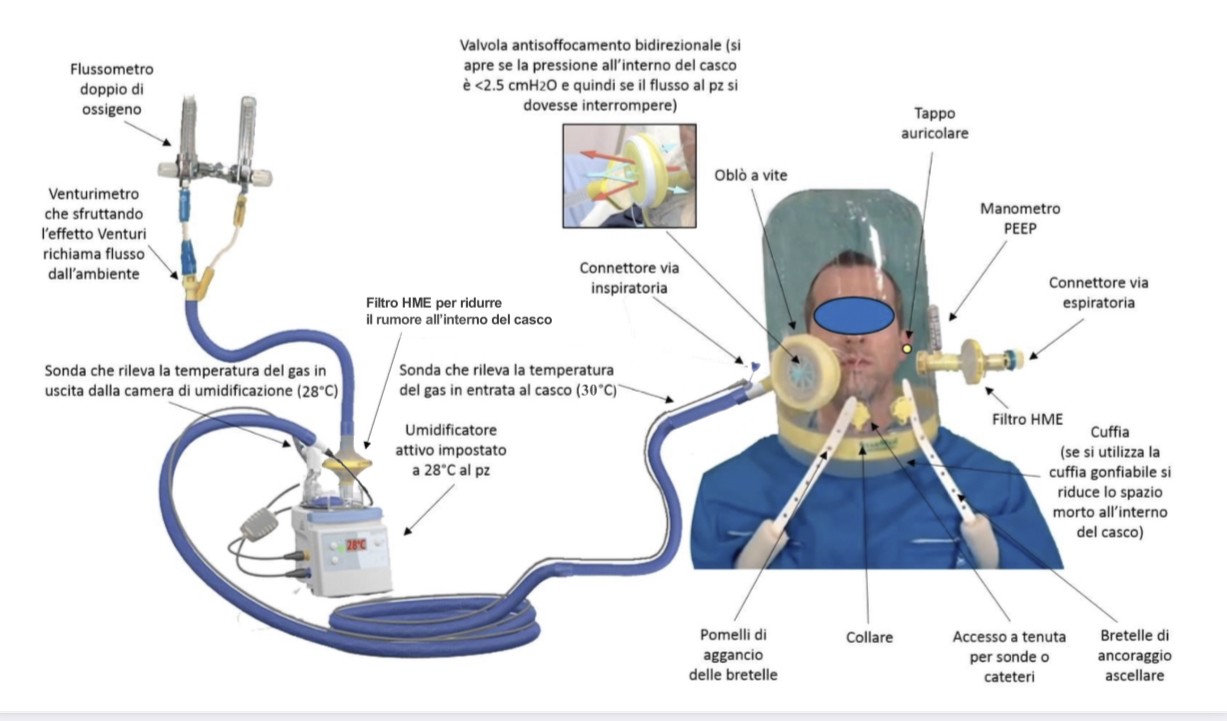
Il casco è formato da un anello rigido che ferma un diaframma di materiale plastico a tenuta sul collo del paziente, da una calotta trasparente e da vie di ingresso e uscita dei gas. Accogliendo completamente la testa, non presenta punti di contatto con la faccia e quindi elimina il rischio di pressioni sul volto e inoltre, essendo un dispositivo sigillato all’altezza del collo isola le vie respiratorie del paziente dal mondo esterno prevenendo in tal modo possibili contagi.
Gli svantaggi sono rappresentati dal possibile rebreathing di CO2 se si adoperano bassi flussi di gestione inferiori a 30 L/m e dal rumore causato dagli alti flussi e dal dispositivo Venturi (venturimetro). Il rumore, all’interno del casco, può raggiungere anche i 90 decibel, ma può essere ridotto con l’utilizzo di tubi con superficie interna liscia, filtri HME (Heath and Moisture Exchangers) e tappi auricolari ottenendo, così, livelli accettabili prossimi a quelli ambientali di 40-60 decibel.
Il flusso è erogato con flussometri o miscelatori aria/ossigeno, pressurizzati a 2 bar, come fornisce qualunque impianto centralizzato a rete o bombola.
La pressione, misurata e monitorata con apposito manometro, si ottiene applicando una valvola PEEP sulla via di uscita del gas. La valvola può essere di due tipi:
• Valvola meccanica costituita da una resistenza a molla.
• Valvola ad acqua in cui la pressione si genera immergendo il tubo espiratorio in un contenitore di acqua e il valore di pressione, che si vuole ottenere, è determinato dalla profondità di immersione del tubo stesso. Se tutto funziona alla perfezione si vedranno fuoriuscire in continuazione, dall’estremità del tubo immerso, delle bolle.
Potremmo, anche, utilizzare ventilatori meccanici come generatori di flusso purché in grado di garantire flussi > 30 L/m evitando, così, l’accumularsi di CO2 all’interno del casco. Per quanto riguarda il sistema di fissaggio, per ridurre/eliminare i decubiti nel cavo ascellare, le parestesie e gli edemi agli arti si può prevedere il fissaggio del casco utilizzando dei contrappesi.
Ultimo aspetto da considerare, non meno importante, è l’umidità e la temperatura all’interno del casco, perché somministrare gas freddi a 10-20°C con umidità allo 0%, come quelli provenienti da sistemi centralizzati o da bombole, significherebbe provocare distress al paziente, per alterazione del trasporto mucociliare, secchezza oculare e irritazione delle mucose (International Consensus Conferences in Intensive Care Medicine, 2000).
E’ bene, quindi, riscaldare ed umidificare i gas con un umidificatore attivo e tubi riscaldati che garantiscano un contenuto di acqua nei gas inspirati di almeno 10 mgH2O/L (American National Standards Institute, 1979) e una temperatura, in prossimità del paziente, di 28°C con un gradiente di -2 rispetto alla temperatura della camera di umidificazione e questo sia per evitare il formarsi di condensa che per discriminare tra la condensa dovuta ad una umidificazione eccessiva e quella determinata da insufficiente wash-out della CO2 espirata.
Il ruolo e l’importanza della gestione infermieristica
L’efficacia della NIV dipende in gran parte dalla tolleranza della interfaccia scelta e quindi dal comfort che riusciamo ad erogare al paziente e dalle competenze ed esperienza del personale infermieristico che deve essere preparato all’utilizzo di queste tecniche ventilatorie. Il monitoraggio del pz con il casco prevede il controllo della saturazione, frequenza cardiaca e respiratoria, pressione arteriosa e del ristagno gastrico.
Il casco, quindi, è un device efficace nell’insufficienza respiratoria acuta, presentando numerosi vantaggi e solo alcuni punti deboli, facilmente eliminabili, relativamente semplice da utilizzare e, aspetto molto importante in questo periodo di epidemia da COVID-19, permette di gestire, dal punto di vista respiratorio, pazienti non particolarmente critici in qualsiasi reparto.
Quindi il casco-CPAP è una opzione valida da consigliare in caso di NIV, perché ben tollerato e, poi, presentando un minor numero di complicanze rispetto ad altri dispositivi, consente di erogare CPAP per un periodo più lungo, aspetto determinante per il successo della metodica.
In figura allestimento del circuito di ventilazione, assemblaggio e posizionamento del casco-CPAP.
da ‘NIV e H-CPAP alleati strategici nella lotta contro COVID-19’
Domenico Dentico & Francesco Ferri; OPI Bari – FiloDiretto Marzo/Giugno 2020
Ultimi articoli pubblicati
- Essere infermieri oggi conviene ancora?
- 2025 l’anno delle promesse: gli infermieri che hanno tenuto in piedi il SSN mentre le riforme restavano sulla carta
- Intervento senza precedenti in Italia al Gaslini di Genova: neurotizzazione corneale salva vista a bimbo di due anni
- Trattamento chirurgico della sindrome del tunnel carpale: vantaggi e limiti delle tecniche endoscopiche rispetto all’approccio tradizionale
- La luce della cura: Francesca Flamminii, esempio di infermieristica e umanità











Lascia un commento