NOVITA’ APPORTATE DALLE NUOVE LINEE GUIDA ERC 2015
È del 15 ottobre la pubblicazione delle nuove linee guida ERC, che saranno oggetto di diversi convegni prossimamente, a Praga il 29-30-31 Ottobre e a Parma il 6-7 Novembre.
Vediamo quali sono i principali cambiamenti apportati rispetto alle precedenti linee guida del 2010.
Per quanto concerne il supporto di base delle funzioni vitali nell’adulto non si riscontrano grosse modifiche rispetto alle precedenti linee guida. La profondità e il ritmo delle compressioni toraciche rimangono invariate, profondità almeno di 5 cm e non oltre 6 cm e frequenza 100-120 compressioni al minuto, con un rapporto tra compressioni-ventilazioni sempre di 30:2.
Si pone maggiore enfasi sull’importanza dell’intervento immediato nei casi in cui la vittima perda coscienza o smetta di respirare normalmente per la riduzione di danni provocati da mancato afflusso di sangue al cervello e sulla riduzione al minimo delle interruzioni delle compressioni toraciche, anche quando queste siano dovute alla necessità di defibrillare. Maggiore enfasi viene posta anche sulla distribuzione nel territorio di DAE, con registrazione degli stessi in un programma di accesso pubblico alla defibrillazione, che può velocizzare i tempi di indirizzo dei soccorritori verso il DAE più vicino. Anche nel caso di ostruzione delle vie aeree da corpo estraneo si provvede dapprima con colpi alla schiena e poi se l’ostruzione persiste con compressioni addominali e nel caso la vittima perda coscienza si comincia l’RCP.
Per quanto riguarda il supporto avanzato delle funzioni vitali, oltre a riaffermare l’importanza del pronto intervento nel paziente in deterioramento, con prevenzione dell’arresto cardiaco intraospedaliero e la minimizzazione delle interruzioni nelle compressioni toraciche durante gli interventi ALS, si pone un maggiore accento sull’importanza dell’impiego di placche autoadesive con minimizzazione delle pause pre shock. Novità è rappresentata dall’accento posto sull’impiego della capnografia, per monitorare l’inserzione del tubo endotracheale, la validità dell’RCP e il ritorno della circolazione spontanea e l’accento sull’ecografia periarresto che può aiutare ad identificare cause reversibili di arresto cardiaco. Non ci sono novità per quanto riguarda l’uso dei farmaci, invece si dà importanza al ruolo svolto da tecniche di supporto extracorporeo nel caso in cui le manovre ALS standard non abbiano effetto.
Cause di arresto cardiaco sono distinguibili in 2 gruppi da 4 elementi:
- 4 HS
- IPOSSIA
- IPO-IPERKALIEMIA
- IPO-IPERTERMIA
- IPOVOLEMIA
- 4 TS
- PNEUMOTORACE
- TAMPONAMENTO CARDIACO
- TROMBOSI
- TOSSICITA’
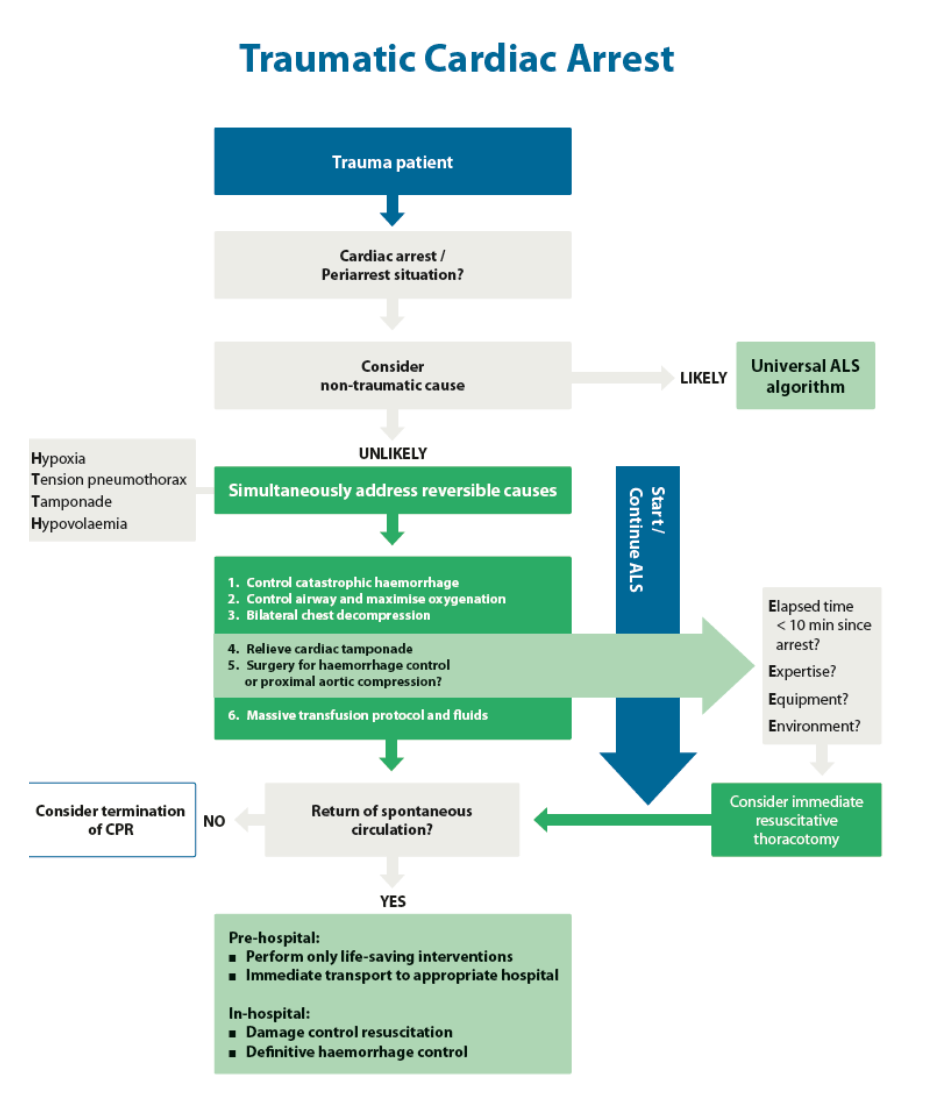
Un nuovo algoritmo è stato introdotto per il trattamento dell’iperkaliemia, così come anche per il trattamento dell’arresto cardiaco traumatico, riportati di seguito.
Per quanto concerne il trattamento dell’anafilassi, trattamento cardine rimane l’utilizzo dell’adrenalina. Per i pazienti ipotermici con segni di stabilità cardiaca si pone l’accento sull’impiego di tecniche poco invasive, tipo coperte termiche, sostituite da tecniche extracorporee nel caso di pazienti instabili. Il trasporto di pazienti con CPR in corso potrebbe essere di beneficio solo nel caso di accesso ospedaliero immediato ai laboratori di angioplastica coronarica percutanea. L’uso di embolectomia chirurgica o meccanica è indicato solo nei casi di diagnosi certa di embolia polmonare.
Un capitolo è dedicato all’RCP in ambienti speciali, in sala operatoria, su aerei, negli incidenti di massa, in luoghi impervi o in montagna, nei campi di gioco. Ruolo centrale assume sempre il pronto intervento e la pronta disponibilità di DAE. I criteri per una RCP prolungata e per il riscaldamento extracorporeo delle vittime di valanghe in arresto cardiaco sono più ristretti. I limiti per il trattamento con supporto extracorporeo delle funzioni vitali sono stati modificati da > 35 minuti di seppellimento a > 60 minuti, da <32°C a <30°C di temperatura centrale della vittima al momento dell’estricazione, da ≤12 mmol/l a ≤8 mmol/l di potassiemia all’ammissione in ospedale, altrimenti vanno impiegate le linee guida standard.
Linee guida vengono anche tracciate inerentemente a categorie di pazienti speciali. Il trattamento cardine dell’asma acuto è rappresentato dai beta 2 agonisti per via inalatoria, per i pazienti obesi vige sempre la rotazione più frequente degli operatori e l’intubazione precoce, per le donne gravide si adopera sempre un’alta qualità dell’RCP, con spostamento dell’utero e parto del feto in caso di mancato ripristino della circolazione spontanea.
Novità assoluta rispetto alle linee guida del 2010 è posta su trattamento post rianimazione, con maggiore ricorso a cateterismo coronarico d’urgenza nel caso di arresti cardiaci extraospedalieri, gestione mirata della temperatura, con temperatura target di 36°, focus sulla riabilitazione post arresto cardiaco.
Nell’ambito del PBLS, i principali punti su cui focalizzare l’attenzione sono la durata della ventilazione di 1 secondo, profondità delle compressioni toraciche di 4cm nel lattante e 5cm nel bambino, la cautela nella somministrazione di fluidi in caso di shock settico, con preferenza di cristalloidi isotonici, utilizzo di lidocaina al posto di amiodarone per il trattamento della fibrillazione ventricolare, prevenzione di febbre e ripristino della normotermia.
Per quanto concerne i neonati la novità principale è data dall’introduzione del termine transizione assistita per porre una distinzione tra rianimazione per supporto alle funzioni vitali e invece un supporto medico per il passaggio del neonato all’ambiente extrauterino. Il clampaggio del funicolo viene ritardato di un minuto dopo l’espulsione completa del neonato, la temperatura standard deve essere mantenuta tra 36.5°e 37.5°e documentata, la ventilazione deve essere cominciata entro un minuto nel caso in cui il neonato non respiri, dapprima con l’impiego di aria o ossigeno a basse concentrazioni per poi arrivare a concentrazioni più elevate. La CPAP in neonati prematuri è da preferire all’intubazione.
Un capitolo è dedicato anche al trattamento delle sindromi coronariche acute, con accento sull’importanza del riconoscimento elettrocardiografico di STEMI da parte di personale non medico, attivazione pre-ospedaliera del laboratorio di emodinamica, somministrazione di fibrinolitico in fase pre-ospedaliera se la strategia di trattamento pianificata è la fibrinolisi, quando i tempi di trasporto sono >30 minuti e trasporto diretto in laboratori per la PCI in aree geografiche dove questi sono presenti, evitando la fibrinolisi pre-ospedaliera. Tutti i pazienti sottoposti a terapia fibrinolitica in un centro senza PCI dovrebbero essere poi sottoposti ad angiografia entro le prime 3-6 ore fino alle 24 successive al trattamento.
Nell’ambito del primo soccorso si rileva la necessità di implementare la formazione, promuovere campagne di salute pubblica ed esercitazioni di primo soccorso. Per quanto concerne l’addestramento sono da preferire, laddove ci siano le risorse economiche, manichini con un grado di realismo fisico maggiore. Si sottolinea la necessità di inglobare nell’addestramento tecnico, anche lo sviluppo delle abilità comunicative e di implementare il cosiddetto debriefing nelle squadre di rianimazione, dando anche largo spazio alle tecnologie che consentano per esempio l’individuazione precoce di un DAE più vicino.
Si riscontra poi una disomogeneità legislativa, culturale, religiosa all’interno della comunità europea nell’ambito delle raccomandazioni etiche concernenti l’RCP, ovvero direttive anticipate, DNAR (non procedere alla rianimazione cardiopolmonare in determinate condizioni), quindi quando non iniziare l’RCP o quando sospenderla.
Obiettivo dunque delle future linee guida sarà quello di coinvolgere più parti nella stesura delle stesse, e quindi sopravvissuti, operatori sanitari, la società nel suo insieme, ponendo l’accento su una maggiore consapevolezza da parte degli operatori sanitari dei principi etici legati all’RCP.
ALESSIA SCHIAVONE
In allegato:
Linee guida ERC 2015 – Riassunto dei principali cambiamenti












Lascia un commento