Riceviamo e pubblichiamo il DOCUMENTO del collegio Ipasvi di Milano – Lodi – Monza e Brianza che illustra il percorso legislativo in atto in Lombardia che si concretizza con l’istituzione dall’infermiere di famiglia con la Legge Regionale n. 23/2015 Art. 10 c.10 (Sistema delle cure primarie). L’evoluzione di questa figura importante per rilanciare tutto il sistema delle cure primarie è stata ampiamente discussa il 5 novembre, presso l’Università Bocconi di Milano, con un convegno dedicato, organizzato dai Collegi IPASVI lombardi: Evoluzione del Sistema Socio Sanitario Lombardo – NUOVO MODELLO DI WELFARE: QUALI PRIORITA’ ASSISTENZIALI E TERRITORIALI?
Ad aprire i lavori il Direttore Generale Sanità Regione Lombardia, dott. Walter Bergamaschi, che ha messo in luce alcuni aspetti della recente legge 23/2015.
Il dott. Bergamaschi affronta il tema della cronicità e le cure primarie: “Sul fronte dell’erogazione si è ragionato in termini di indicazioni di possibili modelli assistenziali del futuro, partendo dal principio che oggi la nostra sfida principale è rappresentata dalla cronicità: solo in Lombardia in 10 anni sono aumentati di 600mila unità (da meno di tre milioni a tre milioni e mezzo) i pazienti riconosciuti come cronici. Non si tratta però di un aumento solo del numero dei cronici, ma anche di un incremento dei pazienti con più patologie croniche contemporaneamente.
Quindi ci si è chiesto: le cure primarie sono la condizione ideale per assistere le persone affette da patologie croniche? La risposta è no, le cure primarie non sono la condizione ideale per assistere le persone affette da patologie croniche, in quanto alcune cronicità trovano il luogo ideale per l’assistenza nell’ambiente ospedaliero, mentre altre sul territorio. Quindi, la chiave non è tanto nel luogo, quanto nel processo di assistenza con cui trattiamo questi pazienti, visto che finora la logica era basata sulla gestione dell’acuto. Al paziente cronico serve altro, non il meccanismo pagamento a prestazione, che genera una sorta di “consumismo sanitario”. È per questo che la presa in carico cambia: si individua una tariffa di presa in carico che non riguarda la singola prestazione ma il percorso del paziente in termini di continuità dell’assistenza e adeguatezza della terapia”.
L’introduzione dell’infermiere di famiglia con lo stanziamento da parte della regione Lombardia di ben 90 milioni di euro.
Bergamaschi è scettico sulla forma strutturata delle AFT o UCCP (riferimento alle Case della Salute toscane); nello spirito della riforma vede meglio una componente organica, con la presa in carico ed i percorsi. Quindi la riforma offre una serie di opportunità, con una visione che può essere sviluppata solo dai professionisti che operano all’interno del sistema.
Si aprono quindi scenari interessanti per gli infermieri, che potranno oggi più che mai individuare e ricoprire aree “scoperte”, acquisendo nuove competenze e nuovi ruoli all’interno di un sistema sanitario che si rimodella in termini di complessità e allocazione delle risorse.
- La riforma contiene una serie di valori : es: il principio di scelta del cittadino; la separazione tra programmazione ed erogazione.
- Le norme contengono degli obiettivi (es: creare le ATS e le ASST) e sono l’incontro tra le culture esistenti (chi vuole rinnovare, chi oppone resistenza al cambiamento).
- La riforma contiene dei “simboli virtuali” (come il DRG, che ha cambiato i comportamenti ma sappiamo che nessun ospedale pubblico è stato finanziato con i DRG’s). Dopo l’emanazione della riforma si aprirà la fase attuativa, e sarà qui che ci sarà spazio per inserire proposte, sperimentazioni, progetti, nuovi ruoli delle professioni. Nulla è ancora deciso.
- La riforma prevede la creazione di 8 ATS, a loro volta suddivise in distretti per consentire ambiti di interlocuzione con i sindaci; il primo problema dell’ATS sarà la regolamentazione dei contratti con i MMG (chi li fa? chi paga i loro stipendi, ecc). Sono poi previste 35 ASST + IRCSS pubblici + ospedale Pini (unica A.O. che non è stata accorpata al territorio). Gli unici accorpamenti previsti sono H Sacco + Fatebenefratelli e O. San Carlo con H S. Paolo. Il grosso accorpamento lo si farà con il personale: il 90% del personale delle ASL passerà alle ASST e si fonderà con quello ospedaliero (es: ASL di Brescia, che ha 1500 dipendenti, trasferirà 1400 operatori alle 3 ASST di Brescia, della Franciacorta e del Garda e 100 all’ATS di Brescia).
- Sono poi previste forme erogative nuove, come la RSA aperta, ossia un erogatore socio-sanitario che si occupa di residenzialità diurna, di assistenza domiciliare e counseling alle famiglie, con un’attenzione all’anziano non autosufficiente e fragile. Quindi il POT, Presidio Ospedaliero Territoriale, dove i posti letto verranno trasformati in ambulatori; i clinici posso restare in sede facendo grandi volumi a bassa complessità, o spostare negli ospedali vicini con meno volumi a elevata complessità clinica. Ancora, sono previsti AFT, UCCP e Casa della Salute, una piattaforma assistenziale che prevede nell’UCCP una medicina di gruppo aperta almeno otto ore al giorno, con personale infermieristico e segreteria. Infine il PreSST, la new entry (ex distretto). Potranno esserci potenziali aree di sovrapposizione tra queste strutture, in quanto sono ancora “scatole vuote”, da riempire con idee, progetti, risorse, capacità imprenditoriali.
- La fase attuativa avrà una lunga durata; nessun processo “di fusione” in sanità è andato a termine prima dei tre anni; una difficoltà ulteriore nell’applicazione della riforma e nell’attuazione del cambiamento è rappresentata dal momento storico di restrizione economica e dall’età media dei dipendenti ASL lombardi, 51 anni (ogni 2 anni l’età media sale di 1 anno).
Demografia ed epidemiologia della popolazione lombarda
La riforma chiede agli operatori di non ragionare più per “silos assistenziali” (luoghi di cura) ma per target assistenziali, ossia il focus è sulle persone che attraversano i setting di cura.
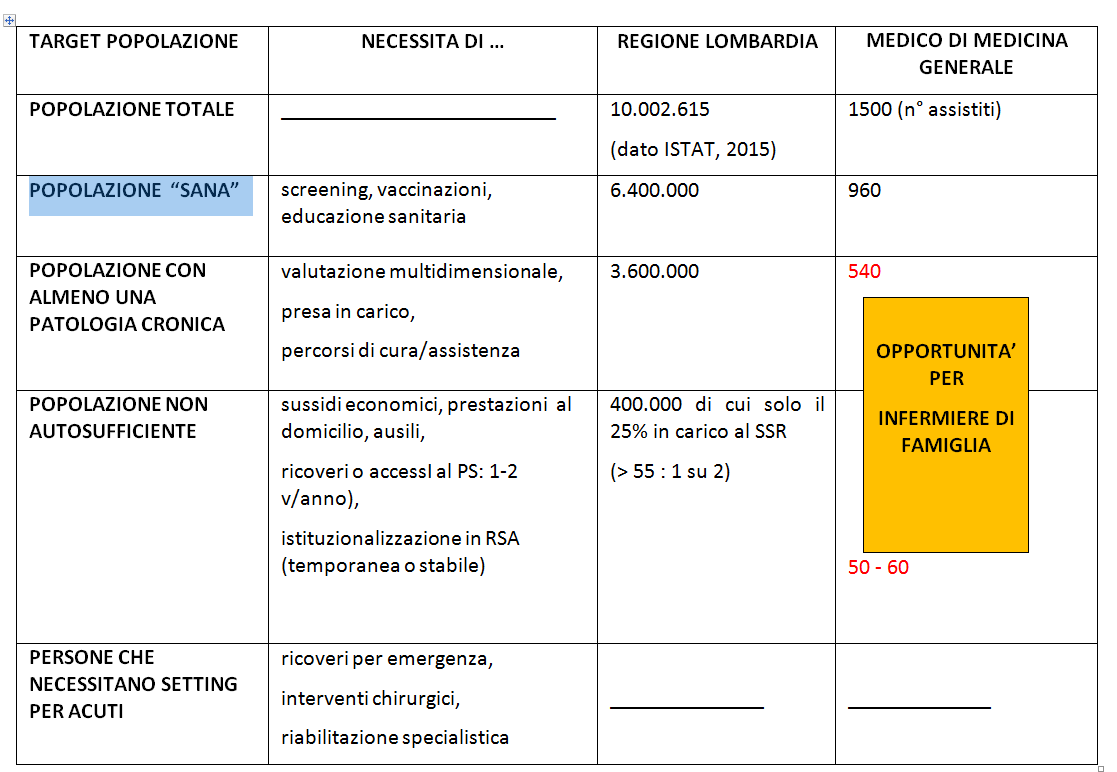
Quindi la riforma è inevitabilmente aperta e indeterminata, e lascia campi di lavoro che andranno popolati. Il cuore della riforma è che la sanità andrà considerata per quattro target assistenziali: sani, cronici (3,6milioni), non autosufficienti (400mila), acuti. Tutte queste quattro categorie attraversano tutti i setting.
In base ai dati demografici ed epidemiologici attualmente disponibili, la situazione in Regione Lombardia è così delineata:
- Popolazione “sana”
- popolazione con almeno una patologia cronica (opportunità per l’infermiere di famiglia)
- popolazione non autosufficiente (opportunità per l’infermiere di famiglia)
- persone che necessitano setting per acuti
Quindi la domanda è quali sono i tassi di copertura con il SSR dei non autosufficienti? Quanti ricorrono al servizio pubblico dei 400.000? Solo il 25% sono in carico al SSR, quindi 300.000 persone sono a casa, non seguiti strutturalmente ma restano a carico dei familiari e quindi arrivano in pronto soccorso con tutti gli intasamenti immaginabili.
Le quattro categorie di utenti sopra delineate (sani, cronici, non autosufficienti, acuti) attraversano tutti i setting. Viene chiesto alle strutture organizzative di essere sempre meno luoghi, e sempre più processi, con precise responsabilità :
- Responsabilità clinica
- Responsabilità sui fattori produttivi (“operation”)
- Responsabilità sull’integrazione multi professionale/multi disciplinare (“transitional care” )
“Tutto ciò che sta in ASST, ossia l’erogazione delle prestazioni, può essere accreditato. Chi gestirà le risorse economiche (ATS) dirà agli erogatori cosa e come fare.
Per la professione infermieristica sarà importante che si definisca dove si collocano i MMG, se saranno soggetti interni al sistema o esterni. La tenuta infermieristica sugli aspetti clinici va enfatizzata, come la responsabilità sui processi, perché altrimenti gli infermieri rischiano di diventare un’appendice del posto letto. Il consiglio è quindi di guardare alla riforma focalizzandosi sulle aree dove l’infermiere possa esprimere aspetti di clinica e di leadership. In effetti, rimane aperta la questione di come gestire un numero sempre più elevato di pazienti affetti da cronicità, una sfida che vede gli infermieri direttamente coinvolti. Paradossalmente, infatti, se fino a poco fa si assisteva a una sorta di corsa all’accaparramento dei pazienti, oggi la questione è come indirizzarli a figure professionali diverse”.
(prof. Mario Del Vecchio, Docente SDA Bocconi, Area Public Management & Policy )
I possibili scenari dell’applicazione della riforma in cui può inserirsi la professione infermieristica con un ruolo innovativo e strategico per il raggiungimento degli obiettivi
La riforma aumenta la competitività tra pubblico e privato: più la prestazione è alta e complessa, più resta al pubblico (es: ATS, prestazione dello specialista psichiatra,ecc).
Viceversa, più ci si sposta nel settore socio sanitario, più sarà affidato al privato. Meglio il pubblico o il privato accreditato per erogare prestazioni nel settore socio-sanitario? Lo si dimostra con i risultati di studi validati. Es: dal punto di vista valoriale l’ADI pubblica è meglio di quella privata, ma nessuno lo ha finora dimostrato economicamente. E’ meglio l’UCCP totalmente pubblica (modello Emilia Romagna) o quella totalmente privata (modello Lombardia)? Pensarsi in un ruolo “privato”, anche se si proviene da una lunga carriera di dipendente pubblico, spesso vuol dire essere maggiormente riconosciuti per il ruolo rivestito e la competenza agita.
L’applicazione della riforma vede la professione infermieristica interrogarsi su nuovi percorsi di carriera da proporre/intraprendere, nuovi scenari da disegnare, sperimentazioni da attuare per dimostrare essere appropriate per la risposta ai bisogni crescenti della cronicità ed economicamente sostenibili o addirittura vantaggiosi.
Esempi:
- Risposta sul territorio ai codici bianchi (attraverso gli ambulatori) o alle richieste di consulenza per monitoraggio parametri, sicurezza ambientale, aderenza alle terapie, stili di vita (tramite centralino telefonico) vs riduzione accessi impropri al Pronto Soccorso o ricoveri ospedalieri inutili
- Riduzione voucher ADI a favore della presa in carico da parte del Servizio dell’Infermiere di famiglia o percorsi condivisi medici/infermieri (CREG, POT)
POSSIBILI SCENARI FUTURI PER GLI INFERMIERI IN LOMBARDIA
SERVIZIO DI INFERMIERE DI FAMIGLIA E DI COMUNITA’, individuati i vari ambiti di competenza:
- Interventi di educazione sanitaria per target di pazienti;
- addestramento uso di ausili, dispositivi, devices,
- monitoraggio e conselling telefonico,
- valutazione, stesura PAI, aderenza alle prescrizioni terapeutiche e farmacologiche, aderenza alle prescrizioni terapeutiche e farmacologiche,
- addestramento care giver,
- sicurezza ambientale e prevenzione cadute,
- monitoraggio e conselling telefonico.
Occorre una capacità dell’organizzazione di modificare i ruoli nelle diverse fasi, a seconda delle fasi di cronicità in cui si trova il paziente.
Aree sperimentali / progetti – gruppi di studio – ruoli:
- INFERMIERE CLINICO : erogatore, effettua le prestazioni; si occupa dei follow up, di percorsi codificati o di gestione di processi di screening.
- INFERMIERE CASE MANAGER: segue un pool di pazienti (es: 400 cronici), si occupa di compliance (terapie, controlli diagnostici, prescrizioni dietetiche, fragilità, ecc) e controllo esiti. Alcuni interventi possono avere un rapporto di 1:1 (controllo prescrizione idrica/alimentare), altri 1: 20 (interventi di educazione sanitaria a pazienti diabetici); occorre costruire le evidenze anche su questi rapporti.
- INFERMIERE CHE GOVERNA IL RECLUTAMENTO DELLA PREVALENZA/RECALL: (es: pazienti da indirizzare alla telesorveglianza, alla chiamata del tele farmaco). L’accresciuta attenzione ad approcci di medicina di iniziativa, richiede di sviluppare nuove logiche e strumenti di reclutamento precoce dei pazienti, di educazione alla compliance alle terapie, (dalla ricerca AIFA – in media per gli “over 75”, su 11 farmaci prescritti la compliance è solo di 6). Maggiore aderenza a una terapia appropriata e più efficacia presa in carico del paziente può rappresentare riduzione dei casi avversi, più gestione delle polipatologie attraverso un riconoscimento precoce delle stesse, riduzione dell’impatto della medicina difensiva e della diagnostica ospedaliera, minore accesso al pronto soccorso, quindi anche un costo sanitario pro-capite più contenuto.
- INFERMIERE CHE GOVERNA UN SETTING ASSISTENZIALE O UNA PIATTAFORMA : governa processi e i fattori produttivi, un luogo fisico, reparto day hospital, blocco operatorio; oppure un POT)
- INFERMIERE CHE GOVERNA UN SETTING FUNZIONALE O CON RESPONSABILITA’ ORGANIZZATIVE (es. governo / direzione di una RSA aperta, con ospiti sia residenti ma anche funzioni di controllo dell’ospite a casa con badante, formazione del personale).
L’infermiere di famiglia può essere dentro ciascuna delle 5 aree funzionali e ruoli descritti. Occorre produrre un sapere per competenze distintive e pubblicare i risultati delle sperimentazioni. Si sottolinea che tutti questi ruoli ipotizzati hanno in comune la medicina di iniziativa. La medicina per la cronicità è una, non può essere più la sommatoria di “specialismi”, l’infermiere può svolgere di famiglia il ruolo di sintetizzatore clinico? Con il combinato disposto di queste innovazioni, si sviluppano molteplici nuovi setting di cura, la maggior parte dei quali hanno una forte impronta assistenziale più che clinica, come tutto il contesto di espansione delle cure primarie. La maggior parte di questi ambiti assistenziali richiede lo sviluppo di una forte funzione di case management, capace di garantire presa in carico e contestuale fluidità nei passaggi da un setting assistenziale all’altro: casa della salute, POT, cure intermedie
L’infermiere di famiglia può essere letto in diversi tra questi 5 ruoli, occorre produrre un sapere distintivo e pubblicare i risultati. Si sottolinea che tutti questi ruoli ipotizzati hanno in comune la medicina di iniziativa.
I dati sul target di utenza sono già noti, attraverso i Servizi di Epidemiologia regionali e aziendali, ma non vengono utilizzati a fini programmatori e per delineare scenari futuri per le professioni. Chi li utilizzerà per primo sarà vincente.
Noi siamo pronti a sperimentare queste nuove aree, per comprendere a livello regionale quale impatto i progetti possano avere e che prospettive possano offrire in termini di salute. È un punto di partenza per un cambiamento concreto, incentrato sui temi dell’integrazione e della multiprofessionalità. Quindi i rappresentanti dei Collegi IPASVI lombardi lanciano la sfida aperta ai nuovi assetti organizzativi -istituzionali – sanitari, per ruoli e nuovi percorsi contendibili, la volontà è di investire su progetti concreti e iniziare una sperimentazione quinquennale che potrà avere una ricaduta su tutto il territorio nazionale.
Giuseppe Papagni
Nurse Times














Lascia un commento