La conoscenza infermieristica per una accurata lettura del tracciato elettrocardiografico è fondamentale al corretto out–come del paziente così come ne è fondamentale l’interpretazione esatta dei segni e sintomi.
La corretta associazione delle due variabili pone l’infermiere ad agire in maniera rapida, decisa ed efficace escludendo problematiche di tipo cardiologico da altre patologie.
Ricordiamo che la diagnosi differenziale è competenza strettamente medica e non infermieristica, ma, un infermiere esperto ed allenato nella lettura di un tracciato può ridurre notevolmente i tempi di intervento sul paziente, allertando il personale medico e adottando procedure e protocolli previsti nell’U.O.
Attraverso un semplice e rapido algoritmo (CRISP) è possibile identificare i ritmi maligni da quelli non maligni e stabilire rapidamente la priorità di intervento sul paziente evitando l’insorgenza di ulteriori complicanze.
Il caso sotto riportato dimostra come da una semplice lettura dell’ECG, l’infermiere avrebbe potuto adottare piani assistenziali diversi da quelli adottati, ed evitare così la morte del paziente e le accuse di negligenza, imperizia ed imprudenza.
Introduzione
La conoscenza dei meccanismi di attivazione e propagazione dell’impulso elettrico cardiaco, rappresenta un elemento fondamentale nell’iter diagnostico di tutta la patologia cardiaca.
Il progresso tecnologico ha consentito di estrarre dal segnale elettrico di superficie, o da quello endocavitario, informazioni di carattere fisiologico e patologico che un tempo sarebbe stato impossibile ottenere.
La registrazione dell’elettrocardiogramma è divenuta, ormai da molti anni, un gesto abituale e routinario che, nella pratica clinica corrente, è parte integrante dell’esame cardiologico. Ne consegue dunque che il medico, così come l’infermiere, debbano acquisire le nozioni indispensabili alla sua comprensione, non potendo ovviamente possedere tutte le conoscenze dello specialista.
L’elettrocardiogramma (ECG) consiste in una rappresentazione grafica delle correnti elettriche generate dal cuore. Recenti studi epidemiologici hanno indicato che più del 50% delle urgenze che giungono in PS sono di natura cardiovascolare. La cardiopatia ischemica è al primo posto, seguita dalle aritmie.
Le aritmie ipercinetiche ventricolari sono le turbe del ritmo più frequenti e sono legate all’ischemia miocardica e alla riperfusione. La tachicardia ventricolare è stata segnalata, in passato, nel 10-40% dei pazienti con IMA, mentre attualmente l’incidenza è compresa tra il 2% ed il 4%.
La fibrillazione ventricolare nel 40-80% dei casi si manifesta senza aritmie premonitrici e la sua incidenza è più elevata nelle prime ore di un IMA (60% entro le prime ventiquattro ore, 80% entro le prime 12 ore). Le tachiaritmie atriali complicano il decorso dell’IMA nel 15-20% dei casi.
In particolare, la fibrillazione atriale (FA) presenta una incidenza pari all’11-18%,questa rappresenta da sola il 60% di tutte le tachiaritmie atriali e viene prevalentemente osservata in pazienti di età avanzata, con storia clinica positiva per insufficienza cardiaca e/o coronaropatia.
La sua comparsa talora rappresenta un epifenomeno di una compromissione funzionale secondaria dell’episodio infartuale, talora essa è stessa causa di deterioramento della contrattilità miocardica2.
Nei pazienti con FA di nuova insorgenza (<48 ore) è possibile tentare una conversione farmacologica anche in Pronto Soccorso avendo effettuato un essenziale inquadramento sia clinico ed ematochimico escludendo uno squilibrio elettrolitico3.
Considerando che il primo operatore ad agire sul paziente, a valutarne segni, sintomi e ad effettuare l’ECG è l’infermiere, è doveroso che esso sappia distinguere uno sovra o sotto slivellamento del tratto ST così come le differenti bradiaritmie e tachiaritmie.
In questi casi le priorità di intervento volgeranno verso l’emergenza o l’urgenza e bisognerà dunque intervenire tempestivamente per migliorare l’out-come del paziente. Riportiamo a seguire il caso di una infermiera che ha eseguito un ECG in paziente con epigastralgia.
Caso clinico
L’evento è accaduto al reparto di medicina interna nel quale è avvenuto il decesso della paziente per IMA. Il tribunale di Ferrara condanna gli imputati, il medico e l’infermiere, fissando una provvisionale complessiva di 95.000 euro.
In particolare X, infermiera, ometteva di allertare il medico di turno sulle condizioni di salute della paziente W, dispnea e gastralgia, somministrandole un farmaco gastroprotettore ed O2 terapia per 10 min. J, medico in servizio nel turno 14,00/20,00 e Y medico in servizio nel turno 20,00/07,00, omettevano di prendere visione dell’elettrocardiogramma effettuato alle ore 17,28 sulla paziente W, il cui esame avrebbe consentito di rilevare un infarto del miocardio in atto e predisporre le terapie necessarie ad evitare il decesso […]. L’infarto della signora W era, quantomeno nel pomeriggio, asintomatico […].
Il tracciato ECG era presente nella cartella della paziente al momento in cui essa venne esaminata dal medico legale, ed esso attestava chiaramente un infarto in atto. Nessun dubbio sulla possibile interpretazione del tracciato […]4.
La responsabilità dell’infermiera X sta nella grave negligenza con cui ha sottovalutato i sintomi riferiti dalla paziente e le sue continue richieste di aiuto, nella non corretta interpretazione dell’ECG, e nel non riferire con esattezza la misura e la intensità delle richieste della paziente al medico.
Algoritmo CRISP (Cardiac Rhythm Identification for Simple People)
Per una facile lettura ed interpretazione dell’ECG, l’infermiere può utilizzare l’algoritmo CRISP: si comincia dal calcolare la frequenza cardiaca, identificare il ritmo e passare agli step successivi5.
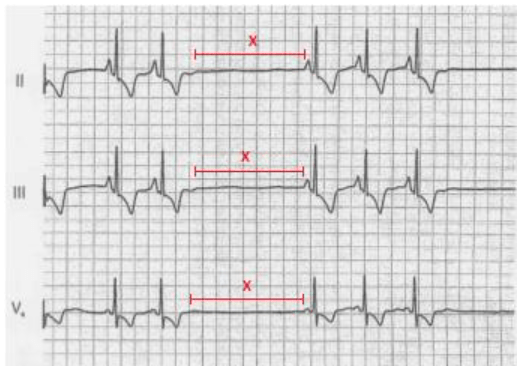
Calcolare ritmo e frequenza: La lettura dell’ECG inizia con il calcolo della frequenza e del ritmo cardiaco. La frequenza in situazioni fisiologiche, a riposo, si aggira tra i 60 e i 100 bpm. Possiamo avere pazienti ritmici o aritmici.
Per calcolare la frequenza cardiaca bisogna contare il numero dei complessi QRS in sei secondi e moltiplicarli per 10. La griglia è calibrata in modo tale che ogni piccolo quadrato equivale a 0.04sec, ogni quadrato grande a 0.2sec, e cinque quadrati grandi a 1sec.
Bradicardia severa: FC < 45 bpm
Bradicardia: FC< 60bpm
Tachicardia: FC > 100bpm
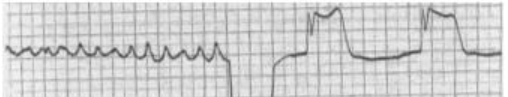
STEP 1: Complesso QRS presente?
NO siamo di fronte a una fibrillazione ventricolare o ad un’asistolia.
Asistolia: è l’interruzione dell’attività elettrica del cuorecon conseguente interruzione della contrattilità delle camere cardiache. A livello cardiografico si evidenzia con un’onda isoelettrica.
Fibrillazione ventricolare: è una aritmia caratterizzata da contrazioni rapide inefficaci ed irregolari dei ventricoli. Ne deriva una severa compromissione della GC tale per cui viene considerata tra le cause principali di arresto cardiaco o di morte improvvisa cardiaca.
SI(QRS presente) si passa allo step 3
STEP 2: Onda P presente?
NO (onda p non presente). Andiamo a descrivere il tipo di QRS e la larghezza. Un QRS normale ha meno di 3 quadrati piccoli di grandezza.
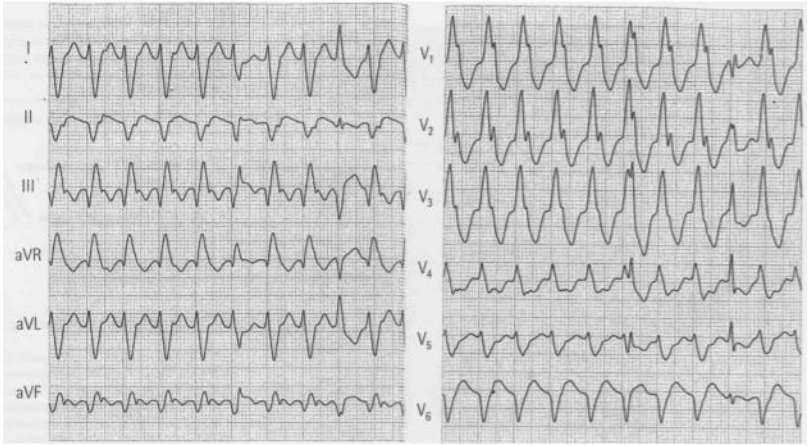
Complesso QRS largo:
Se il complesso QRS è uguale o maggiore di 3 quadrati piccoli, il complesso QRS è considerato largo. L’infermiere deve ora determinare il tipo di ritmo. Uno di questi 3 ritmi può essere presente:
IDIOVENTRICOLARE: FC < 40 bpm
ACCELERATO: FC da 40 bpm a 100 bpm
TACHICARDIA VENTRICOLARE: FC>100 bpm
Complesso QRS stretto:
Se il complesso QRS è stretto (minore di 3 quadrati nel tracciato ECG), può essere presente uno di questi 3 ritmi6:
FIBRILLAZIONE ATRALE gli impulsi sono multipli, caotici, casuali e non è presente l’onda P; attenzione alle FA di nuova insorgenza.
FLUTTER ATRIALE gli impulsi sono circolari intorno all’atrio, questo è caratterizzato da intervalli a dente di sega.
TACHICARDIA SOPRAVENTRICOLARE gli impulsi degli atri ai ventricoli sono interrotti e vi è rientro. Le onde P sono nascoste dai complessi QRS. Il risultato è un complesso QRS rapido > 150 bpm.
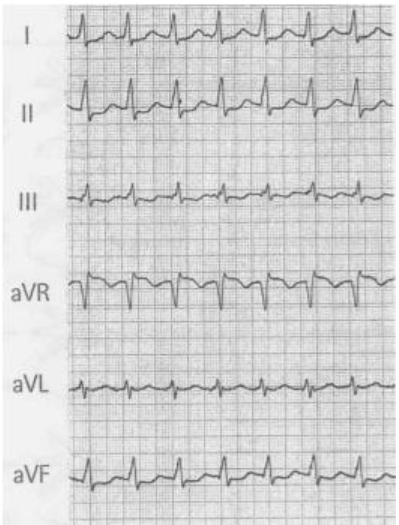
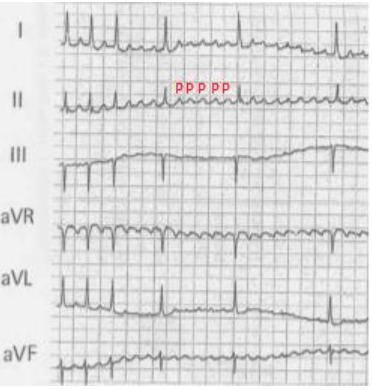
SI (Onda p presente) si passa allo step 3
Step 3:Ogni onda P è seguita dal complesso QRS?
SI (L’intervallo PR in condizioni fisiologiche è < 0.2 sec).
BAV I grado: (o blocco AV di primo grado)vi è un ritardo nella conduzione dell’impulso dall’atrio ai ventricoli, con conseguente prolungamento dell’intervallo PR > 0,2 secondi . Nel blocco AV di primo grado, il complesso QRS segue ogni onda P, e l’intervallo PR rimane costante.
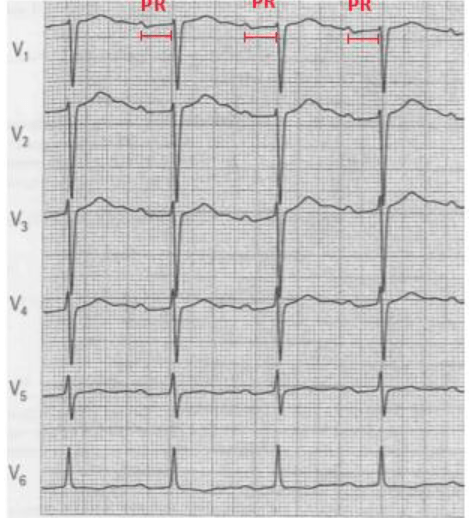
NO (Se sono presenti più onde P rispetto ai complessi QRS vi è un blocco di conduzione).
BAV II grado tipo I: è conosciuto come Mobiz di tipo I o Wenckebach. L’impulso origina nel nodo AV, la conduzione è notevolmente aumentata. Questo tipo si caratterizza per il progressivo allungamento del PR fino a che un’onda P non sarà seguita dal complesso QRS. Dopo la mancanza del complesso QRS riprende una normale conduzione atrioventricolare e la sequenza si ripete.
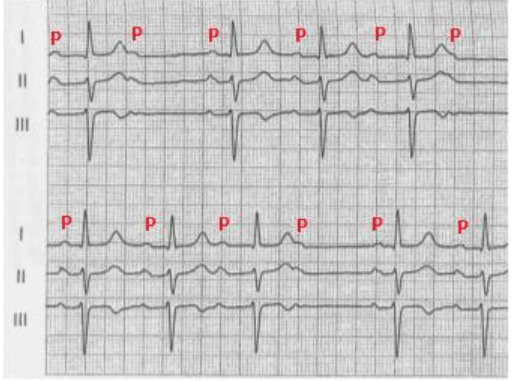
BAV II grado tipo II: noto anche come Mobitz di tipo II o NON Wenckebach, è quasi sempre associato ad un difetto del sistema di conduzione distale, cioè del sistema che comprende i fasci di His e le fibre di Purkinje. Il BAV di tipo II è caratterizzato dal riscontro sull’elettrocardiogramma di superficie di onde P che in modo intermittente ed assolutamente inatteso non sono condotte (non sono seguite da un complesso QRS) e nel contempo non sono precedute da prolungamento dell’intervallo PR.
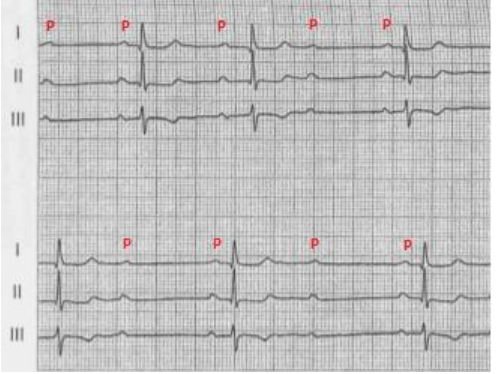
Il BAV di tipo II è considerato più grave in quanto può rapidamente progredire fino ad un completo blocco cardiaco, cioè fino ad un BAV di III grado (o dissociazione atrioventricolare, o BAV totale), in cui atri e ventricoli si contraggono con frequenza propria, in altre parole non vi è comunicazione elettrica tra gli atri e i ventricoli.
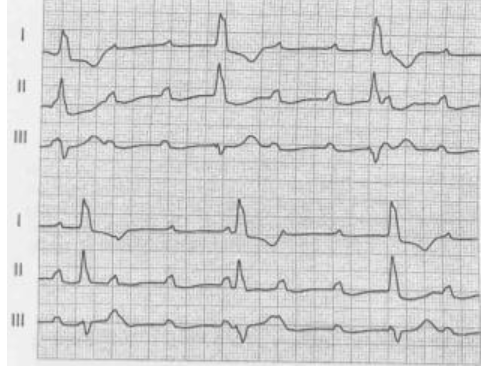
Step 4: valutare il tratto ST (La valutazione del tratto ST ci permette di capire rapidamente se il paziente presenta un IM o una sindrome coronarica acuta).
STEMI: si presenta con un sovraslivellamento del tratto ST in almeno due derivazioni contigue, ≥2 mm negli uomini o ≥ 1,5 mm nelle donne in V2-V3 e / o ≥1 mm in altre derivazioni precordiali contigue o derivazioni periferiche. [21]. Il numero di derivazioni interessate indica l’entità dell’infarto. Maggiore è il numero di derivazioni con sopraslivellamento ST, maggiori saranno le aree di miocardio coinvolte e la gravità dei danni associati.
Se c’è un sopraslivellamento del ST in tutti le derivazioni, tranne a VR, è più probabile che si tratti di una pericardite acuta e non di un infarto acuto.
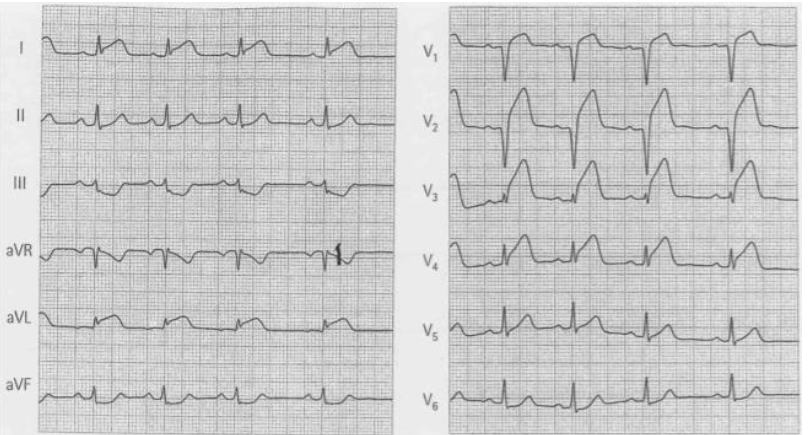
NSTEMI: Il sottoslivellamento del tratto ST in forma acuta è un segno di danno miocardico, così come il sopraslivellamento. In genere è correlato all’occlusione parziale di un’arteria coronarica. Come nel sopraslivellamento, il sottoslivellamento del tratto ST deve essere presente in almeno due derivazioni contigue10. Può essere transitorio (nell’angina pectoris) o persistente.
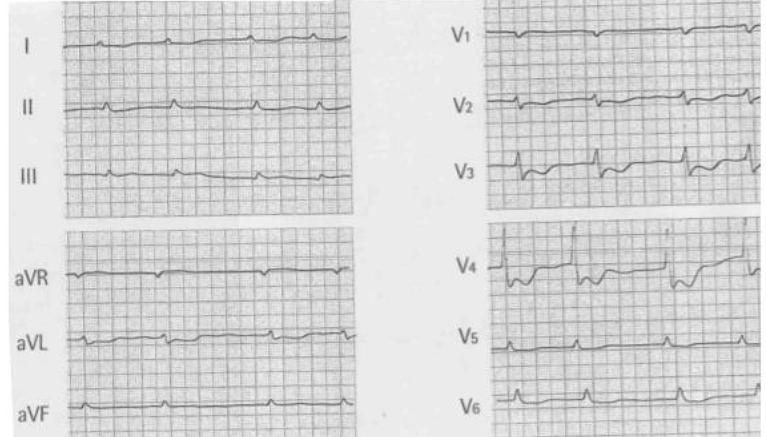
Se nello stesso elettrocardiogramma c’è un sopraslivellamento e un sottoslivellamento del tratto ST in derivazioni opposte, si tratta di un infarto acuto.
Step 5: ulteriori considerazioni sul BBSX (blocco di branca sinistra) di nuova insorgenza e sui BEV (battiti ectopici ventricolari)
BBSX: Quando lo stimolo elettrico dal nodo AV non viene condotto dalla branca sinistra del fascio di His, si produce un blocco di branca sinistro. Questa interruzione dell’impulso deve avvenire prima della suddivisione della branca sinistra nei suoi fascicoli, altrimenti avremmo un blocco fascicolare sinistro. Il BBSX si presenta generalmente con un’onda R larga con incisure nelle derivazioni D1, aVL, V5 e V6.
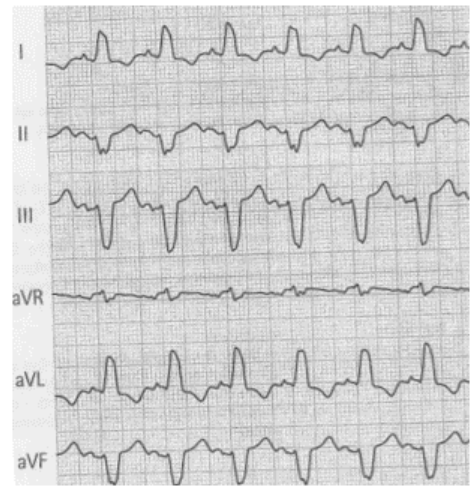
È opportuno verificare se il paziente presenta un BBSX di nuova insorgenza poiché potrebbe mascherare uno STEMI
BEV: Le extrasistoli ventricolari sono stimoli ectopici prodotti nei ventricoli, che generano una depolarizzazione ventricolare prematura. In genere il QRS prematuro è largo con morfologia anormale e non è preceduto dall’onda P12. Possono essere classificate in base alla:
Morfologia:
MONOFOCALE: tutte le extrasistoli hanno la stessa morfologia.
MULTIFOCALI: presenza di extrasistole con diverse morfologie.
Frequenza:
FREQUENTI: 10 o più extrasistole all’ora o 6 extrasistole o più al minuto.
OCCASIONALI: meno di 10 extrasistole all’ora o meno di 5 al minuto.
Periodicità:
ISOLATA: quando non soddisfano alcuna periodicità.
Bigeminismo trigeminismo o quadrigeminismo ventricolare:ogni uno, due o tre QRS di base vi è un’extrasistole ventricolare.
Extrasistoli in coppia:due extrasistoli consecutivi.
È opportuno prestare attenzione alla presenza di più BEV poiché il paziente potrebbe andare incontro ad una TV non sostenuta.
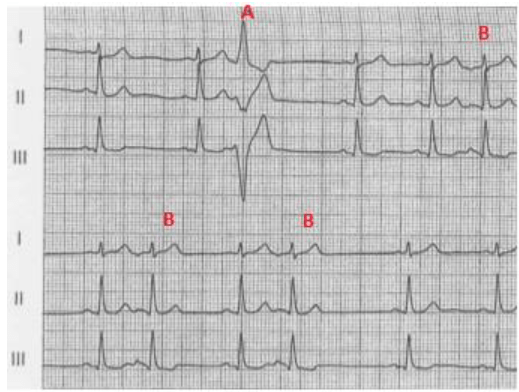
Conclusioni
Analizzando gli elementi caratteristici dell’assenza della colpa generica, vale a dire imperizia, imprudenza e negligenza, l’infermiera non ha considerato adeguatamente l’importanza dell’esecuzione del tracciato.
Qualora si fosse soffermata anche solo per qualche istante nella valutazione del quadro clinico e nella lettura dell’ECG si sarebbe accorta immediatamente che la problematica in atto era principalmente di natura cardiologica e non di natura gastroenterologica.
Con l’abrogazione del mansionario si è giunti al verificarsi di numerosi episodi in cui la decisione di attuare interventi assistenziali passa dal medico all’infermiere varcando a volte il limite tra il lecito e l’“esercizio abusivo di professione” (ex art. 348 c.p.).
A risoluzione di ciò, la professione infermieristica va annoverata tra quelle attività “rischiose” il cui obiettivo primario non è la determinazione della liceità o no di un intervento, ma il reintegro della salute dell’individuo nell’assistere, nel curare e nel prendersi cura della persona purché si agisca con prudenza e ci si astenga da quelle situazioni in cui l’infermiere stesso non sia capace di gestire.
Con richiamo alla legge 42/9913, è dovere generale per l’infermiere curare la propria formazione in via permanente, ed in riferimento all’ECG, l’obiettivo da perseguire, non è fare diagnosi medica, ma riconoscere quei ritmi e quelle situazioni potenzialmente pericolose che richiedano un intervento specialistico d’urgenza.
L’infermiere deve saper leggere un elettrocardiogramma, basti pensare al triagista di un PS che deve attribuire la priorità di una toracoalgia in base al codice colore o al nuovo codice numerico.
Oltre alla raccolta anamnestica alla valutazione dei segni e sintomi del paziente, che siano essi specifici o aspecifici, con il metodo CRISP può valutare l’anormalità di un tracciato ECG ed indirizzare correttamente il paziente verso un intervento medico-infermieristico più rapido e appropriato. Stesso ragionamento deve essere fatto anche nelle altre U.O. La centralità del paziente deve essere sempre messa al primo posto, e per ottenere questo è importantissimo che esso si circondi di personale valido, preparato ed aggiornato, capace di identificare i bisogni dell’assistito e mettere in pratica le corrette pratiche assistenziali volte al miglioramento dell’out-come del paziente stesso.
Fonte: www.medicalive.it

Ultimi articoli pubblicati
- Arco aortico, nuovo intervento endovascolare di elevata complessità eseguito a Modena
- Dissezione aortica acuta di tipo B: intervento con navigazione endovascolare al Policlinico Giaccone di Palermo
- Bimba nata con massa grande quanto la testa sulla fronte: straordinario intervento al Policlinico Gemelli
- Corso Ecm (23 crediti) Fad gratuito per infermieri: “Big data e analisi predittiva”
- Asst Melegnano e Martesana: concorso per 20 posti da infermiere












Lascia un commento