Una delle indicazioni alla tracheostomia è quella di dover creare un accesso diretto alle vie aeree per la rimozione delle secrezioni. Ciò è possibile grazie all’aspirazione tracheobronchiale, procedura invasiva da effettuarsi con attenzione e per cui sono necessarie determinate competenze.
Una delle principali caratteristiche dei pazienti portatori di tracheostomia è il rischio di ritenzione delle proprie secrezioni tracheobronchiali, condizione che può verificarsi per diverse cause. Spesso infatti questi pazienti presentano deficit bulbari, muscolari, alterazioni scheletriche e situazioni patologiche che complicano i normali meccanismi di espulsione delle secrezioni. Inoltre, quando viene confezionata la tracheostomia in un paziente che necessita di ventilazione a lungo termine, si verificano le seguenti situazioni:
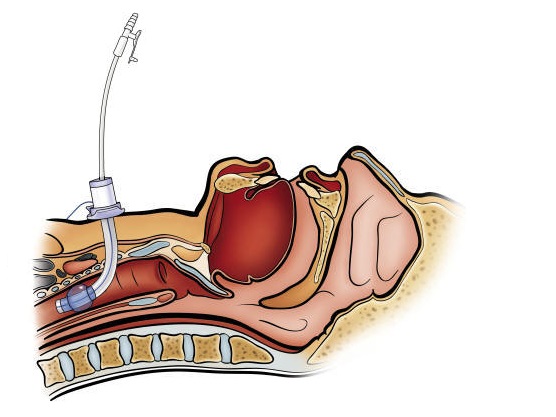
- il meccanismo della clearance mucociliare, con la relativa ascesa delle secrezioni verso l’alto, viene inevitabilmente fermato all’altezza della cuffia (VEDI);
- con la stomia tracheale viene bypassata la glottide, la cui chiusura ed apertura svolgono un ruolo molto importante nel fisiologico meccanismo della tosse. Quest’ultimo, privato della glottide, diviene infatti fortemente menomato o del tutto incapace di spingere le secrezioni all’esterno dell’albero respiratorio;
- vengono escluse le vie aeree superiori, responsabili di gran parte dell’umidificazione e del riscaldamento dei gas inspirati; ciò può dar luogo a secrezioni abbondanti, dense e secche, che inibiscono la normale clearance mucociliare, possono creare problemi respiratori e generare ostruzioni della via aerea artificiale.
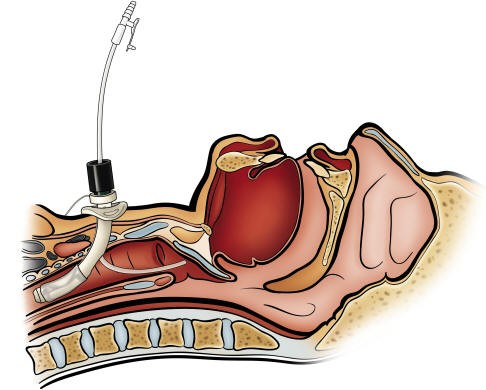
I metodi più importanti per gestire le secrezioni di questi pazienti sono una corretta umidificazione dei gas inspirati (VEDI), un’adeguata idratazione, l’aspirazione tracheobronchiale e la quotidiana mobilizzazione del paziente; quando questi falliscono, possono essere prescritte altre tecniche come l’insufflazione/esufflazione meccanica, l’air stacking con pallone AMBU, il drenaggio posturale, ecc.
L’aspirazione tracheobronchiale è il procedimento che consente la rimozione delle secrezioni presenti nella cannula tracheostomica e/o a valle di essa, col fine di mantenere pervia la via aerea artificiale, di garantire scambi respiratori ottimali e di prevenire il rischio di infezioni favorite dal ristagno di secrezioni. Può essere effettuata con due metodi: sistema aperto o sistema chiuso.
Il sistema aperto va effettuato con tecnica sterile[1] e prevede la disconnessione del paziente dal ventilatore (o comunque l’apertura dall’apposita fessura posta prossimalmente al catheter mount) per l’inserimento del sondino da aspirazione; il sistema chiuso (consigliato in pazienti con una FiO2 elevata, PEEP ed a rischio di collasso alveolare) è invece caratterizzato dall’inserimento nel circuito di una linea di suzione chiusa e sterile, che permette il processo di aspirazione senza disconnettere il paziente o aprire la linea di ventilazione.
Per l’aspirazione tracheobronchiale vengono utilizzati sondini monouso di materiale morbido, flessibile e trasparente, che possono misurare da 12 a 18 CH (Charriere. 3 CH=1mm circa); la misura del catetere da aspirazione deve avere un diametro uguale o inferiore alla metà del diametro interno (ID) della cannula tracheostomica[2]: ciò è importante per evitare un’eccessiva pressione negativa nelle vie aeree e una riduzione importante di O2 (con cali della PO2)[3].
È inoltre consigliato l’utilizzo di sonde che presentino distalmente fori laterali ed un arrotondamento della punta, in modo da ridurre al minimo i traumatismi della mucosa tracheale: in caso di punta non arrotondata e di un’unica apertura distale, oltre al maggiore rischio di trauma da sfregamento, vi è la possibilità che durante la suzione la mucosa venga aspirata nella punta e strappata, quando poi si ritira la sonda.

L’aspirazione tracheobronchiale è una procedura invasiva, fastidiosa, potenzialmente rischiosa per il paziente. Per questo motivo non va eseguita di routine, ma solo nel caso in cui vi sia una reale necessità[4], ovvero quando siano presenti secrezioni all’interno della cannula o dell’albero respiratorio. La decisione di effettuare la procedura va presa solo dopo una valutazione globale ed individuale del paziente che prevede[5]:
- una valutazione visiva. Se c’è alterazione della Frequenza Respiratoria, del ritmo, del tipo di respirazione, se c’è dispnea, agitazione, scialorrea, tachicardia, colorito cianotico della cute, presenza di tosse o un respiro superficiale, secrezioni visibili nella linea di ventilazione;
- una valutazione uditiva. Ascoltando ed auscultando eventuali gorgoglii e/o rumori respiratori prolungati durante gli atti ventilatori, associati alla presenza di tosse e ad alterazioni del ritmo della ventilazione;
- una valutazione tattile. Toccando con il palmo della mano il torace circa 10-15 cm al di sotto dello stoma per sentire eventuali vibrazioni trasmesse dal passaggio dell’aria attraverso le secrezioni.
Nei pazienti ventilati meccanicamente, a questi segni-sintomi possono aggiungersi gli allarmi del ventilatore che si innescano in seguito a variazioni delle pressioni respiratorie o del volume corrente.
Una volta appurata la necessità di un’aspirazione tracheobronchiale, si procede nel seguente modo:
- preparare il materiale necessario: l’aspiratore chirurgico pronto all’uso, i sondini sterili monouso da aspirazione della giusta misura, i dispositivi di protezione (per gli occhi, grembiule, ecc.), della soluzione salina sterile, un contenitore sterile di raccolta qualora sia necessario ottenere un campione di secrezioni da far analizzare, i guanti (in letteratura vi sono controversie per quanto riguarda l’utilizzo di guanti sterili o non sterili, ciò è legato ai protocolli aziendali ed alle politiche locali. L’importante, comunque, è che siano monouso[6]), il pallone autoespandibile e una fonte di O2;
- preparare il paziente, posizionarlo in decubito supino o in posizione semiseduta con il capo lievemente iperesteso e le mani lungo i fianchi (o comunque posizionate in modo da non intralciare le azioni dell’infermiere);
- tutti i pazienti con una cannula fenestrata devono avere in situ una controcannula non fenestrata per poter essere aspirati, se necessario questa va sostituita[7] (VEDI);

Cosa si rischia ad effettuare un’aspirazione tracheobronchiale con una cannula fenestrata e con la controcannula fenestrata in situ. Fonte immagine: www.aic.cuhk.edu.hk - lavarsi le mani, indossare i DPI;
- selezionare la corretta pressione di aspirazione: secondo alcune evidenze[8] questa non dovrebbe mai superare i 150 mmHg in quanto pressioni maggiori possono causare ipossia, danni e atelectasie. Altre evidenze raccomandano invece una pressione al di sotto di 120 mmHg nell’adulto, che si può oltrepassare fino ad arrivare ad un massimo di 200 mmHg (26.7 kPa), solo se necessario[9];
- qualora sia in grado di farlo, incoraggiare il paziente ad effettuare dei respiri profondi e, se le sue condizioni lo richiedono (previa prescrizione), preossigenarlo[10] per almeno un minuto prima della manovra. Ciò riduce i rischi di ipossia, di collasso alveolare e di alterazioni emodinamiche durante l’aspirazione;
- indossare i guanti;
- aprire la confezione del sondino (sterile) evitando contaminazioni;
- connetterlo alla valvola di aspirazione e sfilarlo dalla confezione solo pochi istanti prima della sua introduzione nella cannula (diminuisce le probabilità di contaminazione);
- introdurre il catetere nella cannula con la mano dominante cercando di mantenere l’asepsi, previa disconnessione del circuito di ventilazione/ossigenazione, oppure inserendolo nell’apposita apertura del catether mount (è consigliato, qualora sia possibile, effettuare la procedura senza disconnettere il paziente dal ventilatore[11]);
- azionare la suzione solo alla fine dell’introduzione, ritirando il catetere con movimenti rotatori e avvolgendolo intorno alla mano dominante, completando la procedura in massimo 10-15 secondi[12] (il vuoto applicato per troppo tempo aumenta il rischio di lesioni tracheali, diminuisce la PO2, aumenta il rischio di stimolazione vagale e collasso alveolare);
- sfilare i guanti in modo da avvolgere all’interno di quello della mano dominante il sondino utilizzato ed eliminarli insieme al sondino stesso (riduce il rischio di contaminazione);
- riconnettere il paziente al circuito di ventilazione/ossigenazione e, se le sue condizioni lo consentono/richiedono, iperossigenarlo;
- lavare il circuito dell’aspiratore attraverso la suzione di una soluzione salina, acqua sterile o altre soluzioni (solo se indicate dal produttore del presidio);
- spegnere il sistema di aspirazione;
- rivalutare le condizioni del paziente osservando la respirazione, la sua sincronia col respiratore, il colore della cute e valutando i parametri vitali. Lasciarlo poi riposare qualche minuto e se necessario ripetere la manovra (con un nuovo sondino sterile);
- eliminare il materiale utilizzato, risistemare il paziente in una posizione comoda e confortevole, lavarsi le mani;
- osservare, scrivere e riferire la quantità, il colore, l’odore e la consistenza delle secrezioni. Un escreato normale è trasparente e non maleodorante; se giallo-verde e dall’odore pungente segnala una probabile infezione; se ematico (qualche traccia è normale) potrebbe segnalare lesioni, emorragie, ecc.
Durante e dopo l’aspirazione tracheobronchiale è opportuno osservare attentamente il paziente[13], monitorare i suoi parametri vitali ed avere a portata di mano tutto il necessario per la ventilazione di emergenza, in quanto la procedura può avere delle complicanze importanti come ipossia (durante il procedimento oltre alle secrezioni viene aspirato O2), collasso alveolare, trauma tracheobronchiale, infezioni ed instabilità emodinamica (per stimolazione delle terminazioni vagali con conseguente bradiaritmia e ipotensione).
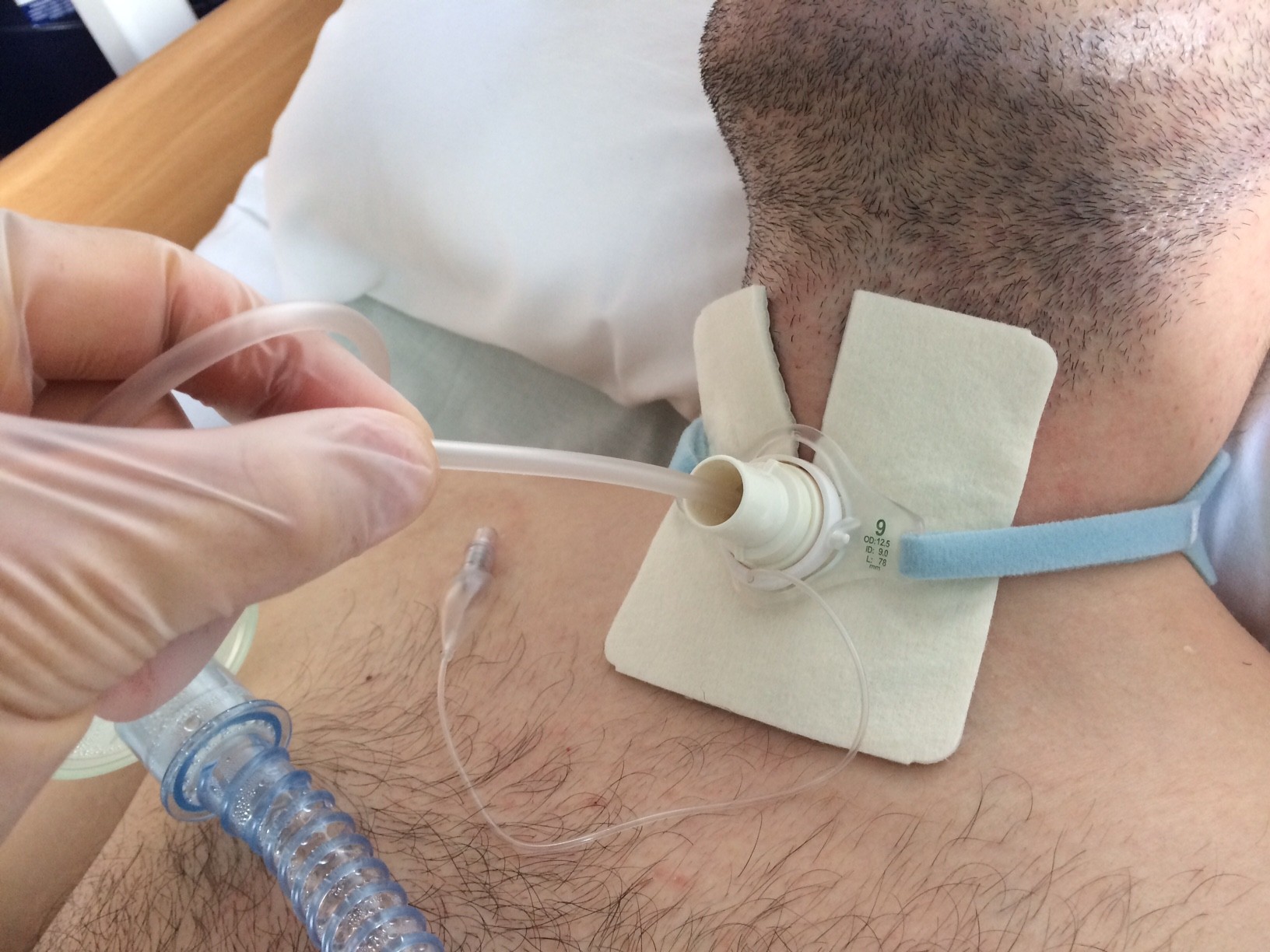
Per quanto riguarda la lunghezza della porzione di sondino da inserire nella cannula nel paziente adulto, vi sono ancora poche evidenze scientifiche in grado di chiarire la questione: si parla di aspirazione profonda quando viene inserito il catetere fino a superare l’apertura distale della cannula, mentre invece viene chiamata aspirazione superficiale quella che si limita ad aspirare le secrezioni all’interno della cannula o poco oltre la sua apertura distale. Nonostante le poche evidenze scientifiche in grado di fare luce sulla questione, di sicuro i vari studi non hanno mostrato particolari vantaggi dell’aspirazione profonda rispetto a quella superficiale. Quella profonda è infatti sicuramente associata a maggiori rischi: oltre ai traumatismi della mucosa (diretti e/o causati dal vuoto applicato) può dare luogo a crisi di tosse, infiammazioni, produzione di ulteriori secrezioni, petecchie emorragiche, emorragie, edemi, crisi vagali e può favorire le infezioni. Higgins afferma che il procedimento di aspirazione dovrebbe essere effettuato senza arrivare a toccare la carena tracheale, evento che oltre a stimolare la tosse potrebbe dare luogo a irritazioni, infiammazioni, sanguinamento e lesioni[14].
Una puntualizzazione a parte va effettuata per quanto riguarda la broncoinstillazione prima della procedura di aspirazione: questa pratica, che prevede l’instillazione di soluzione fisiologica in trachea (2-10 ml) prima della procedura di aspirazione (è convinzione di molti addetti ai lavori che ciò dislochi le secrezioni, ne aumenti il volume, ne renda più semplice l’aspirazione, che stimoli la tosse e lubrifichi il tubo endotracheale) non è supportata da prove scientifiche. Anzi, viene sconsigliata[15] in quanto sembra influire negativamente sulla SpO2, rischia di causare crisi di tosse e broncospasmo, aumenta il rischio di infezioni (la procedura rischia di dislocare colonie di germi che possono così trasferirsi nelle vie aeree inferiori). Nei pazienti trachestomizzati, gli unici comprovati metodi per fronteggiare secrezioni dense e tappi di muco sono l’idratazione, un’adeguata umidificazione dei gas insufflati/inspirati, l’uso di agenti mucolitici (se prescritti) e la mobilizzazione del paziente[16].
[1] Thompson L., Suctioning Adults with an Artificial Airway, p. 3; American Association for Respiratory Care, Endotracheal Suctioning of Mechanically Ventilated Patients With Artificial Airways 2010, p. 759.
[2] American Association for Respiratory Care, Endotracheal Suctioning of Mechanically Ventilated Patients With Artificial Airways 2010, p. 761; Higgins D., Tracheostomy care. Part 1 – using suction to remove respiratory secretions via a tracheostomy tube, pp. 16-17.
[3] Thompson L., Suctioning Adults with an Artificial Airway, p. 3.
[4] Dhand R., Care of the chronic tracheostomy, p. 997; American Association for Respiratory Care, Endotracheal Suctioning of Mechanically Ventilated Patients With Artificial Airways 2010, p. 761; Thompson L., Suctioning Adults with an Artificial Airway, p. 5.
[5] Higgins D., Basic nursing principles of caring for patients with a tracheostomy, p. 14.
[6] Higgins D., Tracheostomy care. Part 1 – using suction to remove respiratory secretions via a tracheostomy tube, pp. 16-17; Tablan O.C. et al., Guidelines for preventing Health-Care-Associated Pneumonia, 2003, p. 63.
[7] NHS QIS, Best Practice Statement – Caring for the Patient With a Tracheostomy, p. 15.
[8] American Association for Respiratory Care, Endotracheal Suctioning of Mechanically Ventilated Patients With Artificial Airways 2010, p. 759.
[9] NHS QIS, Best Practice Statement – Caring for the Patient With a Tracheostomy, pp. 14-15.
[10] American Association for Respiratory Care, Endotracheal Suctioning of Mechanically Ventilated Patients With Artificial Airways 2010, p. 759; Higgins D., Tracheostomy care. Part 1 – using suction to remove respiratory secretions via a tracheostomy tube, pp. 16-17; Thompson L., Suctioning Adults with an Artificial Airway, p. 3.
[11] American Association for Respiratory Care, Endotracheal Suctioning of Mechanically Ventilated Patients With Artificial Airways 2010, p. 761.
[12] American Association for Respiratory Care, Endotracheal Suctioning of Mechanically Ventilated Patients With Artificial Airways 2010, p. 759; NHS QIS, Best Practice Statement – Caring for the Patient With a Tracheostomy, pp. 14-15; Thompson L., Suctioning Adults with an Artificial Airway; Higgins D., Tracheostomy care. Part 1 – using suction to remove respiratory secretions via a tracheostomy tube, pp. 16-17.
[13] Higgins D., Tracheostomy care. Part 1 – using suction to remove respiratory secretions via a tracheostomy tube, pp. 16-17.
[14] Higgins D., Tracheostomy care. Part 1 – using suction to remove respiratory secretions via a tracheostomy tube, pp. 16-17.
[15] American Association for Respiratory Care, Endotracheal Suctioning of Mechanically Ventilated Patients With Artificial Airways 2010, p. 759.
[16] Halm M.A. et al., Instilling Normal Saline With Suctioning: Beneficial Technique or Potentially Harmful Sacred Cow?, pp. 469-472.
Articoli correlati:
Tracheostomia e Cannule tracheostomiche: gestione infermieristica
Caregiver familiari, questi sconosciuti…
Ventilazione meccanica invasiva: umidificazione attiva o passiva?
Ventilazione meccanica invasiva: come comunicare col paziente?
Pallone ambu e vie aeree avanzate












Lascia un commento