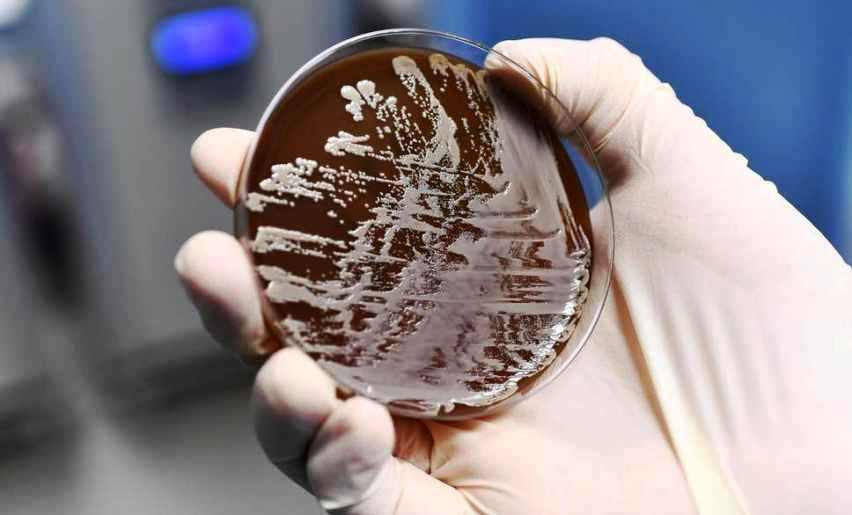
Il batterio in questione è il New Delhi metallo beta-lattamasi (Ndm), isolato per la prima volta nel 2009 in un paziente svedese tornato da poco tempo dall’India (da qui il nome)
A preoccupare è il fatto che questo batterio ha sviluppato una forte resistenza agli antibiotici e quindi potenzialmente letale. Il New Delhi non è un nuovo batterio, ma una variante Genetica delle enterobactetiacea ed in particolare della Klebsiella pneumonia. È solo un ceppo diverso, con geni di resistenza un pò diversi dalle altre klebsielle (ce ne sono di vari tipi). È già stato riscontrato anche in altre parti d’Italia, ma in casi sporadici. In Toscana c’è stata una maggiore concentrazione, una circolazione maggiore.
Secondo quanto riportato dalla Regione in una conferenza stampa, sarebbero 64 i casi di infezione accertati da fine 2018 ad oggi, una situazione anomala e da tenere costantemente monitorata ma per cui non è stato lanciato ancora un vero e proprio allarme.
Le Asl stanno studiando caso per caso. Per cui, anche se le persone infettate sono 64, i casi attenzionati sono 44. Di queste 44 persone, 17 appunto sono decedute. Si tratta di una percentuale vicina al 40%.
Chi rischia di più sono i pazienti ospedalieri particolarmente fragili: persone anziane, immunodepressi e chi soffre già di patologie pregresse. Gli altri, anche se vi entrano in contatto, possono convivere con il batterio che vive nella flora intestinale e che, nella maggioranza dei casi, non è pericoloso.
Ed essere colpita dal problema è soprattutto la Toscana Nord ovest quindi in particolare la provincia di Massa, Livorno e Pisa.
Dalla regione fanno sapere che “abbiamo però uno dato aggiornato per quanto riguarda il Cisanello di Pisa, l’ospedale che concentra il maggior numero di casi di infezione: nell’ultimo monitoraggio, su 31 casi di infezione (quindi dato ad oggi), si registravano 10 casi di mortalità, pari al 32%”“.
L’assessore alla Salute Stefania Saccardi ha dichiarato che vi è la massima attenzione e invita ad evitare allarmismi. Quindi cautela massima nel comunicare il numero dei decessi che è dovuta alle condizioni generali di questi pazienti: non è detto che la causa della morte sia stata necessariamente il batterio New Delhi, le cause possono essere altre, oppure il batterio può essere una concausa. Il dato netto di causa-effetto sarà disponibile solo dopo una attenta analisi e valutazione.
I batteri resistenti agli antibiotici, infatti, secondo le stime, mieteranno moltissime vittime nei prossimi anni a livello mondiale .
Dalla settimana prossima, la Regione darà comunque costante comunicazione dei dati attraverso un monitoraggio continuo dei numero di portatori del batterio, degli infetti e dei decessi, presidio per presidio, in tempo reale, allo scopo anche di contribuire ad una corretta informazione tesa in particolare a rassicurare e ad adottare le misure di prevenzione, ovvero ridurre l’utilizzo non corretto di antibiotici.
In questi mesi la Regione Toscana è stata in costante contatto con il Ministero della salute e l’Istituto superiore di sanità, e il tema è stato oggetto di confronto all’interno del Tavolo regionale relativo al Piano Nazionale di Contrasto dell’Antimicrobico-Resistenza (PNCAR), a partire da marzo 2019. E’ stata poi costituita una Unità di crisi regionale, tuttora attiva, della quale fanno parte professionisti esperti in materia di infezioni correlate all’assistenza nelle diverse discipline coinvolte.
Il direttore del reparto di malattie infettive dell’ospedale di Arezzo Danilo Tacconi, membro dell’unità di crisi, spiega che chi arriva con febbre, infezioni cutanee, renali o altri sintomi vengono somministrati cocktail di vari antibiotici: alcuni non più utilizzati in Italia e di cui tutte le Asl toscane si sono dotate, rifornendosi all’estero.
Precauzione per evitare il diffondersi delle infezioni per il personale sanitario
La trasmissione della flora batterica per contatto
Le mani del personale ospedaliero svolgono un ruolo centrale nella trasmissione delle infezioni: moltissimi microrganismi sono in grado di colonizzare temporaneamente o stabilmente le mani. Poiché la cute disperde quotidianamente circa un milione di squame, non è sorprendente che gli indumenti del paziente, la biancheria del letto, gli arredi vicino al letto e altri oggetti nelle immediate vicinanze del paziente vengano contaminati dalla sua flora.
La contaminazione è causata soprattutto da microrganismi resistenti all’essiccazione, quali stafilococchi e enterococchi. La contaminazione delle superfici di oggetti è stata rilevata anche a livello dei lavandini, dove è favorita dalla presenza di un ambiente umido. Le impugnature dei rubinetti sono più soggette a contaminazione e devono essere controllate maggiormente delle altre parti dei sanitari.
I batteri delle mani possono essere suddivisi in due categorie: residenti o transitori.
La flora residente è formata da microrganismi residenti sotto le cellule superficiali dello strato corneo e reperibili anche sulla superficie cutanea. Lo Staphylococcus epidermidis è la specie dominante. Tra gli altri batteri residenti ricordiamo lo Staphylococcus hominis e altri stafilococchi coagulasi negativi, i batteri corineformi (propionibacteria, corynebacteria, batteri epidermici e micrococchi).
Tra i funghi, il genere più diffuso della flora cutanea residente è il Pityrosporum (Malassezia). La flora residente ha due principali funzioni protettive: antagonismo microbico e competizione per le sostanze nutrienti nell’ecosistema. In generale, è meno probabile che la flora residente si associ a infezioni ma può provocare infezioni in cavità sterili del corpo, negli occhi o su cute non intatta.
La flora transitoria, che colonizza gli strati superficiali della cute, è più facile da eliminare con i lavaggi delle mani di routine. I microrganismi transitori solitamente non si moltiplicano sulla cute, ma sopravvivono e si moltiplicano sporadicamente sulla superficie cutanea. Vengono spesso contratti dal personale ospedaliero tramite contatto diretto con i pazienti o con superfici ambientali contaminate in prossimità dei pazienti e sono i microrganismi più spesso associati alle infezioni correlate all’assistenza sanitaria (ICA).
Alcuni tipi di contatto sono più spesso associati a livelli superiori di contaminazione batterica delle mani del personale, ad esempio durante l’assistenza neonatale di routine: secrezioni respiratorie, cambio dei pannolini e contatto diretto con la cute. La trasmissibilità della flora transitoria dipende dalle specie presenti, dal numero di microrganismi sulla superficie e dall’umidità della cute.
La trasmissione di microrganismi potenzialmente patogeni da un paziente all’altro tramite le mani degli operatori sanitari richiede cinque elementi sequenziali:
- I microrganismi sono presenti sulla cute del paziente o sono stati disseminati sulle superfici inanimate nelle immediate vicinanze del paziente;
- I microrganismi devono essere trasferiti sulle mani del personale sanitario;
- I microrganismi devono essere in grado di sopravvivere almeno diversi minuti sulle mani degli operatori sanitari;
- Il lavaggio o l’antisepsi delle mani del personale sanitario devono essere inadeguati o interamente mancanti, oppure l’agente utilizzato per tale igiene è inappropriato;
- La mano o le mani contaminate devono entrare a contatto diretto con un altro paziente o con un oggetto inanimato che a sua volta verrà a contatto diretto con il paziente.
Gli agenti potenzialmente patogeni correlati all’assistenza sanitaria possono derivare non solo da ferite infette o drenanti, ma anche da aree spesso colonizzate della normale cute intatta dei pazienti.
Le aree perineale o inguinale tendono a essere colonizzate in modo più massiccio, ma anche ascelle, tronco e arti superiori, mani incluse, sono frequentemente colonizzate.
I pazienti diabetici o sottoposti a dialisi per insufficienza renale cronica e quelli affetti da dermatiti croniche sono particolarmente soggetti alla colonizzazione di aree di cute intatta da parte di Staphylococcus aureus.
Poiché ogni giorno dalla cute normale si staccano circa 106 squame contenenti microrganismi vitali, non sorprende che pigiami e camici, lenzuola, arredi e altri oggetti nelle immediate vicinanze dei pazienti si contaminino con la flora dei pazienti stessi.
Tale contaminazione è probabilmente dovuta a stafilococchi o enterococchi, più resistenti all’essiccazione. È stata rilevata anche la contaminazione inanimata sulle superfici dei lavabi utilizzati per il lavaggio delle mani nei reparti e molti dei microrganismi isolati sono risultati stafilococchi.
Le aree maggiormente interessate erano le manopole dei rubinetti, con valori che superavano gli standard di riferimento rispetto alle restanti parti del dispositivo. Questo studio enfatizza la potenziale importanza della contaminazione ambientale sulla contaminazione microbica crociata e sulla diffusione dei patogeni.
Degli studi effettuati hanno evidenziato la contaminazione delle mani del personale sanitario prima e dopo il contatto diretto con il paziente, la medicazione di ferite, la gestione di cateteri intravascolari, l’assistenza respiratoria o la manipolazione delle secrezioni dei pazienti.
L’utilizzo di piastre di Agar per impressione dei polpastrelli di mani sottoposte a una corretta procedura di igiene delle mani e di mani sottoposte a una procedura non corretta mostrano che il numero di batteri recuperato sulla punta delle dita varia da 0 a 300 Unità Formanti Colonie (UFC).
Il contatto diretto con il paziente e l’assistenza respiratoria sono risultate le attività che provocavano la più elevata contaminazione delle dita degli operatori. I bacilli Gram-negativi rappresentavano il 15% degli isolati; lo S. aureus l’11%.
È importante notare come in questo studio la durata dell’attività sanitaria sia strettamente correlata al livello di contaminazione batterica delle mani degli operatori sanitari.
Le regole generali per una corretta igiene delle mani prevedono di:
- Rimuovere anelli, bracciali e orologi, che non devono quindi essere indossati durante l’attività lavorativa
- Rimboccare le maniche al gomito se necessario
- Tenere le unghie corte e ben curate
- Evitare l’utilizzo di unghie artificiali o ricostruite
- Mantenere la cute elastica usando creme emollienti, con frequenza almeno quotidiana
- Usare salviette mono uso per asciugare le mani.
Tutto il personale sanitario ha la responsabilità di effettuare in maniera corretta l’igiene delle mani. Il personale infermieristico ha inoltre la responsabilità di informare ed educare pazienti e familiari sull’igiene delle mani.
Tutte le procedure sul paziente vanno effettuate subito dopo avere effettuato l’igiene delle mani.
Se dopo l’igiene delle mani e prima di venire in contatto con il paziente si toccano oggetti (telefono, maniglie delle porte, ecc.), o parti del proprio corpo (viso, capelli, ecc.) che possono ricontaminarle, è necessario lavarle di nuovo.
A seconda del contesto assistenziale, l’igiene delle mani può venire effettuata con:
- Lavaggio con acqua e sapone. Il sapone è il più comune detergente e permette l’allontanamento meccanico della popolazione microbica transitoria
- Lavaggio antisettico: con acqua e sapone antisettico o con soluzione alcolica. Ha l’obiettivo di esercitare un effetto antimicrobico sulla popolazione microbica transitoria, utilizzando prodotti che contengono come principi attivi alcoolici, clorexidina o iodopovidone
- Lavaggio chirurgico. Vengono utilizzati gli stessi principi attivi del lavaggio antisettico, con l’obiettivo di eliminare la flora batterica transitoria e ridurre la flora residente, con un’attività antimicrobica persistente.
Il metodo di prima scelta per effettuare l’igiene delle mani è la frizione con soluzione a base alcolica.
Questo metodo è infatti più veloce, più efficace, meglio tollerato dalle mani e ha un’azione antisettica.
Le mani devono invece essere lavate con acqua e sapone o acqua e detergente antisettico quando:
- Sono visibilmente sporche,
- Sono contaminate da materiale biologico,
- E’ probabile o accertata l’esposizione a microrganismi sporigeni,
- Dopo l’uso dei servizi igienici.
I guanti sono utili agli operatori sanitari per non contaminarsi le mani con germi patogeni presenti in pazienti o materiali infetti; allo stesso tempo impediscono che infezioni di lesioni cutanee degli operatori sanitari si trasmettano ai pazienti.
Redazione NurseTimes
Articoli correlati











Lascia un commento