Introduzione
Alla nascita il neonato passa, repentinamente, da un ambiente caldo e accogliente, come quello dell’utero materno, ad un ambiente freddo e disagevole come quello della sala parto e quindi dalla temperatura corporea materna di 37° a quella della sala parto di circa 25°. E’ noto come la temperatura del neonato alla nascita sia un elemento fortemente predittivo dell’outcome in tutte le età gestazionali.
Uno degli aspetti cruciali dell’assistenza, quindi, è favorire la termoregolazione evitando lo stress da freddo e l’ipotermia, situazione clinica questa che potrebbe comportare una serie di temibili complicanze ed un aumento del rischio di morbilità e mortalità specialmente nei neonati VLBW (Very Low Birth Weight) o con età gestazionale inferiore alle 33 settimane. In uno studio su 5277 bambini con peso alla nascita compreso tra 401 e 1499 g., la temperatura di ammissione in TIN era inversamente correlata alla mortalità con un incremento dellastessa mortalità del 28% per ogni diminuzione di 1° C.
 Un altro studio, più recente, su 1764 bambini nati tra 22 e 33 settimane l’età gestazionale ha dimostrato un aumento di 1,64 volte della morte neonatale precoce nei neonati con temperatura di ammissione <36° C. Si calcola che dal momento della nascita la temperatura corporea del neonato possa scendere di 2 -3°C in poco tempo se non vengono adottate precauzioni particolari atte a fornire e conservare calore.
Un altro studio, più recente, su 1764 bambini nati tra 22 e 33 settimane l’età gestazionale ha dimostrato un aumento di 1,64 volte della morte neonatale precoce nei neonati con temperatura di ammissione <36° C. Si calcola che dal momento della nascita la temperatura corporea del neonato possa scendere di 2 -3°C in poco tempo se non vengono adottate precauzioni particolari atte a fornire e conservare calore.
Conseguenze cliniche del freddo
ll neonato risponde al freddo aumentando la termogenesi chimica e riducendo la dispersione termica attraverso la vasocostrizione cutanea, condizione che causa però ipoperfusione tissutale, aumento della glicolisi anaerobia, quindi accumulo di acido lattico e acidosi metabolica. Lo stato di acidosi è molto pericoloso in quanto aumenta le resistenze polmonari e provoca ipertensione polmonare, aggravamento dello shunt dx-sin. e ipossia, situazione quest’ultima che contribuisce ulteriormente ad aumentare le resistenze polmonari.
 La persistenza di ipossia, acidosi e scarsa perfusione tissutale limitano la funzionalità di diversi organi comeil cervello che può manifestare danni neurologici, il cuore che viene depresso (bradicardia e ipotensione), i polmoni con diminuzione di sintesi di surfattante, i reni che possono subiredanni al tubulo renale, riduzione del riassorbimento dell’acqua e quindi diuresi idrica con possibile disidratazione, che contribuisce ad aggravare la già precaria situazione cardiocircolatoria.Frequente si registra ipoglicemia per utilizzo dei carboidrati a scopo calorico.
La persistenza di ipossia, acidosi e scarsa perfusione tissutale limitano la funzionalità di diversi organi comeil cervello che può manifestare danni neurologici, il cuore che viene depresso (bradicardia e ipotensione), i polmoni con diminuzione di sintesi di surfattante, i reni che possono subiredanni al tubulo renale, riduzione del riassorbimento dell’acqua e quindi diuresi idrica con possibile disidratazione, che contribuisce ad aggravare la già precaria situazione cardiocircolatoria.Frequente si registra ipoglicemia per utilizzo dei carboidrati a scopo calorico.
La gestione della temperatura diventa, quindi, una azione determinante per realizzare una ottimale assistenza, specialmente, nei neonati estremamente pretermine che sono più suscettibili alle ampie variazioni di temperatura e all’ipotermia per svariati motivi riferiti a:A. Immaturità del centro di termoregolazione.B. Diminuita termogenesi per minori riserve di grasso bruno e inefficacia dell’attività muscolare volontaria (pianto e agitazione) e involontaria (brivido).C. Eccessiva termodispersione per elevato rapporto tra superficie cutanea e massa corporea, minor isolamento termico per ridotti depositi di grasso bianco sottocutaneo e per immaturità e maggiore permeabilità della cute all’acqua.

Aspetti da considerare nella gestione termica
A – Termolisi. Le perite di calore possono avvenire, attraverso la cute, aria espirata, urine e feci, secondo quattro modalità:
1. Conduzione, questa modalità determina perdite caloriche modeste a meno che il neonato non venga adagiato a contattodiretto su una superficie fredda.
2. Irraggiamento per mezzo di onde elettromagnetiche che si propagano nel vuoto in assenza cioè di materia. La cute irradia calore come fa un qualsiasi oggetto caldo verso elementi più freddi, come per esempio pareti e finestre della sala parto.
3. Convezione, di solito questa modalità determina perdite limitate e dipende dall’effetto di correnti d’aria circostanti più fredde che portano via calore dal neonato.
4. Evaporazione soprattutto nel grave prematuro. Queste perdite sono dovute alla latente evaporazione dell’acqua sulla superficie cutanea bagnata di liquido amniotico (perspiratio insensibilis). Il passaggio dallo stato liquido a quello gassoso richiede energia che sottrae, quindi, calore alla cute che si raffredda.
Nel neonato in sala parto le perdite di calore avvengono in maniera cospicua, specialmente, attraverso il meccanismo dell’evaporazione. E’ importante, quindi, porre nel più breve tempo possibile il neonato in una incubatrice e considerare che, in caso di utilizzo di quelle a parete singola, la temperatura operativa, quindi effettiva, si calcolerebbe sottraendo 1°C dalla temperatura impostata per ogni 7°C di differenza in meno fra la temperatura della stanza rispetto a quella dell’incubatrice.

B – Termogenesi. La produzione di calore nella prima settimana di vita nel neonato a termine, decisamente meno nel prematuro, è rappresentata dalla termogenesi chimica, cioè produzione di calore grazie all’ossidazione di un particolare tessuto adiposo chiamato tessuto adiposo bruno, che deve il suo nome al suo colorito brunastro per la ricca vascolarizzazione.
Questo particolare tessuto è presente in determinati distretti del corpo del neonato e cioè lungo la colonna, alla base del collo, dietro lo sterno, tra le scapole, in sede pararenale e intorno all’aorta. E’ formato da cellule adipose con numerose gocce lipidiche nel citoplasma e numerosi mitocondri, ricco di capillari e terminazioni nervose. Esso sviluppa una quantità di calore 3 volte superiore rispetto al tessuto adiposo bianco (27 calorie/grammo contro 9 calorie/grammo), ma il suo metabolismo consuma molto ossigeno e in un soggetto ipossico questa via può essere bloccata tanto è vero che la temperatura corporea di un neonato ipossico anche se esposto per poco tempo al freddo si riduce bruscamente. L’utilizzo da parte del neonato del grasso bruno può essere alterato anche a causa di farmaci, emorragia endocranica, ipoglicemia e malformazioni del sistema nervoso centrale.
La produzione di calore, invece, dovuta ad attività motoria è limitata così come quella che si può realizzare attraverso il brivido, che si attiva solo quando la temperatura ambientalescende sotto i 15°C.
C – Risparmio calorico. Il modo più semplice, che ha a disposizione un neonato, per risparmiare calore è sistemarsi nella postura di maggior flessione, che è naturale per un neonato a termine sano ma può essere imposta ad un neonato pretermine, che tende ad assumere, invece, una postura ‘batraciana’ che esalterebbe le perdite caloriche esponendo tutta la superficie cutanea. Altri modi per risparmiare calore sono rappresentati dalla vasocostrizione al freddo e dalla presenza del tessuto sottocutaneo, che nel pretermine è meno presente con riduzione della capacità isolante.
D – Neutralità termica. E’ indispensabile, per limitare le perdite caloriche anche garantire un ambiente termicamente neutrale(NTE = Neutral Thermal Environment), che è quello nel quale il neonato riesce a mantenere costante la sua temperatura con il minimo consumo di ossigeno (4,83 calorie/L di ossigeno consumato). Il NTE non è un numero fisso ma una gamma di temperature ed è in rapporto all’età gestazionale, all’età post-natale e al peso e infatti tanto più pretermine è il neonato tanto maggiore sarà la temperatura ambientale richiesta.
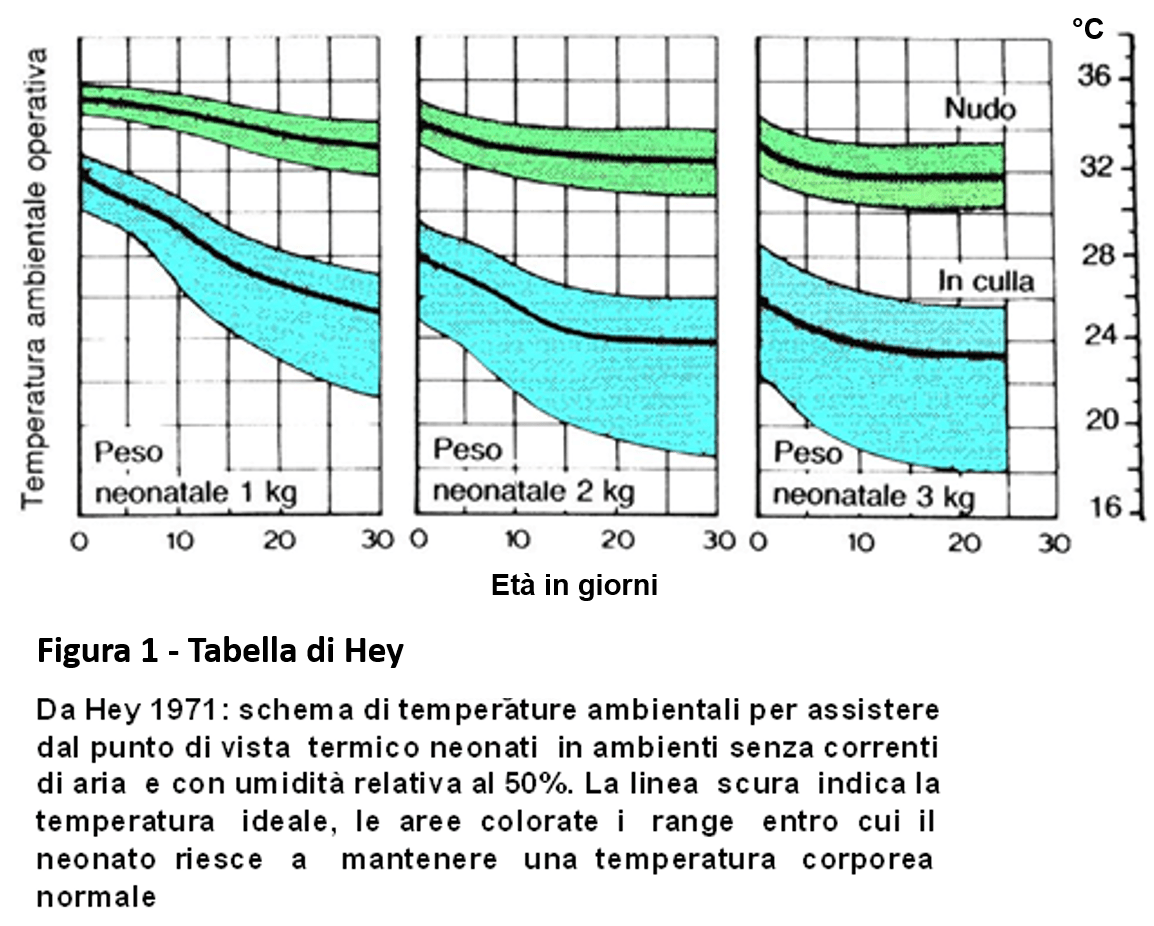
I limiti massimi e minimi della temperatura neutra nell’adulto sono molto ampi e sono compresi fra 25-30°C mentre nel neonato sono più ristretti e nel prematuro sono ristrettissimi e ad livello più alto rispetto all’adulto. Sono tuttora valide le tabelle elaborate da Hey agli inizi degli anni ’70 (Figura 1), in quanto presentano valori simili a quelli ottenuti in diversi recenti studi.
Metodiche di assistenza termica
La temperatura di ammissione del neonato in reparto è fortemente correlata a morbilità e mortalità a qualsiasi età gestazionale. E’indispensabile in sala parto, quindi, mettere in atto tutte quelle misure per prevenire le perdite di calore da parte del neonato e mantenere la temperatura in un rande di normalità. Se non si interviene con misure adeguate la temperatura del neonato può ridursi di 0,25°C/min. nel neonato a termine e ancor più nel pretermine.
In caso di ipotermia la temperatura corporea va riportata ai valori normali gradualmente di 1-2° C all’ora e questo per evitare che un repentino riscaldamento possa vasodilatare la periferia richiedendo maggior flusso sanguigno e provocare graveipotensione.
L’assistenza termica è più facile da realizzare nel neonato a termine sano, ma è molto impegnativa per quanto riguarda il neonato prematuro e patologico.
Lo scopo dell’assistenza termica è quello di limitare al massimo la termodispersione e favorire la termogenesi. La temperatura corporea raccomandata all’ingresso in TIN per un bambino proveniente dalla sala parto è compresa tra 36,5-37,5°C e tra le misure da intraprendere per ottenere questo target riportiamo:
• Regolare la Temperatura della Sala Parto almeno a 25°C.• Ridurre le correnti d’aria.
• Utilizzare lampada radiante con sonde di temperature servo-controllate. Ricordiamo che queste lampade sono provviste di un dispositivo di sicurezza che dopo 15 minuti di funzionamento continuo e alla massima potenza impostata ed erogata riducono progressivamente questa potenza termica, ma in modalità cute (cioè servo-controllata) il calore potrà essere fornito secondo necessità cioè in funzione delle variazioni della temperatura cutanea del neonato, evitando la riduzione o spegnimento automatico della lampada. E’ importante quindi applicare subito sulla cute dell’addome del neonato una termosonda anche per evitare un surriscaldamento.
• Utilizzare un materassino esotermico sul lettino di rianimazione (una metanalisi ha dimostrato che l’uso di questi materassini per neonati < 1500 grammi è associato a una riduzione dell’incidenza di ipotermia al momento del ricovero in reparto).
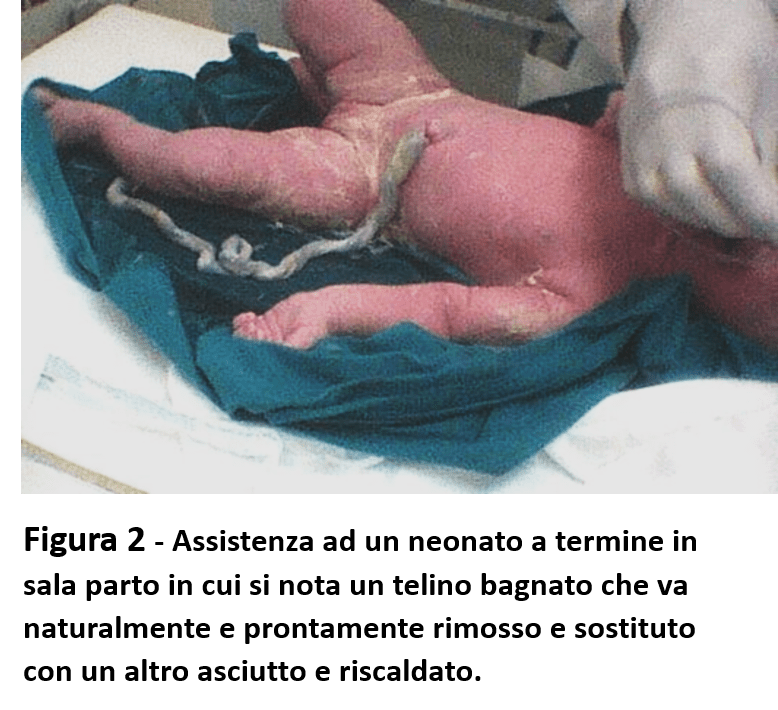
• Se il neonato è a termine e sano vanno subito rimossi i telini bagnati (Figura 2), asciugato dal liquido amniotico in quanto la cute bagnata determina dispersione termica, favorito il contatto ‘Skin to Skin’ con la madre e procrastinato il bagnetto, che potrebbe comportare una riduzione della temperatura corporea anche sotto i 35°C.
• Posizionare un cappellino riscaldato.• Avvolgere i neonati con età gestazionale < 32 sett., che non hanno ancora raggiungono la capacità di termoregolazione, che avviene attorno alla 32-33 settimana di età post-concezionale, senza asciugarli, con un foglio trasparente o usare sacchetti in polietilene (la plastica impedisce l’evaporazione e minimizza la perdita di calore). Una recente metanalisi di 18 studi ha concluso che l’uso di un involucro o sacchetto di plastica aiuta incrementando la temperatura corporea di ammissione in TIN con riduzione della popolazione di neonati scarsamente riscaldati. (Figura 3: simulatore neonatale Premature Anne)
• Riscaldare tutte le superfici, i teli, l’acqua usata per la detersione della cute.
• Riscaldare e umidificare i gas somministrati a scopo medico.• Se c’è necessità di posizionare un catetere ombelicale è consigliabile ritagliare un piccolo foro nella plastica per permettere la fuoriuscita del cordone piuttosto che scoprire il neonato.
• Posizionare quanto prima il neonato prematuro o patologico nell’incubatrice a doppia parete riscaldata e umidificata per lo spostamento dalla sala parto in reparto.
• Aggiungere, eventualmente, una fonte di calore radiante dall’alto (le moderne incubatrici sono già dotate di questa possibilità).
• Porre altresì attenzione anche alle conseguenze di eventuale surriscaldamento e quindi ipertermia quando vengono messe in atto contemporaneamente più strategie di prevenzione dell’ipotermia. Si consiglia di monitorare la temperatura cutanea attraverso un sensore della temperatura coperto da un adesivo refrattario (copri-sonda) nella modalità servo-controllata (Figura 4), così da regolare automaticamente e in modo continuativo la temperatura del riscaldatore radiante o dell’incubatrice.
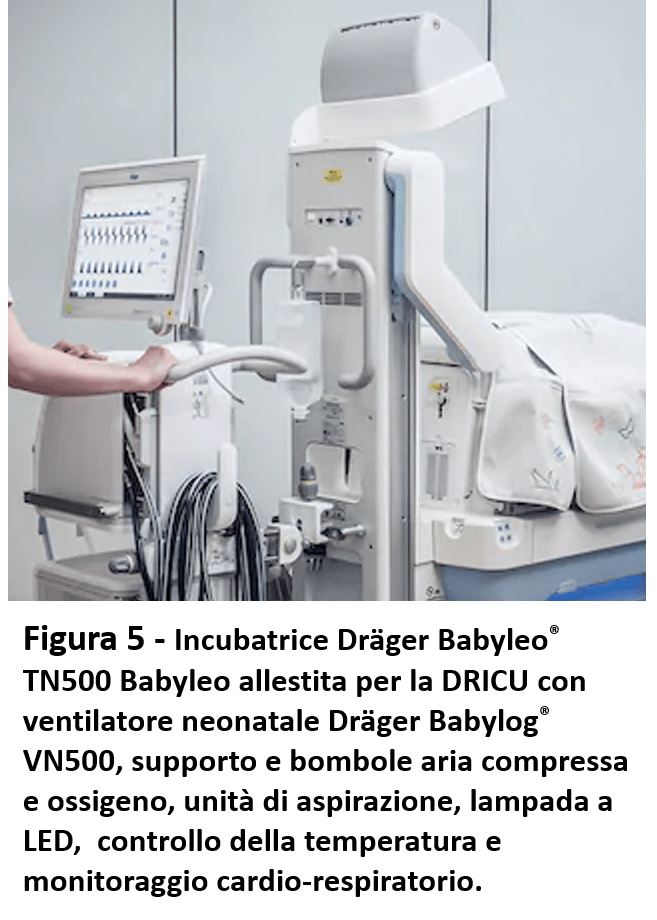
• Valutare, per una migliore gestione dell’aspetto termico ma anche cardio- respiratorio di un neonato pretermine, l’opportunità degli enormi vantaggi offerti dall’assistenza in modalità DRICU (Delivery Room Intensive Care Unit), come strategia altamente specializzata ed organizzata, che prevede l’utilizzo di azioni, procedure e attrezzature necessarie per la stabilizzazione del neonato, già, in sala parto così come avviene in una vera e propria unità di terapia intensiva.
Il neonato, con questa modalità, riceve assistenza altamente specialistica in una incubatrice allestita con ventilatore meccanico, sistema di aspirazione, lampada a LED, supporto per le bombole, pompe infusionali e sistema di monitoraggio (Figura 5).
Il neonato, una volta stabilizzato, viene trasportato in reparto nella stessa incubatrice, dove sosterà per il tempo assistenziale necessario, evitando, così, spostamenti inutili e pericolosi e disconnessioni dei tubi di ventilazione, dei raccordi e prolunghe infusionali e di sonde e tubi di drenaggio.
Conclusioni
Ottenere e conservare la normo-temperatura nei neonati è un aspetto prioritario e molto impegnativo anche rispettando le raccomandazioni di routine in sala parto. In previsione di un parto e in particolare di un parto pretermine bisogna considerare e tener ben presente il concetto che la regolazione della temperatura sarà un aspetto difficile da realizzare e gestire, quasi una sfida che si può affrontare solo con le dovute conoscenze, la preparazione professionale, gli atteggiamenti e le procedure corrette e le attrezzature necessarie.
Bibliografia • Cure del Neonato ad Alto Rischio 7ª edizione Avroy A. Fanaroff, Jonathan M. Fanaroff, 2020, Delfino Editore.• de Almeida MF, Guinsburg R, Sancho GA et al. ‘Hypothermia and early neonatal mortality in preterm infants’. J Pediatr. 164 (2):271-275 2014 PMID: 24210925. • Laptook AR, Salhab W, Bhaskar B, Neonatal Research N. Admission temperature of low birth weight infants: predictors and associated morbidities. Pediatrics. 2007;119(3):e643–e649.• Linee-Guida American Heart Association 2020.• Manuale MSD ‘Ipotermia nei neonati’, Robert L. Stavis PhD, MD ,2019.• Manuale di Rianimazione Neonatale 7 ª edizione , Gary M. Weiner American Academy of Pediatrics and the American Heart Association, 2016, Delfino Editore.• Oatley HK, Blencowe H, Lawn JE : The effect of coverings, including plastic bags and wraps, on mortality and morbidity in preterm and full-term neonates.• McCall EM, Alderdice F, Halliday HL, Vohra S, Johnston L. Interventions to prevent hypothermia at birth in preterm and/or low birth weight infants. Cochrane Database Syst Rev. 2018;2:CD004210.• McCarthy LK, Molloy EJ, Twomey AR, Murphy JF, O’Donnell CP. A randomized trial of exothermic mattresses for preterm newborns in polyethylene bags. Pediatrics. 2013;132(1):e135– e141.• Vohra S, Frent G, Campbell V, Abbott M, Whyte R. Effect of polyethylene occlusive skin wrapping on heat loss in very low birth weight infants at delivery: a randomized trial. J Pediatr. 1999;134(5):547–551. 48. • Vohra S, Roberts RS, Zhang B, Janes M, Schmidt B. Heat Loss Prevention (HeLP) in the delivery room: a randomized controlled trial of polyethylene occlusive skin wrapping in very preterm infants. J Pediatr. 2004;145(6):750–753.
Autori
Burdi Maria Teresa, Sciannameo Simona, Tramacere Valentina, Valentini Erika, Dentico Domenico, Manzari Raffaele.











Lascia un commento