A cura di Ferroni Francesco
Infermiere presso Azienda Ospedaliero Universitaria delle Marche Anestesia e Rianimazione Pediatrica Ospedale Salesi – Ancona Referente locale ANIARTI zona CentroItalia
I pazienti pediatrici ricoverati in Unità di Terapia Intensiva necessitano di analgesia e sedazione per controllare i numerosi e inevitabili eventi dolorosi e stressanti. La memorizzazione delle esperienze dolorose può ripercuotersi negativamente sulle successive fasi dello sviluppo cognitivo e psicologico e modificare il comportamento. Il controllo del dolore e il contenimento della paura e dell’agitazione e dello stress rappresentano perciò un obiettivo irrinunciabile nel management del paziente pediatrico critico.
La somministrazione di oppioidi e benzodiazepine assicura generalmente un livello analgosedativo adeguato, ma può essere più difficile perseguire questo risultato nel paziente critico complesso. Nelle Unità di Terapia Intensiva Pediatrica, l’analgosedazione è parte essenziale nel trattamento dei pazienti critici. Alcuni dei suoi principali obiettivi sono: evitare lo stress e altri effetti psicologici negativi, ridurre la sofferenza fisica correlata alle procedure invasive, prevenire la rimozione accidentale di cateteri vascolari, evitare estubazioni accidentali e favorire l’adattamento del paziente alla ventilazione meccanica.
L’analgo-sedazione prolungata spesso porta allo sviluppo di tolleranza che può associarsi all’astinenza nel momento in cui i farmaci vengono ridotti o bruscamente sospesi determinando la Sindrome da Astinenza (Opioid and Benzodiazepine Withdrawal Syndrome).
La sua incidenza è elevata: si manifesta nel 50% dei pazienti che ha ricevuto una analgosedazione continua per un periodo superiore alle 48H fino ad arrivare all’80-100% dei pazienti pediatrici con un trattamento superiore ai 5 giorni.
La diagnosi della Sindrome da Astinenza è una diagnosi di esclusione poiché i sintomi di astinenza possono imitare altre condizioni cliniche come:
- sindrome della bassa gittata cardiaca
- ipossia
- ipercapnia
- sepsi
- squilibri elettrolitici
- intolleranza alimentare
- disfunzioni metaboliche

GESTIONE INFERMIERISTICA DELLO SVEZZAMENTO E STRUMENTI DI VALUTAZIONE
La gestione della Sindrome da Astinenza in Terapia Intensiva Pediatrica è un problema clinico-assistenziale che richiede un approccio multidisciplinare.
L’obiettivo principale del percorso di svezzamento è quello di mantenere i parametri psico-fisiologici del paziente uguali a quelli registrati prima dell’inizio dello svezzamento. L’attenta e continua valutazione infermieristica, durante la gestione del paziente critico a rischio, è di fondamentale importanza nell’individuare le manifestazioni cliniche da sospensione di oppiacei o benzodiazepine, le quali, molto spesso, si possono sovrapporre poiché queste due classi di farmaci vengono, costantemente, somministrate insieme.
L’infermiere dovrà prestare particolare attenzione alle seguenti categorie di pazienti perché potrebbero essere più predisposte allo sviluppo della Sindrome da Astinenza:
- neonati/bambini che hanno ricevuto un trattamento continuo di analgo-sedazione per 5 o più giorni;
- neonati/bambini a cui sono stati somministrati dosaggi elevati di oppioidi e/o benzodiazepine o altri farmaci;
- lattanti di età < ai 6 mesi
- neonati/bambini che hanno avuto altre esperienze di astinenza
Segni e sintomi possono variare a secondo dei farmaci utilizzati e alle caratteristiche paziente-correlate quali età e stato cognitivo. E’ importante sottolineare che gravi segni e sintomi di astinenza possono comparire fino a 2-3 giorni dopo la diminuzione o l’interruzione del trattamento di analgo-sedazione. Alcune condizioni cliniche come disturbi convulsivi, cardiopatie congenite emodinamicamente significative, ed ipertensione polmonare sono associate ad un alto rischio di comparsa di eventi avversi in caso di presenza di sintomi di astinenza.
Un corretto approccio al paziente con Sindrome da astinenza, prevede che l’infermiere sia a conoscenza delle condizioni basali del paziente prima del ricovero, prima dell’inizio del trattamento analgosedativo e prima dell’inizio dello svezzamento, soprattutto per quanto riguarda i sintomi cronici sottostanti che potrebbero essere erroneamente interpretati come sintomi di astinenza; è bene quindi considerare sempre la diagnosi differenziale prima di attribuire i sintomi interamente all’astinenza da farmaci.
Nell’individuazione delle manifestazioni cliniche della Sindrome da Astinenza, gioca un ruolo cruciale la figura dei genitori/caregivers del piccolo paziente, i quali collaborano con il medico e l’infermiere nella raccolta dei dati anamnestici.
Allo stesso tempo è responsabilità delle suddette figure sanitarie informare i genitori, in modo adeguato, sulle problematiche della dipendenza fisica e sulla necessità di un trattamento per controllare e prevenire l’astinenza.
Durante il periodo di svezzamento, diventa prioritario effettuare una periodica valutazione del dolore attraverso opportune scale di misurazione (FLACC,NRS,BPS) senza mai tralasciare la gestione dei fattori emotivi quali la paura e il disagio del bambino legati all’esperienza del ricovero in terapia intensiva; l’assistenza infermieristica deve sempre essere guidata dai principi del gentle-handling e del minimal- handling; si raccomanda di garantire un ambiente tranquillo, contenendo il più possibile i livelli di inquinamento acustico e visivo; importante è il rispetto dei ritmi del sonno e l’orientamento temporale.
La valutazione del rischio di sindrome di astinenza deve essere eseguita attraverso un attento e costante monitoraggio, avvalendosi di strumenti affidabili ed adeguati all’età pediatrica. Tali strumenti devono permettere di registrare la presenza di sintomi e segni clinici, qualificandoli e di misurare l’entità del problema ottenendo uno score.
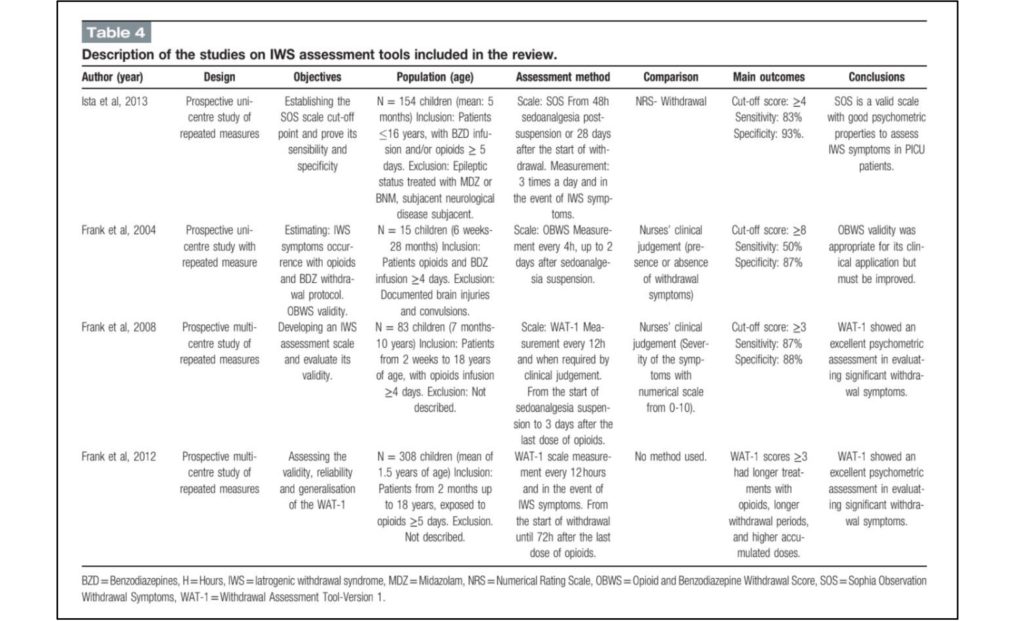
Una recente revisione sistematica, ha individuato 3 scale validate, specifiche per l’età pediatrica, per la valutazione delle manifestazioni cliniche della Sindrome da Astinenza:
- Opioid and Benzodiazepine Withdrawal Score (OBWS), Frank 2004
- Sophia Observation withdrawal Symptoms-scale (SOS), Ista 2013
- Withdrawal Assessment Tool-Version1 (WAT-1), Frank and Curley 2012
La scala SOS è risultata più sensibile della scala OBWS nel rilevare manifestazioni di astinenza da benzodiazepine perché, oltre a valutare le allucinazioni e le alterazioni del movimento, comprende anche la rilevazione delle espressioni facciali.
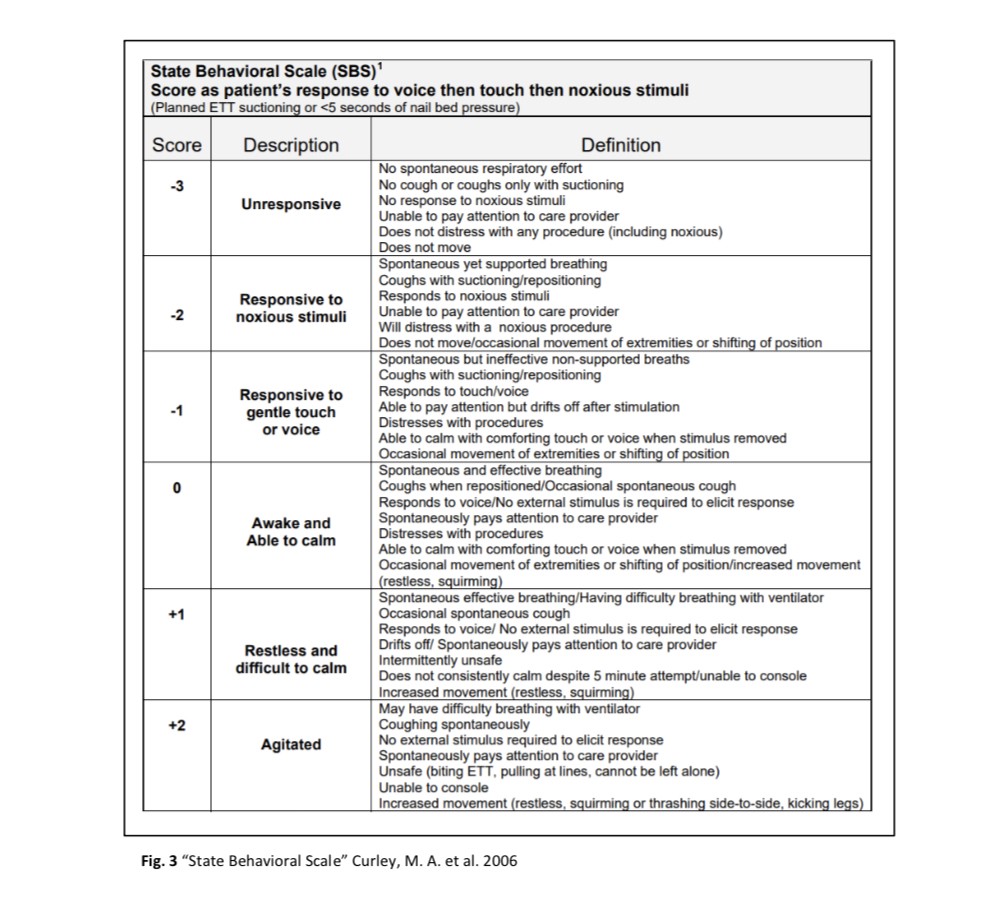
La scala WAT-1 invece, affronta questo aspetto, incorporando nei suoi Items la SBS (State Behavioral Scale) che richiede uno stimolo per la valutazione del tipo di risposta da parte del paziente. Frank et al. hanno convalidato i loro dati dimostrando che punteggi WAT >3 erano correlati alla somministrazione di dosi elevate di oppiacei e benzodiazepine, ad una maggiore durata di analgosedazione pre svezzamento e alla necessità di un weaning più lungo rispetto a pazienti con un punteggio WAT <3.
La scala WAT-1 ha dimostrato un’eccellente valutazione psicometrica dei segni e dei sintomi di astinenza clinicamente rilevanti quando utilizzata nell’ambito delle Terapie Intensive Pediatriche; ha il vantaggio di richiedere una valutazione più rapida e meno frequente rispetto alle valutazioni richieste da altri strumenti, quindi più facilmente integrabile nel percorso assistenziale; avendone riscontrato sensibilità e specificità simili alla Finnegan Neonatal Abstinence Score può essere utilizzata per la sindrome d’astinenza iatrogena nei neonati.
LA WITHDRAWAL ASSESSMENT TOOL (WAT-1)
La Withdrawal Assessment Tool è composta da 11 items/12 punti.
La presenza e l’intensità dei sintomi della Sindrome di Astinenza vengono valutati sulla base dell’osservazione dei seguenti aspetti e della misurazione dei relativi items.
3 ITEMS ottenuti dalla documentazione infermieristica nelle 12 ore precedenti:
- feci molli/acquose che non sono coerenti con l’età, le condizioni mediche o la tipologia di feci di base del paziente;
- vomito/conati/ristagno che non possono essere attribuiti ad altre cause o interventi;
- aumento della temperatura che rimane >37,8 C più frequentemente che durante le 12 ore
- precedenti e non si ritiene sia associato a un’infezione. 5 ITEMS valutati durante l’osservazione di 2 minuti del paziente:
- comportamento basato sull’osservazione (addormentato/sveglio/calmo o sveglio/angosciato) o basato sul punteggio SBS per i pazienti in ventilazione meccanica (SBS ≤ 0 o SBS ≥ +1 );
- tremori da moderati a gravi e che non possono essere attribuiti a un’altra causa clinica;
- sudorazione osservata e non correlata a un’adeguata risposta termoregolatrice;
- movimenti non coordinati/ripetitivi che sono da moderati a gravi
- sbadigliare/starnutire che si osserva più di una volta nel periodo di osservazione di 2 minuti.
2 ITEMS valutati durante uno stimolo progressivo:
- grave reazione di spavento allo stimolo tattile
- tono muscolare aumentato
1 ITEM valutato durante un periodo di osservazione dopo l’esecuzione dello stimolo:
- misurare il tempo per tornare allo stato di calma
Durante la misurazione utilizzare uno stimolo progressivo per suscitare una reazione nel paziente: cominciare con uno stimolo vocale, usando un tono di voce calmo, poi uno stimolo tattile, toccandolo delicatamente e se non si ottiene risposta si valuta la sua reazione durante uno stimolo doloroso previsto nel suo nursing (es. aspirazione o cambi di postura). Se non è prevista una procedura dolorosa, esercitare una pressione diretta sul letto ungueale del paziente per meno di 5 sec.
La scala va applicata dal primo giorno di svezzamento, nel paziente che ha ricevuto infusione continua o boli regolari di terapia con oppiacei e/o benzodiazepine per un periodo prolungato (es. 5 giorni).
Si deve continuare ad utilizzare la scala fino a 72 ore dopo l’ultima dose di oppiode.
Si raccomanda di eseguire la valutazione ogni 12 ore (con una tolleranza di ± 2 ore). Potrebbe essere necessaria una valutazione più frequente (ogni 4-8 ore) se viene riscontrato un punteggio alto ed è richiesto un intervento.

ISTRUZIONI PER LA COMPILAZIONE
Cercare le seguenti informazioni sulla cartella (da eseguirsi prima o dopo lo stimolo):
- SCARICA/FECI ACQUOSE: Punteggio 1 se nelle ultime 12 ore sono documentate, altrimenti 0
- VOMITI/CONATI/RISTAGNI: Punteggio 1 se nelle ultime 12 ore sono documentati, altrimenti 0
- TEMPERATURA > 37.8°C: Punteggio 1 se nelle ultime 12 ore è documentata, altrimenti 0
Osservazione di 2 minuti prima dello stimolo:
- STATO: Punteggio 1 se sveglio e agitato, 0 se addormentato o calmo
- TREMORE: Punteggio 1 se tremori moderati o gravi, 0 se assenti o lievi/intermittenti
- SUDORAZIONE: Punteggio 1 presente, 0 se assente
- MOVIMENTI SCOORDINATI O RIPETITIVI:
- 1 se sono presenti movimenti simili a torsione della testa, agitazione delle braccia, opistotono, inarcamento del busto
- 0 se non sono presenti movimenti scoordinati/ripetitivi o se sono lievi
- SBADIGLI/STARNUTI:
- punteggio 1 se presenti in numero ≥2 nel periodo di osservazione
- 0 se assenti o solo uno
Osservazione di 1 minuto durante lo stimolo:
- SPAVENTO ALLO STIMOLO:
- Punteggio 1 se moderato o severo
- 0 se assente o lieve
- TONO MUSCOLARE:
- Punteggio 1 se aumentato
- 0 se normale
Recupero dopo lo stimolo:
- TEMPO PER TORNARE ALLA TRANQUILLITÀ (SBS* <0):
- Punteggio 2 se ≥5 minuti
- 1 se tra 2 e 5 minuti
- 0 se ≤2 minuti
Sommare gli 11 numeri della colonna per ottenere il punteggio totale WAT-1 (0-12):
- WAT = 3: astinenza lieve
- WAT ≥ 4: astinenza
- WAT >8: astinenza grave
LA STATE BEHAVIORAL SCALE (SBS)
La SBS, incorporata nella WAT1, è uno strumento di valutazione comportamentale validato che permette di determinare il livello di sedazione del paziente pediatrico/neonatale in ventilazione meccanica.
Il comportamento viene descritto esaminando le seguenti dimensioni:
- Drive respiratorio/adattamento alla ventilazione meccanica
- Tosse
- Migliore risposta alla stimolazione
- Reazione alle cure degli operatori
- Tolleranza alle cure
- Consolabilità
- Movimento dopo consolazione
La SBS è una scala a 6 punti che descrive il comportamento su una scala da -3 a +2. I punteggi negativi descrivono un paziente con uno stato di sedazione moderata/profonda, i punteggi positivi descrivono un paziente con uno stato di agitazione difficile da contenere mentre il punteggio zero descrive un paziente sveglio e consolabile. Fondamentale è integrare la rilevazione effettuata al giudizio clinico, contestualizzando il comportamento osservato alla situazione, in modo da distinguere le reazioni legate ad uno stato di distress da quelle legate ad uno stato doloroso.
Le RACCOMANDAZIONI per l’analgosedazione nel bambino critico ricoverato in terapia intensiva rappresentano l’esempio di come si sia evoluto il livello di competenze di tutti i professionisti verso l’adozione di comportamenti basati sulle più aggiornate evidenze scientifiche e sulle buone pratiche, in special modo coloro che sono impegnati quotidianamente nei processi di cura e assistenza verso bambini ricoverati in terapia intensiva e che richiedono analgosedazione.
BIBLIOGRAFIA
- S. Baroncini , C. Amigoni et al. Raccomandazioni per l’analgosedazione in terapia intensiva pediatrica: valutazione del dolore e della sedazione, piano terapeutico, tolleranza, sospensione del trattamento, astinenza. Linee Guida 2012, SARNEPI;
- CICU Sedation/Analgesia Weaning , https://www.chop.edu/clinical-pathway/sedation-analgesia- cicu-mechanically-ventilated-patient-weaning-protocol. Accessed 24/04/2020
- PICU Pathway for Sedation/Analgesia in the Mechanically Ventilated Patient,
https://www.chop.edu/clinical-pathway/sedation-analgesia-picu-mechanically-ventilated-patient-
clinical-pathway; Accessed 23/04/2020 - Withdrawal Assessment Tool Version 1 (WAT-1), http://www.marthaaqcurley.com/ Accessed
21/04/2020; - Withdrawal assessment tool version 1 (WAT – 1) and Instructions,
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2775493/table/T4/; Accessed 21/04/2020; - Maristella Masola, Giorgia Paesotto. Terapia Intensiva Pediatrica Dipartimento della Salute della
Donna e del Bambino Azienda Ospedaliera-Università di Padova. “Sindrome d’astinenza in Terapia
Intensiva Pediatrica: monitoraggio e scale di valutazione” 2014; - LINEE GUIDA SIAATIP 2017 – Raccomandazioni per gli standard minimi necessari all’esecuzione di
procedure anestesiologiche in età neonatale e pediatrica












Lascia un commento