Quando parliamo di documentazione sanitaria, ci riferiamo a tutti quei documenti che i sanitari, durante la propria opera professionale, compilano, appunto, per documentare quanto da loro fatto.
Molti sono i documenti sanitari in uso ma, quelli principali sono la cartella medica e quella infermieristica.
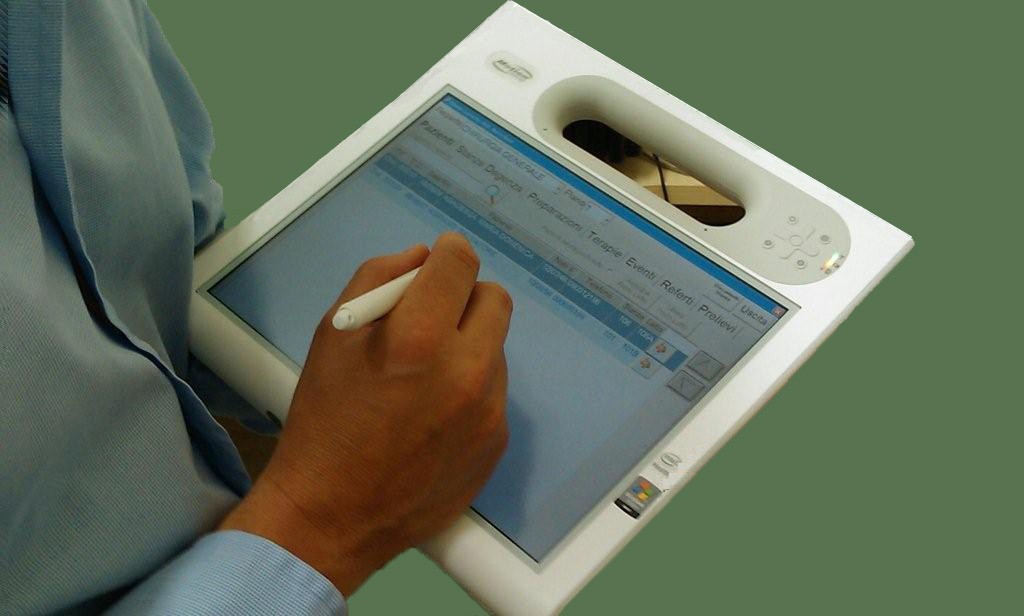
In questo articolo, parleremo della cartella infermieristica. Questo documento professionale non va considerato come una semplice appendice della cartella medica ma, bensì, come un atto di importanza primaria per l’assistito, la sua famiglia e, ovviamente, per la nostra professione. In un’ottica organizzativa efficace, efficiente e di qualità è estremamente auspicabile che la cartella infermieristica, assieme alla documentazione di tutte le altre professioni (medica, fisioterapica, dietistica, etc.) sia parte della cartella clinica, al fine di implementare, sempre di più, l’integrazione professionale.
La cartella clinica, da un punto di vista prettamente giuridico, rappresenta un atto pubblico di fede privilegiata, cioè un atto regolamentato dal nostro codice civile e, più precisamente, dagli artt. 2699 e 2700; da un punto di vista clinico, l’obbiettivo è quello di documentare l’andamento della situazione clinica dell’assistito e tutte le attività professionali a cui è stato sottoposto.
E’ importante da sottolineare che, quando l’infermiere documenta qualcosa attestando, quindi, fatti avvenuti in sua presenza o da lui messi in atto, il professionista acquisisce uno status giuridico particolare: il ruolo di pubblico ufficiale.
Infatti, “una moderna lettura degli artt. 357 e 358 (del codice penale – nda) lascia intendere come tutti i professionisti sanitari sono sia pubblici ufficiali, sia incaricati di pubblico servizio: ciò che connota l’una o l’altra funzione è la specifica attività realizzata in un dato momento e contesto (il medico di guardia è un incaricato di pubblico servizio, quando compila un certificato esercita una funzione di pubblico ufficiale; l’infermiere in servizio è un incaricato di pubblico servizio, quando compila una scheda di triage riveste la qualifica di pubblico ufficiale)” – B.Mangiacavalli, “Giornale Italiano di Scienze Infermieristiche” n. 5/2007 – .
Proprio per l’importanza rivestita dalla documentazione sanitaria, quindi, vi sono alcune caratteristiche da rispettare sia per un preciso obbligo giuridico che per un esercizio professionale consapevole e di qualità.
I requisiti formali e sostanziali che devono essere rispettati nella redazione della documentazione infermieristica sono:
- Chiarezza, cioè quanto scritto deve essere chiaro sia da un punto di vista ortografico che calligrafico;
- Veridicità: i dati e gli eventi riportati nel documento devono essere veritieri e corrispondenti ai dati oggettivi e agli eventi effettivi relativi al paziente, rilevati dal sanitario; l’annotazione deve avvenire in modo contestuale (o immediatamente successiva all’evento documentato), riportando la data e l’ora dell’annotazione e non una generica nota che riassume quanto avvenuto nel turno. Quando ciò non è possibile va specificato che l’attestazione di quanto avvenuto non è stato possibile riportarlo contestualmente al fatto e specificarne i motivi;
- Rintracciabilità, cioè la possibilità di poter risalire ad attività, prescrittori, esecutori e redattori del documento;
- Pertinenza: tutte le informazioni riportate devono essere correlate con le esigenze informative a cui è deputata la cartella clinico-infermieristica,
- Completezza.
Per rendere più chiaro quanto fin qui riportato, riportiamo, di seguito, le regole da seguire per una compilazione della documentazione infermieristica corretta, evitando di incorrere in reati:
- usare inchiostro e non la matita o l’evidenziatore,
- scrivere in modo chiaro il nome e il cognome dell’assistito a cui il documento si riferisce,
- descrivere appena possibile e nel modo più preciso possibile il problema identificato per evitare di tralasciare informazioni,
- l’uso di sigle è ammesso solo se vi è riportato in calce al documento una legenda,
- scrivere tutto ciò che viene fatto al paziente e le sue reazioni,
- in caso di errore di redazione, correggere l’errore tracciando una riga sopra l’errore (quello che era stato scritto deve comunque rimanere leggibile) e controfirmare,
- la data deve essere segnata nella prima riga e aggiornata,
- il rifiuto da parte dell’assistito di medicinali o farmaci, va riportato specificandone i motivi,
- scrivere in modo leggibile,
- non scrivere per conto di terzi ma, bensì, riportare solo quello che abbiamo realmente fatto o valutato,
- riportare l’ora ogni volta che si deve documentare un nuovo fatto, avvenuto in un momento cronologico successivo,
- sottoscrivere ogni atto (firmarlo!!),
- la registrazione riferisce i fatti e non l’interpretazione del sanitario. Se riportiamo una sensazione o un sintomo di un paziente, le dichiarazioni di quest’ultimo vanno riportate tra virgolette specificando che si tratta di parole dell’assisitito.
L’infermiere che non rispetta queste buone regole viola specifici dettami normativi e compie degli illeciti di natura penale. In particolare:
- rifiuto/omissione di atti di ufficio: esempio – infermiere che non valuta e non documenta un rischio caduta aumentato,
- falso in atto pubblico:
- falso materiale: quando viene alterato da un punto di vista materiale un atto; esempio – infermiere che cancella, rendendo illeggibile, una nota da lui riportata,
- falso ideologico: quando viene attestato un fatto non accaduto o non valutato; esempio – infermiere che nel diario infermieristico riporta che la pressione arteriosa di un suo assistito è di 130/80 mmHg, senza averla rilevata realmente.
Documentare l’assistenza, non è solo un obbligo giuridico ma, soprattutto, un modo di agire professionalmente maturo, responsabile e deontologicamente valido. Va, inoltre, sottolineato come una buona documentazione può salvarci di fronte a un contenzioso civile, penale o, ancora, amministrativo, in quanto rappresenta un elemento di prova con valore probatorio, ovvero, fide facente. Documentare in modo corretto, quindi, è la strada migliore da percorrere per tutelare le due componenti della sanità: il cittadino, da un lato, e il professionista dall’altro.
Carmelo Rinnone











Lascia un commento