Riprendiamo dal sito della Fnopi un elaborato a cura di Angela Peghetti (infermiera, AOU Sant’Orsola-Malpighi – Bologna), Stefano Casciato (coordinatore infermieristico ASL Roma1 – Roma), Silvia Sferrazza, Alessandro Cinque, Gabriele Caggianelli e Antonio Coscarella (infermieri, AO San Giovanni Addolorata – Roma), Roberto Accettone (infermiere, ARES 118 Roma), Pampoorickel Kusumam (direttore Amministrativo, Casa di Cura Mater Misericordiae – Roma), Emanuella Colelli e Giuseppe Marchesani (coordinatori infermieristici, AO San Giovanni Addolorata – Roma).
L’audit clinico è uno strumento che permette di applicare nella realtà clinico/assistenziale le migliori evidenze scientifiche, col fine di migliorare, attraverso specifici interventi, eventuali punti di debolezza nella pratica applicata. Tra questi punti di debolezza ricordiamo: scarsa formazione, ridotta conoscenza della normativa e delle direttive giurisprudenziali in tema di contenzione, non conformità nella registrazione sulla documentazione clinica, mancato monitoraggio per la prevenzione ed eventuali danni diretti e indiretti al paziente contenuto, mancanza di idonei dispositivi contenitivi.
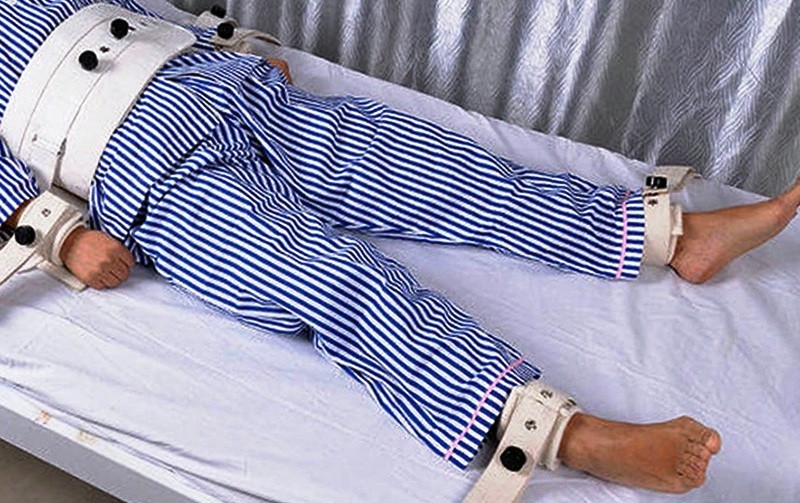
Si definisce contenzione fisica ogni metodo manuale o fisico, ogni dispositivo meccanico applicato o adiacente al corpo di un soggetto, che non può facilmente essere rimosso e che limita la libertà di movimento o il volontario accesso a parti del proprio corpo (Health Care Financing Administration, 1992). I presidi utilizzati per la contenzione riducono o controllano i movimenti: possono essere presidi posizionati sulla persona, oppure inseriti come barriere nell’ambiente.
Nonostante la scarsità degli studi in merito, varie indicazioni emergono dalla ricerca disponibile circa le variabili che più incidono sul ricorso alla contenzione: la cultura, l’organizzazione dei servizi, l’atteggiamento degli operatori rivestono un ruolo decisivo, più della gravità dei pazienti e del loro profilo psicopatologico (Comitato Nazionale per la Bioetica, 2015). Ciò dimostra che si può fare a meno di legare le persone: l’esperienza di servizi che hanno scelto di non applicare la contenzione e il successo di programmi tesi a monitorare e ridurre questa pratica confermano questa indicazione (Comitato Nazionale per la Bioetica, 2015).
E’ chiaro che il ricorso alla contenzione solleva vari problemi, di ordine etico, deontologico, giuridico, medico-legale, tecnico, clinico, organizzativo. In particolare va evidenziata la diffusione della contenzione come pratica d’emergenza, sia pure con notevole variabilità nella frequenza e nella durata. La White Paper of the Council of Europe dichiara che l’uso della contenzione fisica per brevi periodi (blocco fisico non prolungato) dovrebbe tener conto del rapporto rischi/benefici e la contenzione meccanica dovrebbe essere utilizzata solo come ultima risorsa e solo in casi eccezionali per periodi prolungati (Ferioli, 2013).
Vi sono scarse ricerche che valutano i programmi volti a minimizzare la contenzione nei servizi di degenza per acuti. L’obiettivo principale di una rivalutazione della pratica della contenzione è quello di ridurne il ricorso: ciò non si prospetta né immediato né facile, poiché richiede uno sforzo non indifferente e la modifica degli atteggiamenti culturali, organizzativi e professionali che coinvolgono tutta l’organizzazione.
In letteratura sono riportati alcuni esempi di assistenza senza contenzione all’interno di contesti residenziali, mentre vi sono poche informazioni rispetto ai servizi per acuti (Evans et al., 2002).
In riferimento ai risultati emersi da due revisioni sistematiche condotte dal Joanna Briggs Institute (2002) vengono identificate alcune raccomandazioni per la pratica, dalle quali si evince che i programmi di formazione relativi alla contenzione, accompagnati da un consulto clinico con un esperto, o unicamente con l’educazione alla contenzione, può ridurre l’uso della contenzione fisica nei servizi residenziali (Livello di Evidenza II – Joanna Briggs Institute).
In ambito infermieristico ulteriori raccomandazioni (RNAO, 2012) con Livello di Evidenza IIa, IIb e IV, indicano che gli infermieri in collaborazione con il team interprofessionale:
- oltre che col paziente/famiglia, dovrebbero creare un piano individualizzato di assistenza che si concentri su approcci alternativi all’uso della contenzione fisica (IIb);
- dovrebbero attuare strategie di interventi multipli per prevenire l’adozione della contenzione fisica (IIa);
- dovrebbero attuare tecniche di de-escalation e gestione della crisi, mobilitando le risorse adeguate per promuovere la sicurezza e ridurre i rischi di danno per tutti in presenza di crescenti comportamenti reattivi (IIb);
- dovrebbero impegnarsi in prestazioni che riducano al minimo i rischi per la sicurezza del cliente e del benessere per tutta la durata di ogni contenzione (IV).
Nel Piano regionale per la prevenzione delle cadute dei pazienti della Regione Lazio (2016) si evince che dovrebbe essere raccolto il consenso del paziente, qualora capace di intendere e di volere; in caso contrario, va informato il familiare e/o amministratore di sostegno di riferimento.
L’intervento sanitario senza il consenso dell’interessato (o di chi lo rappresenta) è giustificato soltanto dallo stato di necessità (art. 54 C.P.); in tal caso le motivazioni all’origine di questa contenzione devono essere adeguatamente documentate riportando le condizioni di pericolo per sé e/o per gli altri.
Il ricorso ai mezzi di contenzione è subordinato a un atto medico prescrittivo e deve essere seguito dal monitoraggio infermieristico per la prevenzione di eventuali danni iatrogeni da contenzione. In alcune circostanze eccezionali, qualora sussistano situazioni di immediato pericolo per la sicurezza della persona e di chi la assiste, la contenzione può rendersi necessaria, tenendo sempre presente che questa va utilizzata solo in caso di effettiva necessità e che vi si ricorre in maniera appropriata, qualora mezzi alternativi meno restrittivi si siano dimostrati inefficaci o insufficienti allo scopo e solo nell’esclusivo interesse dell’incolumità del soggetto e delle persone che gli sono vicine.
L’uso inappropriato o prolungato dei mezzi di contenzione può avere ripercussioni e rischi sia sul piano psicologico della persona sottoposta a contenzione e dei suoi familiari, sia sul piano fisico, come emerge da diversi studi e revisioni presenti in letteratura. L’audit clinico è stato appunto l’occasione per affrontate una serie di criticità correlate alla contenzione in un’Azienda sanitaria romana, con la successiva implementazione di buone pratiche.
Obiettivo primario dell’audit è stato migliorare le pratiche assistenziali contenendo il ricorso alla contenzione che dovrebbe essere usata soltanto come extrema ratio e soltanto quando i potenziali benefici sono più grandi del danno potenziale. La riduzione della contenzione fisica richiede dunque un approccio sistematico fondato su due elementi indispensabili: la consapevolezza della sua inefficacia e degli effetti negativi su coloro che vi sono sottoposti, nonché l’orientamento e l’implementazione di graduali percorsi di riduzione della contenzione, supportati da tutta l’organizzazione (Zanetti et al., 2012).
Ci siamo posti come obiettivi secondari:
- fornire raccomandazioni per la prevenzione delle situazioni assistenziali difficili caratterizzate da comportamenti aggressivi e auto o etero lesivi per il superamento della contenzione;
- fornire soluzioni organizzative e metodiche alternative alla contenzione per ridurre il rischio di danni diretti e indiretti al paziente contenuto;
- informare-formare il personale infermieristico per la corretta applicazione della prescrizione, la gestione e il monitoraggio degli interventi contenitivi.
Il nostro percorso
Lo studio era finalizzato a valutare il miglioramento dei comportamenti e delle pratiche assistenziali, a implementare azioni correttive e a monitorare nel tempo gli effetti e le ricadute di questi interventi nell’assistenza ai pazienti a rischio di essere contenuti.
L’audit prospettico è stato condotto nel periodo febbraio – ottobre 2017. Il setting preso in considerazione è stato quello per acuti. Le Unità Operative coinvolte nel progetto di implementazione sono state quelle di Medicina d’urgenza, Geriatria, UTIC e Sub-UTIC, Breve osservazione, Ortopedia e Neurochirurgia.
Si è progettato e implementato un audit per migliorare la qualità dell’assistenza sanitaria, limitando il ricorso alla contenzione e i rischi da danni diretti e indiretti al paziente contenuto. Il progetto è stato condotto su commissione del CECRI – Centro di Eccellenza per la Cultura e la Ricerca Infermieristica, sviluppato/coordinato da un gruppo di lavoro costituito da 4 infermieri e da 2 coordinatori infermieristici, coadiuvati da un tutor e con la supervisione di un auditor EBP (Evidence Best Practice).
L’audit ha consentito di rilevare le criticità presenti in un’Azienda sanitaria romana e di misurarle attraverso la costruzione di indicatori di struttura, di processo ed esito.
L’analisi prospettica prevedeva due momenti di raccolta dati:
- la fase del preaudit (20 aprile – 25 maggio 2017);
- la fase di audit (20 agosto – 25 settembre 2017) attraverso la somministrazione di una check list che ha consentito di rilevare i punti di debolezza nella pratica assistenziale. La somministrazione di un questionario, validato a livello internazionale, strutturato in 45 item, è servita a raccogliere dati sulle conoscenze/prassi e sull’atteggiamento del personale infermieristico nei confronti dei pazienti contenuti.
Le azioni intraprese per modificare le criticità esistenti sono state:
- la conduzione del pre-audit, che ha permesso di ‘fotografare’ la realtà aziendale e di strutturare gli interventi per modificare i comportamenti esistenti;
- la revisione dell’informativa per la contenzione in ospedale, presente dal 2015, attraverso l’elaborazione del protocollo sulla prevenzione e gestione della caduta del paziente nelle strutture sanitarie, in recepimento a quanto previsto dalla raccomandazione n. 13 del ministero della Salute;
- la progettazione e realizzazione di un percorso formativo dedicato al personale sanitario (giugno – dicembre 2017);
- la conduzione del re-audit, che prevede una seconda somministrazione della stessa check list e del questionario per valutare l’efficacia degli interventi.
Nell’Azienda era presente un solo documento denominato “Informativa sulla contenzione”, redatto nel 2015. A integrazione di quanto già in essere è stata elaborata una scheda monitoraggio della contenzione, inserita come Allegato del protocollo sulla prevenzione e gestione della caduta del paziente nelle strutture sanitarie, in recepimento a quanto previsto dalla raccomandazione n.13 del ministero della Salute.
Per ognuno degli indicatori sono stati costruiti i rispettivi target di accettabilità ed eccellenza allo scopo di misurare il gap tra pratica corrente e performance attesa. Il primo indicatore di struttura è stato elaborato per valutare l’esistenza di un’informativa aziendale sulla contenzione, il secondo per la presenza di una scheda di monitoraggio, il terzo per la disponibilità di adeguati dispositivi contenitivi aziendali.
Nella pratica corrente gli indicatori di processo misuravano rispettivamente:
- indicatore 1 – l’utilizzo della contenzione fisica deve essere ridotta al minimo e rivalutata ogni 24 ore;
- indicatore 2 – l’utilizzo della contenzione fisica deve essere ridotto al minimo per i pazienti a rischio di procurarsi danni;
- indicatore 3 – l’applicazione dei mezzi contenitivi deve avvenire in collaborazione con il cliente, la famiglia o legali rappresentanti;
- indicatore 4 – durante il periodo di contenzione l’infermiere garantisce la mobilizzazione del paziente ogni 2 ore;
- indicatore 5 – durante il periodo di contenzione il paziente deve essere controllato ogni 4 ore;
- indicatore 6 – i mezzi di contenzione applicati sul paziente devono essere quelli prescritti;
- indicatore 7 – gli infermieri eseguono la contenzione fisica, documentando la procedura sulla scheda dedicata di gestione degli interventi contenitivi.
Gli indicatori di esito 8,9,10,11 sono stati elaborati per misurare eventuali LdP, edemi, ematomi ed ecchimosi e la documentazione di tali complicanze da parte degli infermieri. L’indicatore di esito 12 è stato realizzato per stimare la partecipazione al corso formativo da parte del personale coinvolto nel progetto e per valutare le conoscenze al momento della somministrazione del pre-test e nella fase del post-test (indicatore 13).
L’analisi ha previsto una comparazione tra i dati raccolti nella fase del pre-audit con quelli relativi al post audit, per comprendere l’efficacia degli interventi correttivi messi in atto, quali la formazione, la revisione dell’informativa aziendale, la scheda di monitoraggio sulla contenzione.
Risultati
L’implementazione delle raccomandazioni relative alla prevenzione ha portato un importante miglioramento degli indicatori di struttura successivamente all’applicazione dell’audit clinico in oggetto (Tabella 1).
L’individuazione della presenza dei primi due indicatori è stata rilevata mediante la verifica della documentazione presente nelle UU.OO oggetto di audit: la documentazione era presente in tutte. Il terzo indicatore è stato rilevato confrontando la delibera aziendale di acquisto di presidi di contenzione con i presidi realmente presenti nelle degenze: ne è scaturita una presenza parziale di questi nel pre-audit (solo bracciali per polsi e caviglie monouso e poliuso) e nel post audit è stata indetta una gara per l’acquisto dei citati in delibera, ancora non presenti nei reparti.
| Tabella 1 – Indicatori di struttura | ||
| Indicatore | Pre Audit | Audit |
| Miglioramento della Performance: è presente nella U.O. l’informativa di gestione degli interventi contenitivi | Si | Si |
| Miglioramento della Performance: è presente nella U.O. la scheda di monitoraggio dei pazienti contenuti | No | Si |
| Miglioramento della Performance: sono presenti nella U.O. i mezzi di contenzione previsti nell’informativa aziendale | Parziale | Si (in attuazione) |
La raccolta dei dati relativi all’audit è avvenuta su 909 cartelle relative a 70 giornate di degenza.
Gli indicatori di processo rilevabili, individuati mediante l’osservazione della documentazione clinica, hanno mostrato un sostanziale miglioramento (Tabella 2), sebbene non sempre si sia superato il target di accettabilità, come nel caso dell’utilizzo della contenzione per meno di 24 ore e del controllo del paziente ogni 2 ore. Si è passati da un target di non accettabilità nel pre-audit a uno di accettabilità nel post-audit per quanto concerne il controllo del paziente ogni 4 ore e sull’applicazione dei mezzi di contenzione realmente prescritti. L’unico indicatore rimasto stabile riguarda la collaborazione con la famiglia e i legali rappresentanti.
Nessun indicatore ha raggiunto il target di eccellenza. Attualmente non è ancora documentata sulla scheda di rilevazione la procedura di contenzione e le eventuali complicanze che questa causa ai pazienti. Non è inoltre valutabile una riduzione della contenzione al minimo per i pazienti a rischio di procurarsi danni, in quanto tutti questi pazienti sono attualmente contenuti.
| Tabella 2 – Indicatori di processo | |||||
| Indicatore | Pre Audit | Audit | Delta | Target Accettabilità | Target Eccellenza |
| L’utilizzo della contenzione fisica deve essere ridotto al minimo e rivalutato ogni 24 ore | 15.77 | 34.99 | 19.22 | 75 | 90 |
| L’utilizzo della contenzione fisica deve essere ridotto al minimo per i pazienti a rischio di procurarsi danni | Non Valutabile | 25 | 10 | ||
| L’applicazione dei mezzi contenitivi deve avvenire in collaborazione con il cliente, la famiglia o legali rappresentanti | 3.85 | 2.98 | -0.87 | 75 | 90 |
| Durante il periodo di contenzione l’infermiere garantisce la mobilizzazione del paziente ogni 2 h | 20.69 | 58.35 | 37.39 | 75 | 90 |
| Durante il periodo di contenzione il paziente deve essere controllato ogni 4h | 70.71 | 76.05 | 5.34 | 75 | 90 |
| I mezzi di contenzione applicati sul paziente devono essere quelli prescritti | 52.58 | 83.37 | 30.79 | 75 | 90 |
| Gli infermieri eseguono la contenzione fisica, documentando la procedura sulla scheda dedicata di gestione degli interventi contenitivi | Attualmente Non Documentato | 75 | 90 | ||
| I pazienti contenuti non dovrebbero sviluppare ldp, edemi, ematomi ed ecchimosi | Attualmente Non Documentato | 5 | 0 | ||
Un miglioramento che ha raggiunto target di eccellenza si è rilevato negli indicatori di esito, nello specifico la partecipazione al corso formativo da parte del personale infermieristico coinvolto nel progetto: ha infatti raggiunto il 94.6%. La valutazione delle conoscenze post-corso è risultata positiva nel 86.75% dei casi, dato che rappresenta un target accettabile.
Discussione
Data la rilevanza dell’argomento, le istituzioni aziendali hanno partecipato attivamente nella realizzazione e nella diffusione del progetto, promuovendo e attivando corsi di formazione specifici inerenti la riduzione della contenzione in ambito ospedaliero.
L’obiettivo di formare il personale coinvolto in tale pratica è stato raggiunto: sono stati formati quasi tutti i soggetti interessati e i risultati del questionario mostrano un livello di accettabilità.
Ciò si è reso evidente nel periodo immediatamente successivo allo svolgimento dell’audit, dove si è potuto osservare come, a livello istituzionale, l’argomento sia stato trattato con molta sensibilità: all’interno delle unità operative l’informativa riguardante la gestione degli interventi contenitivi, unico documento presente prima dell’audit, è stato integrata con la scheda per il monitoraggio dei pazienti contenuti. Inoltre è stata garantita l’acquisizione nel breve periodo (mediante attuazione di una delibera già presente) dei dispositivi di contenzione non presenti in Azienda.
Nel corso del periodo di osservazione si è evidenziata una riduzione della contenzione, sebbene questa sia ancora lontana da livelli di accettabilità: ciò è dato soprattutto dal fatto che si contengono tutti i pazienti a rischio di procurarsi danni. Rimane ancora a livelli bassi la collaborazione con la famiglia.
Netti miglioramenti si notano invece dal punto di vista infermieristico per l’applicazione del presidio prescritto, controllo e mobilizzazione del paziente in accordo con tempistiche e modalità descritte dalle Linee Guida Regionali (2016). L’accettabilità non è raggiunta in alcuna di queste tre situazioni, ma ci si avvicina notevolmente per quanto riguarda l’applicazione del giusto presidio e il controllo del paziente ogni 4 ore. La mobilizzazione del paziente ogni 2 ore è ancora lontana da livelli accettabili, ma va osservato come questo sia l’indicatore che ha avuto il miglioramento più evidente: se prima dell’audit in poche situazioni il paziente veniva mobilizzato con una tempistica corretta, dopo l’audit più della metà dei pazienti contenuti sono mobilizzati ogni due ore.
L’integrazione delle schede di contenzione in data successiva all’audit ha comportato una compilazione ancora parziale di questo strumento e quindi l’impossibilità di valutare la documentazione della procedura da parte degli infermieri e l’insorgenza di lesioni secondarie.
Conclusioni
Il processo di miglioramento clinico su un tema delicato come la contenzione fisica in ambiente sanitario ha messo a dura prova tutta l’equipe di studio. Gli ostacoli per questo audit sono stati molti e dalle molte sfaccettature, ma si è comunque giunti a risultati grazie alla grande energia che è stata spesa per questo progetto da parte di tutti i soggetti coinvolti.
Il titolo dato a questo Audit #contenerelacontenzione è stato generato quasi da subito, fin dalle primissime fasi, quando nel preparare e reperire il materiale di studio è stato evidente come ogni informazione tendesse a superare la contenzione. Il nostro obiettivo è stato quello di fotografare la realtà e, attraverso diversi strumenti, migliorarla: così ci siamo addentrati nei riferimenti normativi, abbiamo cercato nelle linee guida, siamo stati a stretto contatto con gli operatori coinvolti nell’indagine e ciò ha permesso di costruire passo dopo passo un percorso ancora non battuto.
Attraverso l’analisi del nostro panorama sanitario siamo stati in grado di individuare punti critici e sviluppare soluzioni, quali lo svolgimento di corsi di aggiornamento, coinvolgendo diverse figure sanitarie esperte e infine elaborando materiale informativo e una scheda di monitoraggio aziendale. Risulta evidente che questo audit, anche se con i suoi limiti, pone le basi per un lavoro necessario a migliorare il servizio sanitario per tutti gli operatori, ma ancor di più per gli utenti.
BIBLIOGRAFIA
– Ang, S. Y., Aloweni, F. A. B., Perera, K., Wee, S. L., Manickam, A., Lee, J. H. M., … Chan, J. K. (2015). Physical restraints among the elderly in the acute care setting: Prevalence, complications and its association with patients’ characteristics. Proceedings of Singapore Healthcare, 24(3), 137-143. doi: 10.1177/2010105815596092.
– Comitato Nazionale per la Bioetica. (2015). La Contenzione: problemi bioetici (pp. 4-20). Presidenza del Consiglio dei Ministri.
– Cosper, P., Morelock, V., & Provine, B. (2015). Please Release Me. Journal Of Nursing Care Quality, 30(1), 16-23. doi: 10.1097/ncq.0000000000000074.
– Degan, M., Iannotta, M., Genova, V., Opportuni, I., Chiusso, G., & Bonso, O. (2004). The use of physical restraints in an acute care hospital. Assist Inferm Ric, 23(2), 68-75.
– Evans, D., Wood, J., Lambert, L. (2002). A review of physical restraint minimization in the acute and residential care settings. Journal of Advanced Nursing, 40(6), 616–625.
– Joanna Briggs Institute. (2002). Physical Restraint – Part 1: Use in Acute and Residential Care Facilities. Evidence Based Practice Information Sheets for Health Professionals. Best Practice, 6(3), 1-6.
– Joanna Briggs Institute. (2002). Physical Restraint – Part 2: Minimisation in Acute and Residential Care Facilities. Evidence Based Practice Information Sheets for Health Professionals. Best Practice, 6(4), 1-6.
– Fariña-López, E., Estévez-Guerra, G., Gandoy-Crego, M., Polo-Luque, L., Gómez-Cantorna, C., & Capezuti, E. (2014). Perception of Spanish Nursing Staff on the Use of Physical Restraints. Journal Of Nursing Scholarship, 46(5), 322-330. doi: 10.1111/jnu.12087.
– Ferioli, V. (2013). Contenzione: Aspetti clinici, giuridici e psicodinamici. Psichiatria E Psicoterapia, 32(1), 29-44.
– Health Care Financing Administration (1992). Proposed changes to the long term care facility (SNF and NF) requi- rements. Federal Register 57 (24), 4517.
– Krüger, C., Mayer, H., Haastert, B., & Meyer, G. (2013). Use of physical restraints in acute hospitals in Germany: A multi-centre cross-sectional study. International Journal Of Nursing Studies, 50(12), 1599-1606. doi: 10.1016/j.ijnurstu.2013.05.005.
– Maga, L. (2015). La contenzione nell’anziano. Studio osservazionale trasversale su epidemiologia, conoscenze e prassi infermieristiche. (Laurea triennale). Università degli studi di Padova.
– Raccomandazione per la prevenzione e la gestione della Caduta del paziente nelle strutture sanitarie.(2011). Retrieved from
https://www.salute.gov.it/imgs/C_17_pubblicazioni_1639_allegato.pdf.
– Rakhmatullina, M., Taub, A., & Jacob, T. (2013). Morbidity and Mortality Associated with the Utilization of Restraints. Psychiatric Quarterly, 84(4), 499-512. doi: 10.1007/s11126-013-9262-6.
– Regione Lazio Direzione salute e politiche sociali. (2017). Piano Regionale per la Prevenzione delle cadute dei pazienti (pp. 13-15). Regione Lazio.
– Registered Nurses’ Association of Ontario (RNAO). (2012). Promoting Safety: Alternative Approaches to the Use of Restraints. Toronto: Registered Nurses’ Association of Ontario.
– Zanetti, E., Castaldo, A., Miceli, R., Mariani, L., Gazzola, M., & Gobbi, P. et al. (2012). L’utilizzo della contenzione fisica negli ospedali e nelle Residenze Sanitarie Assistenziali: indagine multicentrica di prevalenza. Rivista L’infermiere, (2), 29-38.
Redazione Nurse Times
Fonte: www.fnopi.it









Lascia un commento