Proponiamo un articolo pubblicato nello “Scandinavian Journal of Trauma Resuscitation and Emergency Medicine” nell’ottobre 2019, riguardante lo studio incrociato su manichino per valutare il dispositivo di feedback di ventilazione per la ventilazione manuale in arresto respiratorio simulato.
Il dispositivo di feedback di ventilazione per la ventilazione manuale nell’arresto respiratorio simulato: uno studio incrociato su manichino
Background: Gli studi hanno dimostrato che fornire un’adeguata ventilazione durante la RCP è essenziale. Mentre l’ipoventilazione è spesso temuta dalla maggior parte dei soccorritori sulla scena, il problema più critico rimane l’iperventilazione. Abbiamo sviluppato un dispositivo di feedback della ventilazione (DFV) per la ventilazione manuale che monitora i parametri ventilatori e fornisce al soccorritore un feedback diretto sulla qualità della ventilazione. Questo studio mira a confrontare la qualità della ventilazione manuale convenzionale con la ventilazione con DFV su un paziente in arresto respiratorio simulato.
Metodi: Quaranta operatori sanitari sono stati arruolati e istruiti a ventilare un manichino che simula l’arresto respiratorio. I partecipanti sono stati istruiti a ventilare il manichino per 5 minuti con e senza DFV in ordine casuale. Sono stati divisi in due gruppi di 20 persone, un gruppo che ventilava attraverso una maschera e l’altro attraverso un tubo endotracheale.
Risultati: La ventilazione con il DFV è migliorata dal 15 al 90% (p < 0,001) con la maschera e dal 15 all’85% (p < 0,001) con il tubo endotracheale (ETT) riducendo significativamente la proporzione di iperventilazione. I tassi medi di ventilazione e i volumi correnti rientravano negli intervalli raccomandati, rispettivamente al 100% con la maschera e al 97,5% dei partecipanti con l’ETT quando si utilizza il VFD.
Conclusione: il DFV migliora le prestazioni della ventilazione manuale di oltre il 70% in diversi scenari simulati. Fornendo al soccorritore un feedback diretto e l’analisi dei parametri ventilatori, questo dispositivo può migliorare significativamente la ventilazione durante l’esecuzione della RCP e quindi salvare vite umane.
Parole-chiave: Pallone ambu, arresto cardiaco, ventilazione manuale, dispositivo di feedback di ventilazione
1 Medico di Medicina d’urgenza, Dipartimento di Medicina d’Emergenza e Cure Critiche, Ospedale Universitario di Besançon, Besançon, Francia. * E-mail: [email protected]
INTRODUZIONE
La morte cardiaca improvvisa è la principale causa di mortalità in tutto il mondo e rimane un problema globale e grave per la salute pubblica a causa della sua elevata incidenza (1 ogni 1000 all’anno) e del suo basso tasso di sopravvivenza (dall’1 al 10% in tutto il mondo) [1-3]. La rianimazione cardiopolmonare precoce (RCP), incentrata sul team, aumenta la sopravvivenza, con buoni esiti neurologici, dal 4,8 all’8,3% [3]. Si concentra sull’ottimizzazione delle compressioni toraciche (CC) con un adeguate frequenza e profondità delle compressioni. Inoltre, pone l’accento sulle interruzioni minime di CC e dà priorità all’uso del pallone ambu (BVM) con un tasso di ventilazione di 8-10 min-1.
Tuttavia, studi recenti hanno dimostrato che le sole compressioni toraciche senza ventilazione, se prolungate, forniscono un volume respiratorio (VT) inferiore allo spazio morto fisiologico stimato e può portare all’ipossiemia [4, 5]. Fornire un’adeguata ventilazione durante la RCP è quindi essenziale per mantenere lo scambio di gas per un’adeguata rimozione dell’anidride carbonica e un sufficiente contenuto di ossigeno arterioso, riducendo al minimo il rischio di circolazione insufficiente [4].
La ventilazione manuale con una maschera facciale o un tubo endotracheale (ETT) è la tecnica più comunemente utilizzata per fornire ventilazione durante la RCP. La ventilazione con pallone ambu (BVM) è un’abilità di base delle vie aeree utilizzata principalmente dagli operatori dell’emergenza-urgenza e dai paramedici. Ha il vantaggio di essere un metodo di ventilazione semplice e veloce e rimane il metodo preferito per le cure pre-ospedaliere [6]. La sua sfida è quella di mantenere una perfetta tenuta tra la maschera e il viso del paziente, evitando distensioni dello stomaco e l’aspirazione polmonare. Gli studi evidenziano il fallimento dell’intubazione come un problema più comune rispetto alla mancata ventilazione. I dati epidemiologici suggeriscono che la ventilazione difficoltosa con maschera si verifica nel 4-11% dei pazienti al pronto soccorso [7]. A differenza della gestione di base delle vie aeree, l’inserimento di un ETT è considerato la “tecnica standard di elezione“. Questa, tuttavia, richiede competenze avanzate nella gestione delle vie aeree per evitare il posizionamento errato del tubo o una durata del tentativo troppo prolungata, che portano ad eccessive interruzioni delle compressioni toraciche [8].
Le tecniche di base e avanzate di gestione delle vie aeree hanno i loro vantaggi e pericoli. Un recente studio di Adnet et alii non ha mostrato alcuna differenza nell’esito di pazienti in arresto cardiaco ventilati con entrambe le tecniche [9]. Si è ipotizzato che ciò possa essere dovuto agli effetti avversi associati all’incapacità di controllare i parametri ventilatori con i palloni rianimatori manuali [10]. Mentre l’ipoventilazione è temuta dalla maggior parte dei soccorritori sulla scena, il problema più critico rimane l’iperventilazione, che aumenta le pressioni intratoraciche e compromette l’emodinamica [11, 12]. L’International Liaison Committee on Resuscitation (ILCOR) raccomanda di ventilare i pazienti in arresto cardiaco ad un ritmo di 8-10 min-1, e un VT di 400-600 ml. Abbiamo recentemente dimostrato che gli operatori sanitari, indipendentemente dall’esperienza, tendono a iperventilare i pazienti nell’80% dei casi [13]. Questo è stato riportato anche in altri studi clinici [11, 14].
Questa iperventilazione può essere spiegata da tre fattori: non c’è un monitoraggio dei parametri ventilatori sui palloni rianimatori manuali, non c’è una valutazione diretta della qualità della ventilazione e c’è una comprensione limitata delle esigenze del paziente da parte dei soccorritori con meno esperienza. Per rispondere a questa esigenza, abbiamo sviluppato un dispositivo di feedback della ventilazione (DFV) per la ventilazione manuale che monitora i parametri ventilatori, stima i loro valori target in base alle esigenze del paziente e alle raccomandazioni di ILCOR e fornisce un feedback diretto sulla qualità della ventilazione.
Questo studio mira a confrontare la ventilazione manuale convenzionale con la ventilazione con DFV sull’erogazione di una ventilazione adeguata. Abbiamo ipotizzato che l’uso di DFV aiuterebbe gli operatori sanitari a fornire una ventilazione adeguata e quindi a migliorare la pratica della ventilazione e a ridurre i rischi correlati.
METODI
Materiali
Dispositivo di feedback di ventilazione
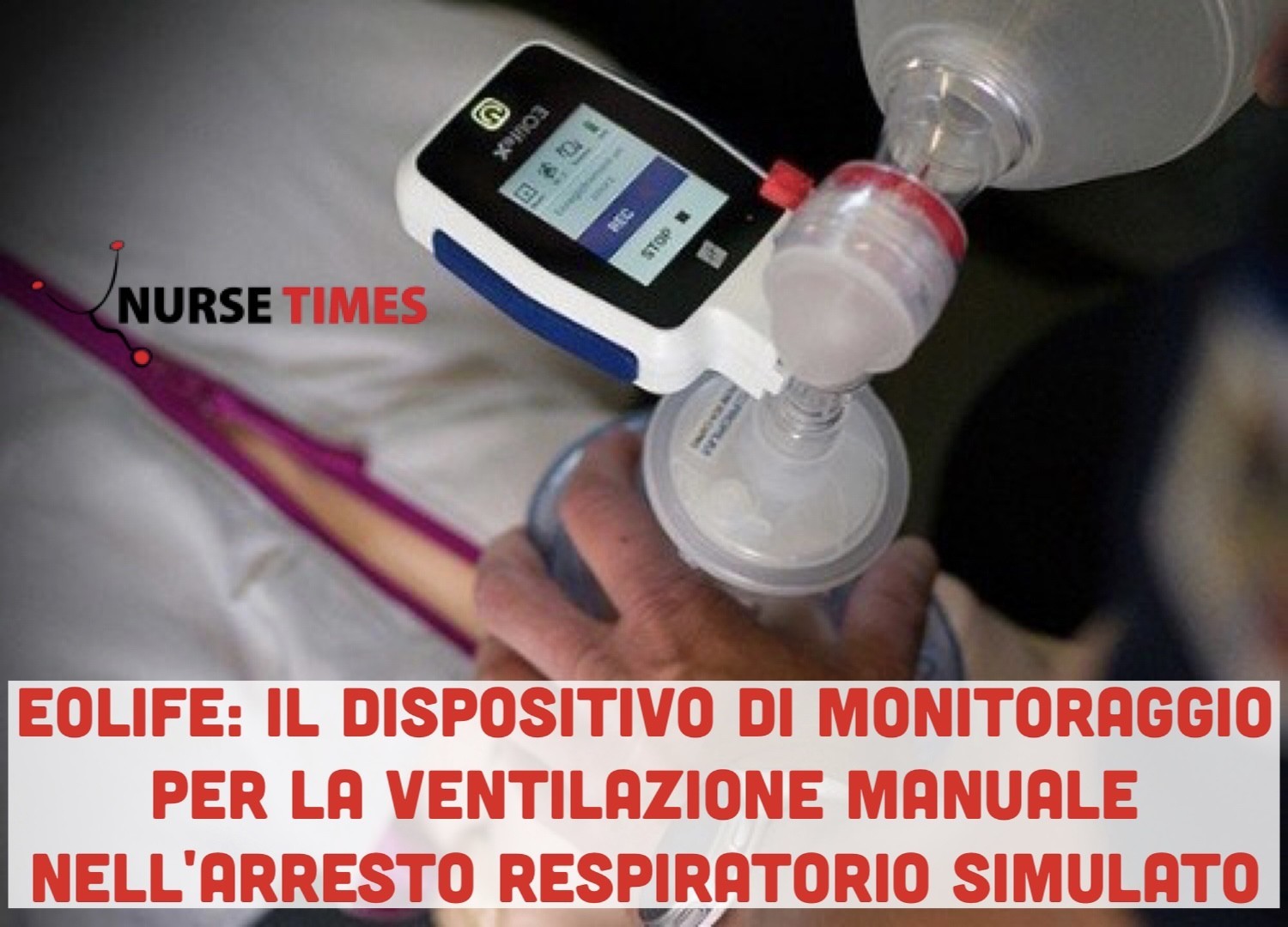
Il DFV viene utilizzato per fornire informazioni sull’erogazione di ogni insufflazione e per guidare la ventilazione attraverso un feedback in tempo reale. Si tratta di un dispositivo di monitoraggio non invasivo che può essere collegato a qualsiasi tipo di rianimatore manuale. Viene inserito tra il pallone e l’interfaccia paziente (Fig. 1), come una maschera facciale, un ETT o qualsiasi tipo di sistema sopra-laringeo. Il dispositivo contiene un sensore di flusso di massa monouso che misura i flussi inspiratori ed espiratori in base al principio dell’assorbimento del calore. Un elemento riscaldante controllabile è montato al centro del condotto dell’aria e i sensori di temperatura sono montati simmetricamente a monte e a valle di questo elemento riscaldante. Qualsiasi flusso d’aria provoca un trasferimento di calore che dipende dal numero di molecole che passano attraverso il condotto dell’aria. Questa tecnologia di nuova concezione è altamente sensibile e affidabile, e ha il vantaggio di evitare la condensazione dell’acqua e di limitare lo spazio morto e la resistenza del flusso d’aria rispetto ai sensori convenzionali di flusso d’aria a gradiente di pressione (spazio morto del sensore < 10 mL e resistenza delle vie aeree = 1,8 cmH2O x L x s-1 a 60 L x min-1). Non altera la composizione del gas ed è dotato di connettori standard e quindi può essere collegato a qualsiasi tipo di capnometro per valutare il volume finale di CO2 .

Fig. 1 Il DFV è inserito tra pallone autoespandente (per es. pallone ambu) e una maschera
Il sensore è collegato ad una centralina elettronica che registra ed elabora i dati per calcolare i principali parametri ventilatori (volume inspiratorio/espiratorio, volume corrente, frequenza di ventilazione, tempo inspiratorio/espiratorio, quantità di perdite) ad ogni ciclo di ventilazione.
L’unità elettronica ha tre funzioni principali:
- Feedback diretto per i tassi di ventilazione e i volumi correnti: Il DFV fornisce un feedback visivo e acustico per mantenere una ventilazione costante e adeguata. L’unità visualizza un grafico a barre con tre aree di colore diverso (arancione per volume insufficiente, verde per volume adeguato e rosso per volume eccessivo) che è direttamente correlato alla quantità d’aria fornita al paziente quando il pallone viene compresso (Fig. 2). Quando l’utente seleziona il profilo del paziente, il range target di un ideale VT viene automaticamente regolato in conformità alle linee guida internazionali di 6-7 mL x kg di peso corporeo ideale (IBW).
Il secondo strumento visivo è per i tassi di ventilazione. Un segnale visivo con una luce verde lampeggiante viene inviato al soccorritore per indicare il tempo appropriato per ventilare il paziente. (Fig. 2). Questo aiuta l’utente a raggiungere un’adeguata frequenza di ventilazione e a evitare l’iperventilazione.
- Valutazione delle prestazioni di ventilazione: Il DFV effettua una valutazione continua e personalizzata delle prestazioni della ventilazione fornita al paziente. Offre un confronto tra i valori target per i volumi correnti, la frequenza di ventilazione e i valori forniti. Gli algoritmi sono anche progettati per valutare la costante di tempo espiratorio, che dipende dalla resistenza delle vie aeree e dalla compliance polmonare del paziente, al fine di regolare il target di frequenza di ventilazione secondo le caratteristiche uniche del polmone del paziente. Infine, gli algoritmi del DFV calcolano la proporzione di perdite che si verificano durante l’insufflazione e la scadenza per garantire una stima affidabile del VT.
- Sistema di allarme con feedback visivo e acustico: La valutazione delle prestazioni di ventilazione operata dal DFV mostra messaggi di avvertimento in caso di volumi correnti e frequenze di ventilazione inadeguati o alto livello di perdite (Fig. 2).

Fig. 2 Descrizioni delle funzioni principali dell’interfaccia utente del DFV
Manichini
Per simulare un paziente in arresto respiratorio, un manichino Laerdal® Airway Management Trainer (Laerdal Medica, Stavanger, Norvegia) (manichino per la gestione delle vie aeree – ndr) è stato collocato su una barella. I polmoni del manichino sono stati bypassati e collegati direttamente a un polmone artificiale ASL 5000® (IngMar Medical, Ltd., Pittsburgh, PA, USA) per simulare un paziente adulto apneico con compliance di 70 mL x cmH2O-1 e resistenza di 3,5 cmH2O x L-1 x s. Il manichino è stato ventilato manualmente con un pallone Ambu Spur II, che ha un reservoir di 2600 mL (Ambu A/S Baltorpbakken 13, DK-2750 Ballerup).
Protocollo
Abbiamo condotto uno studio incrociato randomizzato, basato su manichini insieme a dei volontari, presso l’Ospedale Universitario di Besançon, in Francia che di recente avevano ricevuto un feedback personale sulla propria pratica e una breve sessione di formazione sulla ventilazione manuale. I partecipanti sono stati divisi in due gruppi in base alla propria categoria professionale e alle proprie competenze: i vigili del fuoco e gli autisti di ambulanze erano nel gruppo di supporto vitale di base (BLS), mentre i medici e gli infermieri di emergenza erano nel gruppo di supporto vitale avanzato (ALS). Le informazioni personali e i risultati dei partecipanti sono stati resi anonimi e il comitato etico istituzionale (Comité de Protection des Personnes CPP Est II) ha rinunciato all’approvazione etica. Prima dei test, i partecipanti hanno firmato un consenso informato e hanno compilato un modulo per il case report.
Abbiamo chiesto ai partecipanti di eseguire una ventilazione di 5 minuti con e senza DFV in un processo di randomizzazione incrociata per evitare distorsioni. Per entrambe le fasi dello studio (maschera di ventilazione e tubo tracheale), i partecipanti sono stati assegnati in modo casuale a entrambi i test (“CON DFV”, poi “SENZA DFV” o “SENZA DFV”, poi “CON DFV”) con un rapporto 1:1. Due liste di randomizzazione con dimensione dei blocchi di 4 sono state generate al computer in modo indipendente dal team di statistici con SAS 9.4 per Windows, (SAS Institute INC., Cary, NC, USA), prima dell’inizio della prova e inserite in buste sigillate numerate.
Tra il primo test e il secondo c’è stato un periodo di tempo di una settimana per limitare le distorsioni legate ai possibili effetti di apprendimento. Un partecipante del gruppo BLS ha eseguito la ventilazione non invasiva con una maschera media per adulti e un partecipante del gruppo ALS ha ventilato il manichino con un tubo tracheale di 8,0 mm di diametro.
Ai partecipanti non sono state fornite né formazione né istruzioni scritte sul DFV. Tuttavia, è stata fatta una breve presentazione orale di 2 minuti ad ogni partecipante prima dei test.
Analisi delle prestazioni di ventilazione
I volumi correnti (VT), le frequenze di ventilazione (VR), i picchi di pressione delle vie aeree (Ppeak) e i tempi inspiratori ed espiratori (Itime, Etime) sono stati misurati direttamente dal simulatore polmonare ASL 5000®.
Il nostro obiettivo era quello di valutare la prestazione globale della ventilazione di 5 minuti considerando la tendenza generale e la variabilità relativa al tempo del volume corrente e della frequenza di ventilazione. Questo metodo è stato testato e convalidato in un precedente studio da noi condotto [12].
Riguardo il nostro paziente simulato (75 kg IBW (peso corporeo ideale – ndr) e nessuna patologia respiratoria), abbiamo considerato accettabili per il paziente un VT da 300 a 600 ml e un VR tra 8 e 15 min-1. Qualora VT o VR fossero al di sotto o al di sopra dell’intervallo target, abbiamo ritenuto il paziente simulato rispettivamente ipoventilato o iperventilato.
Per determinare l’accuratezza del volume corrente valutato dal DFV, abbiamo confrontato i VT stimati dal dispositivo e quelli misurati da ASL 5000® per ogni ciclo di ventilazione.
Stima della dimensione del campione
Nel nostro precedente lavoro [13], abbiamo dimostrato che il tasso di ventilazione manuale conforme alle linee guida ILCOR non superava il 15% su 140 professionisti sanitari che hanno partecipato allo studio. Abbiamo ipotizzato che potesse essere migliorato fino al 70% con l’uso del DFV. È stato calcolato un campione di 20 professionisti sanitari per ogni gruppo con una Potenza del 90% e un Alfa del 5%. In seguito, 40 partecipanti sono stati iscritti e divisi in due gruppi (BLS e ALS).
Analisi statistica
I dati continui sono espressi come medi ± SD. I risultati sono presentati come percentuali per le variabili nominali. Abbiamo usato il test-t per la variabile continua che include il tasso di ventilazione, il volume corrente, il tempo inspiratorio ed espiratorio. Abbiamo usato il test-t per dati appaiati per confrontare i volumi correnti misurati dal DFV e dall’ASL 5000®. Il test di Wilcoxon è stato utilizzato per esaminare la differenza tra i diagrammi a scatola. Il test Fisher esatto e il test McNemar sono stati utilizzati per comparare le prestazioni di ventilazione manuale con e senza DFV. Quando è stato necessario, è stata applicata una correzione Bonferroni. Un valore p inferiore a 0,05 è stato considerato statisticamente significativo. L’analisi statistica è stata eseguita con SAS 9.4 per Windows (SAS Institute INC., Cary, NC, USA).
RISULTATI
Quaranta professionisti della sanità (12 medici, 8 infermieri, 13 vigili del fuoco e 7 autisti di ambulanze) sono stati coinvolti in questo studio con il manichino. L’età media della popolazione era di 40 ± 9 anni, e il 55% di loro aveva una grande esperienza (esperienza professionale ≥10 anni). Nove dei volontari erano donne (22,5%). Le caratteristiche dettagliate della popolazione sono riportate nella Tabella 1.
Abbiamo registrato 3029 cicli per la ventilazione convenzionale e 2083 cicli per la ventilazione guidata con DFV. In entrambi i gruppi BLS e ALS, abbiamo osservato una significativa riduzione dei tassi di ventilazione che rientrava costantemente nell’intervallo target quando si ventilava con DFV, e un’importante diminuzione della dispersione del volume corrente (Tabella 2 e Fig. 3).
Tabella 1 Caratteristiche della popolazione studiata (n = 40). SD = Deviazione standard

Analizzando le prestazioni delle sequenze di ventilazione di 5 minuti, abbiamo trovato un miglioramento della performance di ventilazione con l’uso del DFV rispetto alla ventilazione convenzionale (Fig. 4). La ventilazione è migliorata dal 15 al 90% (p < 0,001) nel gruppo BLS, e dal 15 all’85% (p < 0,001) nel gruppo ALS riducendo significativamente la proporzione di iperventilazione.
Per quanto riguarda l’accuratezza del volume corrente valutato dal DFV rispetto a quelli misurati dall’ASL 5000®, abbiamo trovato una deviazione media di soli – 2,62 ± 8,80 ml quando la ventilazione è stata fornita con una maschera nel gruppo BLS (p < 0,001), e – 0,12 ± 4,48 ml nel gruppo ALS (p = 0,40).
Tabella 2 Confronto dei parametri ventilatori tra ventilazione manuale convenzionale e ventilazione guidata da DFV nei gruppi ALS e BLS (medi ± SD)


Fig. 3 Confronto tra volume corrente medio (a) e frequenza ventilatoria media (b) per ogni partecipante tra ventilazione convenzionale (O) e ventilazione con DFV (X) per i gruppo BLS e ALS. n 20 partecipanti/gruppo, ventilazione eseguita per 5min/partecipante.

Fig. 4 Confronto tra proporzione di ipoventilazione, ventilazione adeguata e iperventilazione tra ventilazione convenzionale e ventilazione con DFV (X) per i gruppo BLS e ALS. n 40 partecipanti.
DISCUSSIONE
Utilizzando il Dispositivo di Feedback sulla Ventilazione di nuova concezione, siamo stati in grado di mostrare un significativo miglioramento della qualità della ventilazione manuale. Tutti i soccorritori esperti e meno esperti, di base e avanzati, hanno migliorato la loro ventilazione. I tassi medi di ventilazione e i volumi correnti rientravano nell’intervallo raccomandato rispettivamente nel 100 e nel 97,5% delle sequenze di ventilazione simulate.
L’uso del DFV ha anche ridotto la frequenza media di ventilazione da 18,2 ± 5,0 a 10,8 ± 1,1 min-1 nel gruppo BLS (p < 0,001), e da 16,2 ± 6,9 a 10,7 ± 1,1 min-1 nel gruppo ALS (p< 0,001). Ancora più importante, questo nuovo dispositivo elimina le variazioni inter-individuali delle prestazioni con una dispersione molto bassa della frequenza di ventilazione e dei volumi correnti rispetto alla ventilazione manuale convenzionale (Fig. 3). I nuovi algoritmi sviluppati nel DFV si sono dimostrati anche altamente affidabili nella valutazione del volume corrente anche in presenza di perdite significative, con una deviazione media di soli – 2,62 ± 8,80 ml nel gruppo BLS rispetto ai valori misurati dall’ASL 5000®.
L’analisi delle sequenze di ventilazione di 5 minuti rivela che solo il 15% dei partecipanti ha fornito un’adeguata ventilazione mentre il 75% ha iperventilato il paziente simulato sia nel gruppo BLS sia in quello ALS (Fig. 4). È degno di nota il fatto che nessuno dei partecipanti abbia ricevuto istruzioni scritte o formazione con il dispositivo prima di eseguire la ventilazione: il 97,5% di loro ha trovato il dispositivo intuitivo e utile nella propria pratica futura.
I nostri risultati confermano la necessità del DFV. Infatti, la letteratura dimostra che, nonostante l’adeguata formazione e l’esperienza approfondita, i soccorritori professionisti iperventilano costantemente i pazienti durante la RCP [11, 14, 15]. L’assenza di feedback sui parametri ventilatori potrebbe essere la spiegazione principale, e Bowman et alii hanno recentemente dimostrato che la visualizzazione dei volumi insufflati ha portato a un miglioramento del 47% delle prestazioni di ventilazione [16].
Recentemente, sono stati fatti molti tentativi per migliorare la qualità della ventilazione manuale. Nehme et alii hanno cercato di ottimizzare le dimensioni meccaniche e la forma dei rianimatori manuali e hanno mostrato che i volumi correnti e i tassi di insufflazione inadeguati sono diminuiti rispettivamente del 27 e del 23%; tuttavia, ciò ha comunque portato a una ventilazione inadeguata del 70% [17]. Lim et alii hanno mostrato che l’utilizzo di un pallone ambu modificato con funzione di metronomo udibile consentiva al personale di emergenza di somministrare le ventilazioni a una frequenza più costante, ma non ha aiutato a identificare perdite, ipoventilazione o volumi correnti [18].
Inoltre, di recente, la società tedesca Weinmann EmergencyTM ha promosso un dispositivo di ventilazione ad attivazione manuale, il dispositivo Easy CPR® , per sostituire i rianimatori manuali. Questo dispositivo, un mix tra la ventilazione manuale e quella meccanica, era pesante, difficile da usare e poco ergonomico. Ha creato molte aspettative, ma non è riuscito a convincere. Bergrath et alii hanno trovato che l’Easy CPR® non era vantaggioso nell’impostazione della RCP e comportava il rischio di un prolungato tempo di non flusso [19]. Il pallone è stato anche valutato come più facile da usare dai soccorritori.
Marjanovic et alii hanno tuttavia suggerito che l’Easy CPR®può migliorare la ventilazione e ridurre il rischio di sovradistensione polmonare, ma non hanno mostrato un miglioramento significativo nell’erogazione del volume di flusso: il 25,6% delle ventilazioni è rientrato nel range richiesto di 400-600 mL utilizzando la ventilazione manuale con pallone, e solo il 3% in più (28,6%) utilizzando l’Easy CPR® [20].
In considerazione dei dispositivi e delle tecniche sviluppate di recente che non hanno migliorato significativamente le prestazioni, il DFV offre una soluzione importante per evitare l’iperventilazione e migliorare la qualità della ventilazione manuale nell’assistenza preospedaliera.
Recentemente, sono stati fatti importanti progressi nei dispositivi di feedback della RCP che hanno dimostrato una reale capacità di ottimizzare le compressioni toraciche [3, 21-24]. Purtroppo, i miglioramenti della qualità della ventilazione manuale sono invece stati trascurati. Esiste ora una sostanziale evidenza clinica che l’iperventilazione riduce la pressione di perfusione coronarica [11, 25, 26] e induce la vasocostrizione cerebrale a causa di una caduta di pressione parziale del biossido di carbonio [27, 28]. Aufderheide et alii hanno dimostrato in un modello di arresto cardiaco suino che una riduzione dei tassi di ventilazione da 30 a 12 min-1 ha aumentato il tasso di sopravvivenza dal 14 al 68% [26]. Le nostre scoperte hanno implicazioni importanti per il successo della RCP. Il nostro dispositivo è promettente per il miglioramento della sopravvivenza all’arresto cardiaco da parte dei primi soccorritori.
Questo studio sostiene le prestazioni tecniche superiori del DFV e la sua capacità di guidare gli operatori sanitari nel fornire una ventilazione adeguata, ma ha alcuni limiti. Le ventilazioni sono state eseguite su un paziente simulato “facile da ventilare” che non è in grado di riprodurre le interazioni cuore-polmoni durante la RCP. Nella pratica reale, la ventilazione passiva generata dalle compressioni toraciche può influenzare la misurazione e l’interpretazione dei parametri ventilatori. Gli algoritmi del DFV sono stati sviluppati con un trigger regolato per filtrare gli artefatti causati dalla ventilazione passiva e dai movimenti del torace. Tuttavia, deve essere testato anche sull’uomo per garantire le sue prestazioni. Sono necessarie ulteriori indagini cliniche per determinare l’entità dei benefici clinici che potrebbero essere forniti da un tale dispositivo.
CONCLUSIONE
Il DFV ha dimostrato la sua capacità di migliorare le prestazioni della ventilazione manuale di oltre il 70% evitando i rischi di iperventilazione in diversi scenari simulati. Grazie al feedback diretto e all’analisi dei parametri ventilatori, questo dispositivo consente all’operatore sanitario di rispettare le linee guida ILCOR e di fornire, al contempo, la ventilazione manuale. La nuova tecnologia di rilevamento è affidabile e intuitiva e potrebbe avere importanti implicazioni per la gestione dei pazienti in arresto cardiaco nel prossimo futuro.
Riconoscimenti
Vogliamo anche ringraziare tutto il personale dei Dipartimenti di Medicina d’Emergenza e di Anestesia e Cure Critiche dell’Ospedale Universitario di Besançon, il personale dei Vigili del Fuoco del Dipartimento di Doubs e delle Ambulanze Jussieu di Besançon che hanno partecipato volontariamente a questo progetto di ricerca e lo hanno reso possibile. Vogliamo anche esprimere la nostra più profonda gratitudine al dottor Lilian Dindo PhD del Dipartimento di Medicina presso il Baylor College of Medicine, che ci ha aiutato a correggere il manoscritto.
Contributi degli autori
AK è stato all’origine del lavoro di ricerca e la concezione e la scrittura del manoscritto, ADL e FSS hanno contribuito alla generazione e all’interpretazione dei dati, LP ha contribuito alla progettazione dello studio e all’analisi statistica e all’interpretazione dei risultati e GC è all’origine del lavoro di ricerca e ha rivisto il manoscritto. Tutti gli autori hanno letto e approvato il manoscritto finale.
Finanziamento
Questo lavoro è stato sostenuto da sovvenzioni illimitate della Commissione Europea (FEDER) in Franche-Comté, Bpi France, la Greater Besançon Urban Area Community (CAGB), il Consiglio Regionale della Franche-Comté e il Dipartimento del Consiglio Generale del Doubs. Questi sponsor dello studio non hanno avuto alcun coinvolgimento nella progettazione dello studio, nella raccolta, nell’analisi e nell’interpretazione dei dati, nella redazione del manoscritto o nella decisione di sottoporre il manoscritto alla pubblicazione.
Disponibilità di dati e materiali
Le restrizioni si applicano alla disponibilità di questi dati, che sono stati utilizzati per sviluppare il DFV per lo studio attuale, e quindi non sono disponibili al pubblico.
Approvazione etica e consenso a partecipare
In questo studio non sono stati utilizzati i dati dei pazienti, per cui si è rinunciato all’approvazione del Comitato Etico Medico.
Consenso alla pubblicazione
Non applicabile.
Conflitto di Interessi
Tutti gli autori dichiarano di aver partecipato allo sviluppo del dispositivo di feedback della ventilazione che è stato oggetto di una domanda di brevetto (domanda di brevetto n° WO 2016/198275). Lo sviluppo del dispositivo è stato intrapreso dalla propria organizzazione nell’ambito di specifiche sovvenzioni pubbliche.
Autori dello studio
- Abdo Khoury, Medico di Medicina d’urgenza, Dipartimento di Medicina d’Emergenza e Cure Critiche, Ospedale Universitario di Besançon, Besançon, Francia.
- Alban De Luca, Ingegnere di ricerca biomedica, Clinical Investigation Centre Inserm CIC-1431, Ospedale universitario di Besançon, Besançon, Francia.
- Fatimata S. Sall, Ingegnere di ricerca clinica, Clinical Investigation Centre Inserm CIC-1431, Ospedale Universitario di Besançon, Besançon, Francia.
- Lionel Pazart, Coordinatore medico, Clinical Investigation Centre Inserm CIC-1431, Ospedale universitario di Besançon, Besançon, Francia.
- Gilles Capellier, Medico di Medicina d’urgenza, Dipartimento di Medicina d’Emergenza e Cure Critiche, Ospedale Universitario di Besançon, Besançon, Francia.
Articolo originale (con riferimenti alle note del testo): Ventilation feedback device for manual ventilation in simulated respiratory arrest: a crossover manikin study
L’articolo è distribuito alle condizioni stabilite da Creative Commons Attribution 4.0 International License (http://creativecommons.org/licenses/by/4.0/). La traduzione in lingua italiana e le evidenziazioni in grassetto di parti di testo sono a cura di SoFraPa – Emergency Training Specialist.









Lascia un commento