Rilanciamo un contributo pubblicato su L’infermiere, il notiziario di aggiornamenti professionali della Fnopi. Le firme sono di: Alicia Sanchez Sotomayor, infermiera esperta in Wound Care, Chirurgia specialistica, ASST Vimercate; Arianna Lach, infermiera esperta in Wound Care, Università degli Studi di Milano-Bicocca – Monza; Sara Colognesi, infermiera, laurea magistrale in Scienze infermieristiche, Chirurgia specialistica, ASST Vimercate; Stefania Di Mauro, professore associato in Scienze infermieristiche, Università degli Studi di Milano-Bicocca – Monza.
Le lesioni da pressione (LdP) rappresentano un problema rilevante in tutti i setting di cura. In Italia, interessano circa il 20% dei soggetti istituzionalizzati (Peghetti, 2011; Rasero et al. 2015; Chiari et al. 2017), richiedendo un notevole impegno gestionale in termini di risorse umane e materiali. Le conseguenze associate alla loro presenza, possono coinvolgere aspetti di tipo clinico e sociale in quanto frequentemente sono dolorose, possono cronicizzarsi nel tempo e aumentare la mortalità della popolazione interessata a causa di infezioni, ed hanno un notevole impatto sulla qualità di vita (Redelings, 2005) delle persone e dei loro familiari.
La valutazione globale della persona con lesioni da pressione (LdP) e la capacità di descrivere compiutamente la lesione, costituiscono il fondamento per l’elaborazione del piano assistenziale, per la scelta del trattamento locale ed il monitoraggio del processo di guarigione (NPUAP/EPUAP/PPIA, 2014). Per pianificare gli interventi preventivi e di trattamento basati sulle migliori evidenze scientifiche disponibili, risulta prioritario identificare sia il rischio di insorgenza sia l’eziologia della lesione.
Secondo i principi della “Wound Bed Preparation” (WBP), gli aspetti da considerare per il trattamento e la guarigione delle lesioni sono: il controllo delle infezioni, l’eliminazione del tessuto necrotico, la gestione dell’essudato e la cura dei margini e della cute perilesionale. Per applicare la WBP nella pratica clinica è stato coniato l’acronimo “TIME” che permette di valutare la lesione considerando quattro aree cliniche per evidenziare e correggere le anomalie che ostacolano il fisiologico processo di guarigione (Falanga, 2004).
Nella fase di valutazione della lesione, l’adozione di un sistema schematizzato permette di uniformare il linguaggio e di confrontare le diverse rilevazioni eseguite in tempi e da operatori diversi, in modo da garantirne un monitoraggio continuo. In ambito clinico tuttavia, le informazioni necessarie alla progettazione di un efficace piano di gestione spesso risultano frammentate all’interno della documentazione clinica o non sono tracciate. A tutto ciò va aggiunto che, non tutti i professionisti posseggono specifiche competenze per scegliere il trattamento più appropriato, con il rischio di attuare interventi errati e conseguentemente non risolutivi.
L’introduzione di sistemi di supporto decisionale, ovvero di sistemi in grado di integrare le osservazioni cliniche e la letteratura scientifica (Tcheng 2017), potrebbe facilitare il personale infermieristico nella scelta del trattamento più appropriato per il singolo individuo, migliorando la qualità delle cure (Wang e Gong 2017; Fossum et al. 2013).
CONTESTO ED ESPERIENZA
Nell’Azienda Socio Sanitaria Territoriale (ASST) di Vimercate è in uso una cartella clinica informatizzata, che permette la valutazione dei bisogni di ciascun assistito, allo scopo di pianificare gli interventi di assistenza infermieristica. La sezione relativa al soggetto portatore di LdP è costituita da una scheda di valutazione che risulta obsoleta, in quanto il trattamento proposto non è in linea con le recenti evidenze scientifiche, ed incompleta, tanto che spesso si rende necessario effettuare una descrizione dettagliata delle LdP sul diario clinico.
La dispersione dei dati che ne deriva, rende la valutazione ed il trattamento fortemente disomogenei, oltre a rendere difficoltosa la tracciabilità e la rilevazione di dati utili alla determinazione dei tassi di prevalenza ed incidenza del fenomeno. Pertanto il Servizio Infermieristico Tecnico Riabilitativo Aziendale (SITRA) ed in particolare la referente dell’Ufficio Qualità e Rischio Clinico (UQRC), ha approvato e commissionato un progetto di aggiornamento e revisione della scheda informatizzata in uso.
Obiettivi del percorso – Il progetto si prefigge di guidare gli operatori nella valutazione e monitoraggio delle LdP e di orientare la scelta del trattamento secondo i principi della WBP. L’introduzione di questo strumento ha l’intento di migliorare la trasmissione delle informazioni e garantire la continuità delle cure, nonché di ottenere report periodici su interventi ed esiti riguardanti le LdP insorte o trattate presso l’ASST di Vimercate.
Metodi – E’ stato costituito un team di progetto così composto: un’infermiera specialista in Wound care (Capo Progetto), un’infermiera esperta in ricerca, il referente dell’Ufficio Qualità e Rischio Clinico (UQRC), due ingegneri biomedici e l’équipe dei tecnici informatici.
Al referente dell’UQRC è stata attribuita la responsabilità di organizzare e coordinare gli incontri del Project Team, effettuati in orario di servizio, e di elaborare i report di interventi ed esiti.
Nella prima fase è stata condotta una ricerca bibliografica per la revisione dello strumento, a cura dell’infermiera specialista in wound care e dell’infermiera esperta in ricerca. E’ stata quindi redatta una scheda cartacea che ha permesso, con la collaborazione degli ingegneri biomedici, di sviluppare diverse interfacce con corrispondenti flow-chart, traducendo in linguaggio informatico i contenuti della scheda di valutazione e creando le diverse correlazioni tra i dati ed i possibili trattamenti per poi integrarli nella cartella clinica elettronica. L’adozione della nuova scheda informatizzata nelle Unità Operative dell’ASST di Vimercate è stata coadiuvata dall’infermiera specialista in Wound Care che ha supportato i colleghi infermieri nella fase di introduzione.
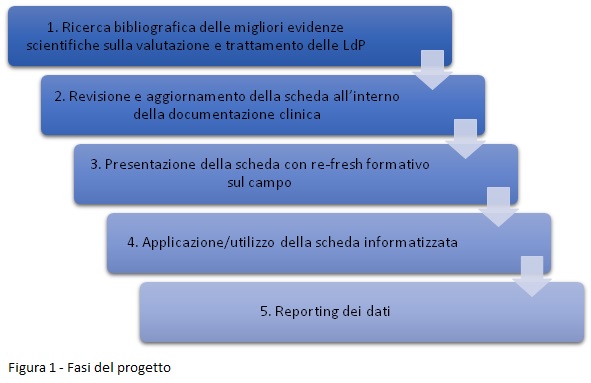
Riassumendo, il processo di aggiornamento e revisione della documentazione clinica si è sviluppato in 5 fasi (Figura 1). Le prime fasi del progetto sono state sviluppate in circa 7 mesi. L’applicazione operativa della nuova scheda informatizzata ha richiesto circa un anno per le dovute approvazioni dalla direzione sanitaria e la sua diffusione.

RISULTATI
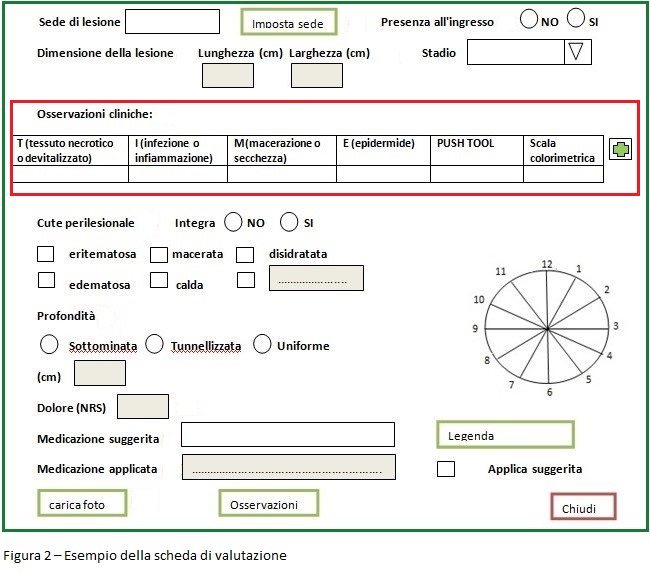
La scheda di valutazione e monitoraggio LdP elaborata è strutturata secondo i principi della WBP e considera gli elementi che devono orientare il professionista alla scelta della medicazione più appropriata in base alle caratteristiche della lesione. Nella figura 2 è esemplificata l’interfaccia che riguarda le caratteristiche da osservare della lesione. L’attivazione del campo “Osservazioni cliniche” permette di aprire un’ulteriore interfaccia che consente di inserire tutte le caratteristiche inerenti alle quattro aree cliniche del TIME, come illustrato nella figura 3.
Poiché il monitoraggio delle LdP dovrebbe essere corredato da immagine fotografica, nel nuovo strumento è stata inserita la possibilità di allegare una fotografia della lesione, allo scopo di valutare visivamente il suo decorso. Lo strumento dà l’opzione di compilare dei campi liberi in cui l’operatore può aggiungere eventuali annotazioni riguardo ulteriori caratteristiche della lesione. Inoltre consente, con il semplice inserimento di alcuni parametri, la compilazione automatica della classificazione colorimetrica e del punteggio PUSH Tool (Pressure Ulcer Scale for Healing) utile al monitoraggio continuo del processo di guarigione. L’introduzione del sistema di supporto decisionale suggerisce il trattamento più appropriato della lesione, senza annullare l’autonomia decisionale del professionista che ha la possibilità di motivare lo scostamento dalla procedura.
CONCLUSIONI
Il progetto ha consentito di elaborare uno strumento semplice e flessibile, in grado di garantire uniformità di linguaggio e consentire una raccolta dati esaustiva. Si auspica che la sua applicazione possa permettere di migliorare il processo di valutazione iniziale e continuo dei soggetti portatori di LdP, di orientare le scelte di trattamento basate sulle migliori evidenze disponibili, di tracciare e monitorare gli interventi e gli esiti assistenziali, nonché di favorire la continuità delle cure e la raccolta di dati uniformi e confrontabili a supporto di piani di miglioramento e progetti di ricerca.
Tra i limiti, vi è il fatto che la revisione della documentazione clinica ha riguardato esclusivamente l’ambito delle LdP, escludendo lesioni di eziologia diversa. Tuttavia, dopo aver introdotto la scheda di valutazione nella documentazione clinica e verificata la sua efficacia si auspica di integrare ed ampliare lo stesso modello per altre tipologie di lesioni cutanee.
Redazione Nurse Times











Lascia un commento